Берлин Хеми Хиты продаж
Дозування: 10 мг Фасовка: N14 Форма выпуска: таб. Упаковка: упак. Производитель: Берлин Хеми Завод-производитель: Шеринг-Плау Лабо Н.
420,00 грн
375,00 грн
Склад, форма випуску та упаковкаГель - 100 г. Діюча речовина: кетопрофен – 2,50 г; Допоміжні речовини: карбомер, етанол 96%, неролієвий ароматизатор, лавандиновий ароматизатор, троламін (тріетаноламін), вода очищена. Гель для зовнішнього вживання, 2,5%. По 30 г, 50 г або 100 г препарату в туби, з м'якого алюмінію, покриті зсередини епоксифенольним лаком, з ковпачком-перфоратором, що нагвинчується (поліетилен/поліпропілен). По 1 тубі з інструкцією із застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 5 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиГель для зовнішнього застосування; безбарвний, майже прозорий гель в'язкої консистенції з характерним запахом.ФармакокінетикаПри місцевому застосуванні кетопрофен проникає в осередок запалення через шкірні покриви, всмоктування кетопрофену із осередку запалення відбувається вкрай повільно (біодоступність гелю – близько 5%). Після застосування кетопрофену в дозі 50-150 мг концентрація у плазмі крові через 5-8 годин становить 0,08-0,15 мкг/мл. Майже не кумулює в організмі. Період напіввиведення становить 1-3 год. Зв'язок із білками плазми крові 60-90 %. Виводиться переважно через нирки як глюкуроніду; приблизно 90% введеної дози виводиться протягом 24 год.ФармакодинамікаМеханізм дії препарату пов'язаний із інгібуванням синтезу простагландинів. Кетопрофен має аналгетичну та протизапальну дію. Кетопрофен, проникаючи через шкіру, досягає вогнища запалення, уможливлюючи місцеве лікування уражень (суглобів, сухожиль, зв'язок і м'язів), що супроводжуються больовим синдромом.Показання до застосуваннябіль травматичного походження (пошкодження, забиття, розтягнення зв'язок та м'язів); напруженість та скутість м'язів шиї; люмбаго (біль у попереково-крижовому відділі хребта); м'язовий та кістково-суглобовий біль ревматичного походження.Протипоказання до застосуванняпідвищена чутливість до кетопрофену або інших компонентів препарату, тіапрофенової кислоти, фенофібрату, ацетилсаліцилової кислоти або інших нестероїдних протизапальних засобів (вказівки в анамнезі на симптоми астми, кропив'янку або риніт, спричинені прийомом препаратів); підвищена чутливість шкіри до дії сонячного випромінювання (фотосенсибілізація) в анамнезі; шкірна алергія в анамнезі на кетопрофен, тіапрофенову кислоту, фенофібрат, сонцезахисні засоби або парфумерію; вплив сонця на оброблювані ділянки, включаючи непрямі сонячні промені та солярій протягом курсу застосування препарату та 2-х тижнів після застосування; патологічні зміни шкіри, такі як акне, екзема, інфіковані садна, рани (у місці нанесення гелю); дитячий вік до 12 років (ефективність та безпека не вивчені); третій триместр вагітності. З обережністю порушення функції печінки та нирок; серцева недостатність; літній вік (літні пацієнти більш схильні до появи побічних реакцій при застосуванні нестероїдних протизапальних препаратів).Вагітність та лактаціяУ першому та другому триместрі вагітності У дослідженні на мишах та щурах не було виявлено тератогенних чи ембріотоксичних ефектів препарату. У дослідженні на кроликах відзначався невеликий ембріотоксичний ефект, ймовірно, пов'язаний із токсичністю щодо матері. Оскільки досліджень безпеки застосування кетопрофену у вагітних жінок не проводилося, слід уникати його застосування у першому та другому триместрі вагітності. У третьому триместрі вагітності Усі інгібітори синтезу простагландинів, у тому числі кетопрофен, викликають токсичну поразку кардіопульмональної системи та нирок плода. Наприкінці вагітності, як у матері, так і у дитини, може подовжитися час кровотечі. У зв'язку з цим кетопрофен протипоказаний у третьому триместрі вагітності. Грудне годування Дані про проникнення кетопрофену у молоко матері відсутні. Кетопрофен не рекомендований для застосування у матерів-годувальниць.Побічна діяМожливі побічні ефекти препарату Фастум® наведені за спадною частотою виникнення: дуже часто (≥ 10%), часто (≥ 1%, < 10%), нечасто (≥ 0,1%, < 1%), рідко (≥ 0,01) %, З боку шкірних покривів Нечасто: еритема, свербіж шкіри, екзема, відчуття печіння. Рідко: фотосенсибілізація, бульозний дерматит, кропив'янка. Дуже рідко: контактний дерматит, ангіоневротичний набряк. З боку шлунково-кишкового тракту Дуже рідко: виразка, шлунково-кишкова кровотеча, діарея. З боку імунної системи Дуже рідко: анафілактичні реакції, реакції гіперчутливості. З боку сечовидільної системи Дуже рідко: ниркова недостатність або погіршення наявної ниркової недостатності.Взаємодія з лікарськими засобамиПри зовнішньому застосуванні кетопрофену у вигляді гелю можливе посилення дії препаратів, що викликають фотосенсибілізацію. Інші взаємодії не встановлені. Однак, пацієнтам, які приймають антикоагулянти кумаринового ряду, рекомендується регулярний контроль міжнародного нормалізованого відношення (МНО).Спосіб застосування та дозиДля зовнішнього застосування. Смужку гелю довжиною 5-10 см наносять тонким шаром на уражену ділянку або шкірні покриви над вогнищем запалення 1 -3 рази на добу і злегка втирають. Можливе застосування препарату Фастум у поєднанні з фізіотерапією (фонофорез та іонофорез).ПередозуванняВкрай низька системна абсорбція діючої речовини препарату при зовнішньому застосуванні робить передозування малоймовірним. При випадковому прийомі великих кількостей препарату можливий прояв системних побічних ефектів. Лікування має бути симптоматичним, як при передозуванні нестероїдних протизапальних засобів для прийому внутрішньо.Запобіжні заходи та особливі вказівкиНе наносити гель на пошкоджену (в т. ч. відкриті рани) та запалену шкіру! Уникати попадання гелю на слизові оболонки та в очі (небезпека подразнення кон'юнктиви). Рекомендується ретельно мити руки після кожного застосування препарату. Не застосовувати у вигляді герметичних пов'язок. Не слід перевищувати рекомендовану тривалість лікування, оскільки зі збільшенням часу застосування зростає ризик розвитку контактного дерматиту та реакцій фотосенсибілізації. Щоб уникнути будь-яких проявів гіперчутливості або фотосенсибілізації, слід уникати впливу прямих сонячних променів, (в т. ч. відвідування солярію) у період лікування та протягом двох тижнів після застосування препарату, рекомендується закривати оброблювані ділянки одягом. Пацієнтам з нирковою, серцевою або печінковою недостатністю слід дотримуватись обережності при застосуванні препарату Фастум®; повідомлялося про поодинокі випадки системних побічних дій, пов'язаних із ураженням нирок. Слід припинити застосування препарату у разі будь-якої шкірної реакції, включаючи реакції при одночасному нанесенні на шкіру сонцезахисних або інших косметичних засобів, що містять органічний сонцезахисний фільтр октокрилен. При зовнішньому застосуванні препарату у великих кількостях можливий розвиток системних побічних ефектів (гіперчутливість, бронхіальна астма, порушення шлунково-кишкового тракту та нирок). Повідомлялося про локальні шкірні реакції, які згодом могли виходити за межі ділянки нанесення препарату. До рідкісних явищ відносяться випадки більш виражених реакцій, таких як бульозна або фліктенульозна екзема, здатних поширюватися і набувати генералізованого характеру. Ризик виникнення системних побічних ефектів збільшується залежно від кількості гелю, площі оброблюваної ділянки шкіри, стану шкірного покриву, тривалості лікування (тому не слід перевищувати максимальну рекомендовану тривалість курсу лікування). Слід уникати потрапляння сонячних або УФ-променів на оброблювані ділянки в період лікування та протягом двох тижнів після лікування. У пацієнтів, які страждають на астму в поєднанні з хронічним ринітом, хронічним синуситом, та/або поліпами носа, має місце більш високий ризик розвитку алергічних реакцій на аспірин та/або нестероїдні протизапальні засоби, ніж у інших людей. Препарат Фастум® не впливає на здатність керувати транспортними засобами та механізмами. Умови зберігання: Зберігати при температурі не вище 30°.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекБез рецептаВідео на цю тему
292,00 грн
243,00 грн
Склад, форма випуску та упаковкаГель - 100 г. Діюча речовина: кетопрофен – 2,50 г; Допоміжні речовини: карбомер, етанол 96%, неролієвий ароматизатор, лавандиновий ароматизатор, троламін (тріетаноламін), вода очищена. Гель для зовнішнього вживання, 2,5%. По 30 г, 50 г або 100 г препарату в туби, з м'якого алюмінію, покриті зсередини епоксифенольним лаком, з ковпачком-перфоратором, що нагвинчується (поліетилен/поліпропілен). По 1 тубі з інструкцією із застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 5 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиГель для зовнішнього застосування; безбарвний, майже прозорий гель в'язкої консистенції з характерним запахом.ФармакокінетикаПри місцевому застосуванні кетопрофен проникає в осередок запалення через шкірні покриви, всмоктування кетопрофену із осередку запалення відбувається вкрай повільно (біодоступність гелю – близько 5%). Після застосування кетопрофену в дозі 50-150 мг концентрація у плазмі крові через 5-8 годин становить 0,08-0,15 мкг/мл. Майже не кумулює в організмі. Період напіввиведення становить 1-3 год. Зв'язок із білками плазми крові 60-90 %. Виводиться переважно через нирки як глюкуроніду; приблизно 90% введеної дози виводиться протягом 24 год.ФармакодинамікаМеханізм дії препарату пов'язаний із інгібуванням синтезу простагландинів. Кетопрофен має аналгетичну та протизапальну дію. Кетопрофен, проникаючи через шкіру, досягає вогнища запалення, уможливлюючи місцеве лікування уражень (суглобів, сухожиль, зв'язок і м'язів), що супроводжуються больовим синдромом.Показання до застосуваннябіль травматичного походження (пошкодження, забиття, розтягнення зв'язок та м'язів); напруженість та скутість м'язів шиї; люмбаго (біль у попереково-крижовому відділі хребта); м'язовий та кістково-суглобовий біль ревматичного походження.Протипоказання до застосуванняпідвищена чутливість до кетопрофену або інших компонентів препарату, тіапрофенової кислоти, фенофібрату, ацетилсаліцилової кислоти або інших нестероїдних протизапальних засобів (вказівки в анамнезі на симптоми астми, кропив'янку або риніт, спричинені прийомом препаратів); підвищена чутливість шкіри до дії сонячного випромінювання (фотосенсибілізація) в анамнезі; шкірна алергія в анамнезі на кетопрофен, тіапрофенову кислоту, фенофібрат, сонцезахисні засоби або парфумерію; вплив сонця на оброблювані ділянки, включаючи непрямі сонячні промені та солярій протягом курсу застосування препарату та 2-х тижнів після застосування; патологічні зміни шкіри, такі як акне, екзема, інфіковані садна, рани (у місці нанесення гелю); дитячий вік до 12 років (ефективність та безпека не вивчені); третій триместр вагітності. З обережністю порушення функції печінки та нирок; серцева недостатність; літній вік (літні пацієнти більш схильні до появи побічних реакцій при застосуванні нестероїдних протизапальних препаратів).Вагітність та лактаціяУ першому та другому триместрі вагітності У дослідженні на мишах та щурах не було виявлено тератогенних чи ембріотоксичних ефектів препарату. У дослідженні на кроликах відзначався невеликий ембріотоксичний ефект, ймовірно, пов'язаний із токсичністю щодо матері. Оскільки досліджень безпеки застосування кетопрофену у вагітних жінок не проводилося, слід уникати його застосування у першому та другому триместрі вагітності. У третьому триместрі вагітності Усі інгібітори синтезу простагландинів, у тому числі кетопрофен, викликають токсичну поразку кардіопульмональної системи та нирок плода. Наприкінці вагітності, як у матері, так і у дитини, може подовжитися час кровотечі. У зв'язку з цим кетопрофен протипоказаний у третьому триместрі вагітності. Грудне годування Дані про проникнення кетопрофену у молоко матері відсутні. Кетопрофен не рекомендований для застосування у матерів-годувальниць.Побічна діяМожливі побічні ефекти препарату Фастум® наведені за спадною частотою виникнення: дуже часто (≥ 10%), часто (≥ 1%, < 10%), нечасто (≥ 0,1%, < 1%), рідко (≥ 0,01) %, З боку шкірних покривів Нечасто: еритема, свербіж шкіри, екзема, відчуття печіння. Рідко: фотосенсибілізація, бульозний дерматит, кропив'янка. Дуже рідко: контактний дерматит, ангіоневротичний набряк. З боку шлунково-кишкового тракту Дуже рідко: виразка, шлунково-кишкова кровотеча, діарея. З боку імунної системи Дуже рідко: анафілактичні реакції, реакції гіперчутливості. З боку сечовидільної системи Дуже рідко: ниркова недостатність або погіршення наявної ниркової недостатності.Взаємодія з лікарськими засобамиПри зовнішньому застосуванні кетопрофену у вигляді гелю можливе посилення дії препаратів, що викликають фотосенсибілізацію. Інші взаємодії не встановлені. Однак, пацієнтам, які приймають антикоагулянти кумаринового ряду, рекомендується регулярний контроль міжнародного нормалізованого відношення (МНО).Спосіб застосування та дозиДля зовнішнього застосування. Смужку гелю довжиною 5-10 см наносять тонким шаром на уражену ділянку або шкірні покриви над вогнищем запалення 1 -3 рази на добу і злегка втирають. Можливе застосування препарату Фастум у поєднанні з фізіотерапією (фонофорез та іонофорез).ПередозуванняВкрай низька системна абсорбція діючої речовини препарату при зовнішньому застосуванні робить передозування малоймовірним. При випадковому прийомі великих кількостей препарату можливий прояв системних побічних ефектів. Лікування має бути симптоматичним, як при передозуванні нестероїдних протизапальних засобів для прийому внутрішньо.Запобіжні заходи та особливі вказівкиНе наносити гель на пошкоджену (в т. ч. відкриті рани) та запалену шкіру! Уникати попадання гелю на слизові оболонки та в очі (небезпека подразнення кон'юнктиви). Рекомендується ретельно мити руки після кожного застосування препарату. Не застосовувати у вигляді герметичних пов'язок. Не слід перевищувати рекомендовану тривалість лікування, оскільки зі збільшенням часу застосування зростає ризик розвитку контактного дерматиту та реакцій фотосенсибілізації. Щоб уникнути будь-яких проявів гіперчутливості або фотосенсибілізації, слід уникати впливу прямих сонячних променів, (в т. ч. відвідування солярію) у період лікування та протягом двох тижнів після застосування препарату, рекомендується закривати оброблювані ділянки одягом. Пацієнтам з нирковою, серцевою або печінковою недостатністю слід дотримуватись обережності при застосуванні препарату Фастум®; повідомлялося про поодинокі випадки системних побічних дій, пов'язаних із ураженням нирок. Слід припинити застосування препарату у разі будь-якої шкірної реакції, включаючи реакції при одночасному нанесенні на шкіру сонцезахисних або інших косметичних засобів, що містять органічний сонцезахисний фільтр октокрилен. При зовнішньому застосуванні препарату у великих кількостях можливий розвиток системних побічних ефектів (гіперчутливість, бронхіальна астма, порушення шлунково-кишкового тракту та нирок). Повідомлялося про локальні шкірні реакції, які згодом могли виходити за межі ділянки нанесення препарату. До рідкісних явищ відносяться випадки більш виражених реакцій, таких як бульозна або фліктенульозна екзема, здатних поширюватися і набувати генералізованого характеру. Ризик виникнення системних побічних ефектів збільшується залежно від кількості гелю, площі оброблюваної ділянки шкіри, стану шкірного покриву, тривалості лікування (тому не слід перевищувати максимальну рекомендовану тривалість курсу лікування). Слід уникати потрапляння сонячних або УФ-променів на оброблювані ділянки в період лікування та протягом двох тижнів після лікування. У пацієнтів, які страждають на астму в поєднанні з хронічним ринітом, хронічним синуситом, та/або поліпами носа, має місце більш високий ризик розвитку алергічних реакцій на аспірин та/або нестероїдні протизапальні засоби, ніж у інших людей. Препарат Фастум® не впливає на здатність керувати транспортними засобами та механізмами. Умови зберігання: Зберігати при температурі не вище 30°.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекБез рецептаВідео на цю тему
320,00 грн
289,00 грн
Склад, форма випуску та упаковкаГель - 100 г. Діюча речовина: кетопрофен – 2,50 г; Допоміжні речовини: карбомер, етанол 96%, неролієвий ароматизатор, лавандиновий ароматизатор, троламін (тріетаноламін), вода очищена. Гель для зовнішнього вживання, 2,5%. По 30 г, 50 г або 100 г препарату в туби, з м'якого алюмінію, покриті зсередини епоксифенольним лаком, з ковпачком-перфоратором, що нагвинчується (поліетилен/поліпропілен). По 1 тубі з інструкцією із застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 5 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиГель для зовнішнього застосування; безбарвний, майже прозорий гель в'язкої консистенції з характерним запахом.ФармакокінетикаПри місцевому застосуванні кетопрофен проникає в осередок запалення через шкірні покриви, всмоктування кетопрофену із осередку запалення відбувається вкрай повільно (біодоступність гелю – близько 5%). Після застосування кетопрофену в дозі 50-150 мг концентрація у плазмі крові через 5-8 годин становить 0,08-0,15 мкг/мл. Майже не кумулює в організмі. Період напіввиведення становить 1-3 год. Зв'язок із білками плазми крові 60-90 %. Виводиться переважно через нирки як глюкуроніду; приблизно 90% введеної дози виводиться протягом 24 год.ФармакодинамікаМеханізм дії препарату пов'язаний із інгібуванням синтезу простагландинів. Кетопрофен має аналгетичну та протизапальну дію. Кетопрофен, проникаючи через шкіру, досягає вогнища запалення, уможливлюючи місцеве лікування уражень (суглобів, сухожиль, зв'язок і м'язів), що супроводжуються больовим синдромом.Показання до застосуваннябіль травматичного походження (пошкодження, забиття, розтягнення зв'язок та м'язів); напруженість та скутість м'язів шиї; люмбаго (біль у попереково-крижовому відділі хребта); м'язовий та кістково-суглобовий біль ревматичного походження.Протипоказання до застосуванняпідвищена чутливість до кетопрофену або інших компонентів препарату, тіапрофенової кислоти, фенофібрату, ацетилсаліцилової кислоти або інших нестероїдних протизапальних засобів (вказівки в анамнезі на симптоми астми, кропив'янку або риніт, спричинені прийомом препаратів); підвищена чутливість шкіри до дії сонячного випромінювання (фотосенсибілізація) в анамнезі; шкірна алергія в анамнезі на кетопрофен, тіапрофенову кислоту, фенофібрат, сонцезахисні засоби або парфумерію; вплив сонця на оброблювані ділянки, включаючи непрямі сонячні промені та солярій протягом курсу застосування препарату та 2-х тижнів після застосування; патологічні зміни шкіри, такі як акне, екзема, інфіковані садна, рани (у місці нанесення гелю); дитячий вік до 12 років (ефективність та безпека не вивчені); третій триместр вагітності. З обережністю порушення функції печінки та нирок; серцева недостатність; літній вік (літні пацієнти більш схильні до появи побічних реакцій при застосуванні нестероїдних протизапальних препаратів).Вагітність та лактаціяУ першому та другому триместрі вагітності У дослідженні на мишах та щурах не було виявлено тератогенних чи ембріотоксичних ефектів препарату. У дослідженні на кроликах відзначався невеликий ембріотоксичний ефект, ймовірно, пов'язаний із токсичністю щодо матері. Оскільки досліджень безпеки застосування кетопрофену у вагітних жінок не проводилося, слід уникати його застосування у першому та другому триместрі вагітності. У третьому триместрі вагітності Усі інгібітори синтезу простагландинів, у тому числі кетопрофен, викликають токсичну поразку кардіопульмональної системи та нирок плода. Наприкінці вагітності, як у матері, так і у дитини, може подовжитися час кровотечі. У зв'язку з цим кетопрофен протипоказаний у третьому триместрі вагітності. Грудне годування Дані про проникнення кетопрофену у молоко матері відсутні. Кетопрофен не рекомендований для застосування у матерів-годувальниць.Побічна діяМожливі побічні ефекти препарату Фастум® наведені за спадною частотою виникнення: дуже часто (≥ 10%), часто (≥ 1%, < 10%), нечасто (≥ 0,1%, < 1%), рідко (≥ 0,01) %, З боку шкірних покривів Нечасто: еритема, свербіж шкіри, екзема, відчуття печіння. Рідко: фотосенсибілізація, бульозний дерматит, кропив'янка. Дуже рідко: контактний дерматит, ангіоневротичний набряк. З боку шлунково-кишкового тракту Дуже рідко: виразка, шлунково-кишкова кровотеча, діарея. З боку імунної системи Дуже рідко: анафілактичні реакції, реакції гіперчутливості. З боку сечовидільної системи Дуже рідко: ниркова недостатність або погіршення наявної ниркової недостатності.Взаємодія з лікарськими засобамиПри зовнішньому застосуванні кетопрофену у вигляді гелю можливе посилення дії препаратів, що викликають фотосенсибілізацію. Інші взаємодії не встановлені. Однак, пацієнтам, які приймають антикоагулянти кумаринового ряду, рекомендується регулярний контроль міжнародного нормалізованого відношення (МНО).Спосіб застосування та дозиДля зовнішнього застосування. Смужку гелю довжиною 5-10 см наносять тонким шаром на уражену ділянку або шкірні покриви над вогнищем запалення 1 -3 рази на добу і злегка втирають. Можливе застосування препарату Фастум у поєднанні з фізіотерапією (фонофорез та іонофорез).ПередозуванняВкрай низька системна абсорбція діючої речовини препарату при зовнішньому застосуванні робить передозування малоймовірним. При випадковому прийомі великих кількостей препарату можливий прояв системних побічних ефектів. Лікування має бути симптоматичним, як при передозуванні нестероїдних протизапальних засобів для прийому внутрішньо.Запобіжні заходи та особливі вказівкиНе наносити гель на пошкоджену (в т. ч. відкриті рани) та запалену шкіру! Уникати попадання гелю на слизові оболонки та в очі (небезпека подразнення кон'юнктиви). Рекомендується ретельно мити руки після кожного застосування препарату. Не застосовувати у вигляді герметичних пов'язок. Не слід перевищувати рекомендовану тривалість лікування, оскільки зі збільшенням часу застосування зростає ризик розвитку контактного дерматиту та реакцій фотосенсибілізації. Щоб уникнути будь-яких проявів гіперчутливості або фотосенсибілізації, слід уникати впливу прямих сонячних променів, (в т. ч. відвідування солярію) у період лікування та протягом двох тижнів після застосування препарату, рекомендується закривати оброблювані ділянки одягом. Пацієнтам з нирковою, серцевою або печінковою недостатністю слід дотримуватись обережності при застосуванні препарату Фастум®; повідомлялося про поодинокі випадки системних побічних дій, пов'язаних із ураженням нирок. Слід припинити застосування препарату у разі будь-якої шкірної реакції, включаючи реакції при одночасному нанесенні на шкіру сонцезахисних або інших косметичних засобів, що містять органічний сонцезахисний фільтр октокрилен. При зовнішньому застосуванні препарату у великих кількостях можливий розвиток системних побічних ефектів (гіперчутливість, бронхіальна астма, порушення шлунково-кишкового тракту та нирок). Повідомлялося про локальні шкірні реакції, які згодом могли виходити за межі ділянки нанесення препарату. До рідкісних явищ відносяться випадки більш виражених реакцій, таких як бульозна або фліктенульозна екзема, здатних поширюватися і набувати генералізованого характеру. Ризик виникнення системних побічних ефектів збільшується залежно від кількості гелю, площі оброблюваної ділянки шкіри, стану шкірного покриву, тривалості лікування (тому не слід перевищувати максимальну рекомендовану тривалість курсу лікування). Слід уникати потрапляння сонячних або УФ-променів на оброблювані ділянки в період лікування та протягом двох тижнів після лікування. У пацієнтів, які страждають на астму в поєднанні з хронічним ринітом, хронічним синуситом, та/або поліпами носа, має місце більш високий ризик розвитку алергічних реакцій на аспірин та/або нестероїдні протизапальні засоби, ніж у інших людей. Препарат Фастум® не впливає на здатність керувати транспортними засобами та механізмами. Умови зберігання: Зберігати при температурі не вище 30°.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекБез рецептаВідео на цю тему
Фасування: N1 Форма випуску: р-р д/прийому всередину Упакування: фл. Виробник: Берлін Хемі Завод-виробник: Берлін-Хемі(Німеччина) Діюча речовина: Амброксол. .
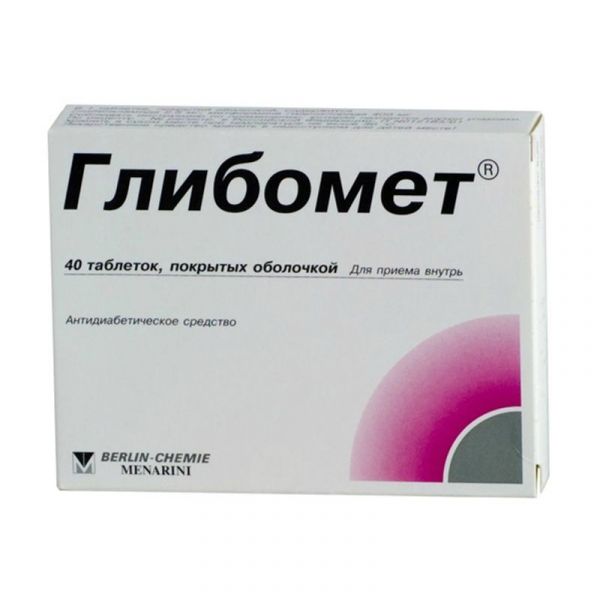
Склад, форма випуску та упаковкаПігулки - 1 таб. метформіну гідрохлорид - 400,0 мг, глібенкламід - 2,5 мг. допоміжні речовини: целюлоза мікрокристалічна, кроскармелоза натрію, кремнію діоксид колоїдний безводний, макрогол 6000, повідон К 25, гліцеролу дибегенат, магнію стеарат. Плівкова оболонка: Опадрай® білий 02F28306, що складається з: гіпромелози, титану діоксиду, тальку, макроголу 6000. Пігулки, покриті плівковою оболонкою, 2,5 мг + 400 мг. По 20 таблеток у контурній комірковій упаковці (блістер) з ПВХ/ПЕ/ПВДХ/фольги алюмінієвої. По 2, 3 або 5 блістерів з інструкцією із застосування у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі двоопуклі таблетки, покриті плівковою оболонкою, білого або майже білого кольору з гравіюванням «2,5» на одній стороні та ризиком між гравіюваннями «В» та «1» на іншій стороні.ФармакокінетикаГлібенкламід Абсорбція При прийомі внутрішньо абсорбція глібенкламіду із шлунково-кишкового тракту (ШКТ) становить більше 95%. Максимальна концентрація у плазмі (Cmax) досягається приблизно за 4 год. Розподіл Об'єм розподілу – близько 10 л. Зв'язок із білками плазми становить 99%. Метаболізм та виведення Глібенкламід майже повністю метаболізується в печінці ізоферментом CYP2C9 системи цитохрому Р450 (CYP3A4 стінки тонкої кишки відіграє допоміжну роль) з утворенням двох неактивних метаболітів, що виводяться нирками (40%) та через кишечник (60%). Період напіввиведення глибенкламіду – від 4 до 11 год. Метформін Абсорбція Після прийому внутрішньо метформін абсорбується із ШКТ досить повно. Частка несформованого метформіну, виявленого в калі, становить 20-30%. Процес всмоктування метформіну характеризується насичуваністю. Передбачається, що фармакокінетика його всмоктування є нелінійною. Сmax (приблизно 2 мкг/мл або 15 мкмоль/мл) у плазмі крові досягається через 2,5 години. /мл. Абсолютна біодоступність метформіну у здорових добровольців становить 50-60%. При одночасному прийомі їжі абсорбція метформіну знижується та затримується. Розподіл Метформін швидко розподіляється у тканині, практично не зв'язується з білками плазми. Сmax у крові нижче Сmax у плазмі крові та досягається приблизно за той же час. Метформін проникає у еритроцити. Ймовірно, еритроцити є вторинним компартментом розподілу метформіну. Середній обсяг розподілу становить 63-276 л. Метаболізм та виведення Піддається метаболізму дуже слабкою мірою, метаболітів в організмі не виявлено. Виводиться переважно нирками у незміненому вигляді. Кліренс метформіну у здорових добровольців становить понад 400 мл/хв (у 4 рази більше, ніж кліренс креатиніну), що свідчить про наявність активної канальцієвої секреції. Період напіввиведення становить приблизно 6,5 год. Порушення функції нирок При порушенні функції нирок кліренс метформіну зменшується пропорційно кліренсу креатиніну, відповідно період напіввиведення збільшується, концентрація метформіну в плазмі крові підвищується, підвищується ризик його кумуляції. Поєднання глібенкламіду і метформіну в одній таблетці має ту ж біодоступність, що і при одночасному прийомі пігулок, що містять глібенкламід або метформін окремо. На біодоступність метформіну у поєднанні з глібенкламідом не впливає прийом їжі, так само як і на біодоступність глібенкламіду. Однак швидкість абсорбції глібенкламіду зростає при прийомі їжі.ФармакодинамікаПрепарат Глібомет® є фіксованою комбінацією двох пероральних гіпоглікемічних засобів різних фармакологічних груп: метформіну та глибенкламіду. Метформін належить до групи бігуанідів та знижує вміст як базальної, так і поспрандіальної глюкози у плазмі крові. Метформін не стимулює секрецію інсуліну і через це не викликає гіпоглікемії. Має 3 механізми дії: знижує вироблення глюкози печінкою за рахунок інгібування глюконеогенезу та глікогенолізу; підвищує чутливість периферичних рецепторів до інсуліну, споживання та утилізацію глюкози клітинами у м'язах; затримує всмоктування глюкози у шлунково-кишковому тракті. Препарат також сприятливо впливає на ліпідний склад крові, знижуючи рівень загального холестерину, ліпопротеїнів низької щільності (ЛПНГ) та тригліцеридів. Глібенкламід відноситься до групи похідних сульфонілсечовини II покоління. Вміст глюкози при прийомі глібенкламіду знижується внаслідок стимуляції секреції інсуліну β-клітинами підшлункової залози. Метформін та глібенкламід мають різні механізми дії, але взаємно доповнюють гіпоглікемічну активність один одного. Комбінація двох гіпоглікемічних засобів має синергічний ефект у зниженні вмісту глюкози.Показання до застосуванняЦукровий діабет 2 типу у дорослих: при неефективності дієтотерапії, фізичних вправ та попередньої терапії метформіном або похідними сульфонілсечовини; для заміщення попередньої терапії двома препаратами (метформіном та похідними сульфонілсечовини) у пацієнтів зі стабільним та адекватним глікемічним контролем.Протипоказання до застосуваннягіперчутливість до метформіну, глібенкламіду або інших похідних сульфонілсечовини та/або будь-якої допоміжної речовини у складі препарату; цукровий діабет 1 типу; діабетичний кетоацидоз, діабетична прекома, діабетична кома; лактоацидоз (у тому числі в анамнезі); клінічно виражені прояви гострих або хронічних захворювань, які можуть призводити до тканинної гіпоксії (зокрема, гостра серцева недостатність, хронічна серцева недостатність з нестабільними показниками гемодинаміки, дихальна недостатність, гострий інфаркт міокарда); ниркова недостатність тяжкого ступеня (кліренс креатиніну (КК) менше 30 мл/хв); гострі стани, що протікають із ризиком розвитку порушення функції нирок: дегідратація (при гострій або хронічній діареї, багаторазових нападах блювання), тяжкі інфекційні захворювання, шок; печінкова недостатність; гостра алкогольна інтоксикація; алкоголізм; порфірія; вагітність та період грудного вигодовування; вік до 18 років (у зв'язку з відсутністю даних щодо ефективності та безпеки застосування у даній популяції пацієнтів); одночасний прийом міконазолу; одночасне застосування з бозентаном; великі хірургічні операції та травми, коли показано проведення інсулінотерапії; застосування протягом менше 48 годин до та протягом 48 годин після проведення радіоізотопних або рентгенологічних досліджень з введенням йодовмісної контрастної речовини (див. розділ "Взаємодія з іншими лікарськими засобами"). З обережністю у пацієнтів віком 60 років, які виконують тяжку фізичну роботу, що пов'язано з підвищеним ризиком розвитку лактоацидозу; у пацієнтів віком від 65 років; у пацієнтів із нирковою недостатністю середнього ступеня тяжкості; у пацієнтів з дефіцитом 6-фосфатдегідрогенази.Вагітність та лактаціяВагітність Застосування препарату Глібомет при вагітності протипоказане. Пацієнтка має бути попереджена про те, що в період застосування препарату необхідно інформувати лікаря про заплановану вагітність. При плануванні вагітності або діагностуванні вагітності застосування препарату Глібомет ® має бути скасовано, пацієнтка повинна бути переведена на інсулінотерапію. Грудне годування Препарат протипоказаний при грудному вигодовуванні, оскільки відсутні дані про здатність глибенкламіду проникати у грудне молоко.Побічна діяПід час лікування препаратом Глібомет можуть спостерігатися такі побічні ефекти. Частота побічних ефектів препарату оцінюється так: Дуже часті: ≥1/10; Часті: ≥1/100, <1/10; Нечасті: ≥1/1000, <1/100; Рідкісні: ≥1/10 000, < 1/1000; Дуже рідкісні: <1/10 000; Одиничні: не можуть оцінюватися за наявними даними. Порушення обміну речовин: Гіпоглікемія (див. розділи "Передозування", "Особливі вказівки"). Рідко: напади печінкової порфірії та шкірної порфірії. Дуже рідко: лактоацидоз (див. розділ "Особливі вказівки"). Зниження всмоктування вітаміну В12, що супроводжувалося зниженням його концентрації у сироватці крові при тривалому застосуванні метформіну. При виявленні мегалобластної анемії необхідно враховувати можливість етіології. Дисульфірамподібна реакція при вживанні алкоголю. Лабораторні показники Нечасто: збільшення концентрацій сечовини та креатиніну у сироватці крові від середнього до помірного ступеня. Дуже рідко: гіпонатріємія. Кровоносна та лімфатичні системи Ці небажані явища зникають після відміни препарату. Рідко: лейкопенія та тромбоцитопенія. Дуже рідко: агранулоцитоз, гемолітична анемія, аплазія кісткового мозку та панцитопенія. Нервова система Часто: порушення смаку (металевий присмак у роті). Зір На початку лікування може виникнути тимчасове порушення зору через зниження вмісту глюкози у крові. Шлунково-кишкові порушення Дуже часто: нудота, блювання, діарея, біль у животі та відсутність апетиту. Дані симптоми частіше трапляються на початку лікування і здебільшого проходять самостійно. Для профілактики розвитку зазначених симптомів рекомендується приймати препарат у 2 або 3 прийоми; повільне підвищення дози препарату також покращує його переносимість. Шкіра та підшкірна клітковина Рідко: шкірні реакції - свербіж, кропив'янка, макулопапульозний висип. Дуже рідко: шкірний або вісцеральний алергічний васкуліт, поліморфна еритема, ексфоліативний дерматит, фотосенсибілізація. Імунологічні реакції Дуже рідко: анафілактичний шок. Можуть зустрічатися реакції перехресної гіперчутливості до сульфонамідів та їх похідних. Гепатобіліарні розлади Дуже рідко: порушення показників функції печінки або гепатит, які потребують припинення лікування.Взаємодія з лікарськими засобамиПротипоказані комбінації Пов'язані із застосуванням глибенкламіду Міконазол підвищує гіпоглікемічний ефект, може провокувати розвиток гіпоглікемії, аж до розвитку коми. Бозентан у комбінації з глібенкламідом підвищує ризик гепатотоксичності та зменшує гіпоглікемічну дію глібенкламіду. Одночасний прийом бозентану та глибенкламіду не рекомендується. Пов'язані із застосуванням метформіну Йодвмісні контрастні засоби: прийом препарату слід припинити за 48 годин до внутрішньовенного введення йодовмісних контрастних засобів і можна відновити не раніше ніж через 48 годин після введення за відсутності погіршення функції нирок при повторному обстеженні. Нерекомендовані комбінації Пов'язані із застосуванням похідних сульфонілсечовини Алкоголь: дуже рідко спостерігаються дисульфірамоподібні реакції (непереносимість алкоголю) при одночасному прийомі алкоголю та глибенкламіду. Прийом алкоголю може збільшувати гіпоглікемічний вплив (за допомогою інгібування компенсаторних реакцій або затримки його метаболічної інактивації), що може сприяти розвитку гіпоглікепмічної коми. У період застосування комбінації глібенкламіду та метформіну слід уникати прийому алкоголю та лікарських засобів, що містять етанол. Фенілбутазон (при системному способі введення) підвищує гіпоглікемічний ефект похідних сульфонілсечовини (заміщаючи похідні сульфонілсечовини у місцях зв'язування з білком та/або зменшуючи їх елімінацію). Переважно застосовувати інші протизапальні засоби, що виявляють менші взаємодії, або попереджати пацієнта про необхідність самостійного контролю за показниками глікемії; при необхідності слід скоригувати дозу при сумісному застосуванні протизапального засобу та після його припинення. Пов'язані із застосуванням метформіну Алкоголь: ризик розвитку лактоацидозу посилюється при гострій алкогольній інтоксикації, особливо у разі голодування, або поганого харчування, або печінкової недостатності. У період застосування комбінації глібенкламіду та метформіну слід уникати прийому алкоголю та лікарських засобів, що містять етанол. Комбінації, що вимагають дотримання запобіжних заходів при застосуванні Пов'язані із застосуванням метформіну Йодвмісні контрастні засоби: прийом препарату слід припинити за 48 годин до внутрішньовенного введення йодовмісних контрастних засобів і можна відновити не раніше ніж через 48 годин після введення за відсутності погіршення функції нирок при повторному обстеженні. Нерекомендовані комбінації Пов'язані із застосуванням похідних сульфонілсечовини Алкоголь: дуже рідко спостерігаються дисульфірамоподібні реакції (непереносимість алкоголю) при одночасному прийомі алкоголю та глибенкламіду. Прийом алкоголю може збільшувати гіпоглікемічний вплив (за допомогою інгібування компенсаторних реакцій або затримки його метаболічної інактивації), що може сприяти розвитку гіпоглікемічної коми. У період застосування комбінації глібенкламіду та метформіну слід уникати прийому алкоголю та лікарських засобів, що містять етанол. Фенілбутазон (при системному способі введення) підвищує гіпоглікемічний ефект похідних сульфонілсечовини (заміщаючи похідні сульфонілсечовини у місцях зв'язування з білком та/або зменшуючи їх елімінацію). Переважно застосовувати інші протизапальні засоби, що виявляють менші взаємодії, або попереджати пацієнта про необхідність самостійного контролю показників глікемії; при необхідності слід скоригувати дозу при сумісному застосуванні протизапального засобу та після його припинення. Пов'язані із застосуванням метформіну Алкоголь: ризик розвитку лактоацидозу посилюється при гострій алкогольній інтоксикації, особливо у разі голодування, або поганого харчування, або печінкової недостатності. У період застосування комбінації глібенкламіду та метформіну слід уникати прийому алкоголю та лікарських засобів, що містять етанол. Комбінації, що вимагають дотримання запобіжних заходів при застосуванні Пов'язані із застосуванням метформіну Даназол: не рекомендується одночасний прийом даназолу, щоб уникнути гіперглікемічної дії останнього. При необхідності лікування даназолом та після припинення його прийому потрібна корекція дози препарату Глібомет® під контролем концентрації глюкози у крові. Хлорпромазин: при прийомі великих дозах (100 мг на добу) підвищує концентрацію глюкози в крові, знижуючи вивільнення інсуліну. При лікуванні нейролептиками та після припинення прийому останніх потрібна корекція дози препарату під контролем концентрації глюкози у крові. Глюкокортикостероїди (ГКС) системної та місцевої дії знижують толерантність до глюкози, підвищують концентрацію глюкози в крові, іноді викликають кетоз. При проведенні терапії кортикостероїдами та після її припинення потрібна корекція дози препарату Глібомет® під контролем концентрації глюкози в крові. Діуретики: деякі лікарські засоби можуть негативно впливати на функцію нирок, що може збільшити ризик лактоацидозу, наприклад, нестероїдні протизапальні препарати (НПЗП), включаючи селективні інгібітори циклооксигенази (ЦОГ) II, інгібітори ангіотензинперетворюючого ферменту та ін особливо "петльові" діуретики. На початку прийому або застосування таких препаратів у поєднанні з метформіном необхідний ретельний моніторинг ниркової функції. Призначаються як ін'єкції бета2-адреноміметики: підвищують концентрацію глюкози в крові внаслідок стимуляції бета2-адренорецепторів. І тут необхідний контроль концентрації глюкози у крові. За потреби рекомендується призначення інсуліну. При одночасному застосуванні перелічених вище лікарських засобів може знадобитися більш частий контроль концентрації глюкози в крові, особливо на початку лікування. При необхідності доза метформіну може бути скоригована у процесі лікування та після його припинення. Гіпотензивні лікарські засоби, за винятком інгібіторів АПФ, можуть знижувати концентрацію глюкози у крові. За необхідності слід скоригувати дозу метформіну. При одночасному застосуванні препарату Глібомет з похідними сульфонілсечовини, інсуліном, акарбозою, саліцилатами можливий розвиток гіпоглікемії. Ніфедипін підвищує абсорбцію та Cmax метформіну. Катіонні лікарські засоби (амілорид, дигоксин, морфін, прокаїнамід, хінідин, хінін, ранітидин, тріамтерен, триметоприм і ванкоміцин), що секретуються в ниркових канальцях, конкурують з метформіном за канальцеві транспортні системи і можуть призводити до збільшення його Cmax. Транспортери органічних катіонів (ОСТ) Метформін є субстратом обох транспортерів ОСТ1 та ОСТ2. Одночасне застосування метформіну з: інгібіторами ОСТ1 (верапаміл) може зменшувати ефективність метформіну; індукторами ОСТ1 (рифампіцин) може збільшувати абсорбцію метформіну в ШКТ та його ефективність; інгібіторами ОСТ2 (циметидин, долутегравір, ранолазин, триметоприм, кризотиніб, олапариб, даклатасвір, вандетаніб) може зменшувати ниркову елімінацію метформіну і таким чином призводити до збільшення плазмової концентрації метформіну. У зв'язку з цим рекомендується бути обережним, особливо у пацієнтів з нирковою недостатністю, коли ці лікарські препарати приймаються одночасно з метформіном, оскільки можливе підвищення плазмової концентрації метформіну. При необхідності може бути розглянуто питання корекції дози метформіну, так як інгібітори/індуктори ОСТ можуть змінювати ефективність метформіну. Деякі лікарські засоби здатні надавати гіперглікемічну дію та призводити до погіршення глікемічного контролю. До таких лікарських засобів відносяться фенотіазиди, глюкагон, естрогени, пероральні контрацептиви, фенітоїн, симпатоміметики, нікотинова кислота, ізоніазид, блокатори "повільних" кальцієвих каналів, гормони щитовидної залози. При одночасному застосуванні вищезгаданих лікарських засобів у пацієнтів, які отримують метформін, можливе зниження гіпоглікемічної дії. Пов'язані із застосуванням глибенкламіду β-адреноблокатори маскують деякі симптоми гіпоглікемії: відчуття серцебиття та тахікардію; більшість неселективних бета-адреноблокаторів підвищують частоту розвитку та тяжкість гіпоглікемії. Потрібно попередити пацієнта про необхідність самостійного контролю концентрації глюкози в крові, особливо на початку лікування. Клонідин, резерпін, гуанетидин та симпатоміметики маскують провісники гіпоглікемії. Потрібно попередити пацієнта про необхідність самостійного контролю концентрації глюкози в крові, особливо на початку лікування. Флуконазол: збільшення періоду напіввиведення глібенкламіду з можливим виникненням проявів гіпоглікемії. Потрібно попередити пацієнта про необхідність самостійного контролю концентрації глюкози в крові; може знадобитися коригування дози гіпоглікемічних препаратів у ході одночасного лікування флуконазолом та після припинення його застосування. Десмопресин: при сумісному застосуванні комбінації глібенкламід+метформін знижується антидіуретичний ефект десмопресину. Колесевелам: одночасне застосування з препаратом Глібомет® зменшує концентрацію глібенкламіду в плазмі, що може призвести до зниження гіпоглікемічного ефекту. Цей ефект не спостерігався, якщо глібенкламід приймали окремо до прийому колесевелама. Слід приймати препарат Глібомет щонайменше за 4 години до прийому колесевеламу. Інгібітори АПФ (каптоприл, еналаприл): застосування інгібіторів АПФ сприяє зниженню концентрації глюкозв у крові. При необхідності слід скоригувати дозу препарату Глібомет у ході одночасного застосування з інгібіторами АПФ та після припинення їх застосування.Спосіб застосування та дозиВсередину. Доза та режим прийому Глібомету, а також тривалість лікування встановлюються лікарем, насамперед, відповідно до стану вуглеводного обміну пацієнта, залежно від концентрації глюкози в плазмі крові. Як правило, початкова доза становить 1-3 таблетки на добу під час їди. Поступовий добір рекомендується до досягнення стійкої нормалізації концентрації глюкози в плазмі крові. Максимальна добова доза – 6 таблеток препарату Глібомет®. Застосування в спеціальних групах пацієнтів Пацієнти похилого віку У пацієнтів похилого віку доза препарату Глібомет® повинна бути встановлена відповідно до ниркової функції (на початку терапії 1 таблетка препарату Глібомет®). ниркова функція повинна перевірятись регулярно (див. розділ "Особливі вказівки"). Пацієнти віком 65 років та старші: початкова та підтримуюча дози препарату Глібомет® повинні бути ретельно скориговані з метою зниження ризику гіпоглікемії. Лікування слід починати з найменшої можливої дози, і при необхідності поступово її підвищувати (див. розділ "Особливі вказівки"). Пацієнти з ослабленим загальним станом і не одержують збалансованого харчування У ослаблених пацієнтів та пацієнтів з незбалансованим харчуванням початкова та підтримуюча дози препарату Глібомет® повинні бути знижені через ризик виникнення гіпоглікемії. Діти та підлітки до 18 років Препарат Глібомет® не рекомендується призначати дітям та підліткам віком до 18 років у зв'язку з відсутністю даних про ефективність та безпеку. Ниркова недостатність Перед початком лікування та не рідше одного разу на рік після початку лікування препаратами, що містять метформін, необхідно визначати кліренс креатиніну (КК). У пацієнтів з підвищеним ризиком подальшого збільшення ниркової недостатності, а також у пацієнтів похилого віку функцію нирок необхідно перевіряти частіше, а саме, кожні 3-6 місяців. Загальну максимальну добову дозу метформіну переважно розділити на 2-3 прийоми на добу. Перед початком лікування метформіном пацієнтів із КК Якщо не вдається підібрати адекватну дозу препарату Глібомет®, необхідно використовувати окремі компоненти замість препарату з фіксованим вмістом діючих речовин. Кліренс креатиніну КК 60-89 мл/хв. Метформін – максимальна добова доза становить 3000 мг. Слід розглянути можливість зменшення дози метформіну через погіршення ниркової функції. Глібенкламід – Зниження дози не потрібне. Кліренс креатиніну КК 45-59 мл/хв. Метформін – максимальна добова доза становить 2000 мг. Початкова доза повинна бути не більше половини максимальної добової дози. Перед початком терапії метформіном слід вивчити фактори, що збільшують ризик розвитку лактоацидозу (див. розділ «З обережністю»). Глібенкламід – Максимальна добова доза становить 10,5 мг. Кліренс креатиніну КК 30-44 мл/хв. Метформін – максимальна добова доза становить 1000 мг. Початкова доза повинна бути не більше половини максимальної добової дози. Глібенкламід. Максимальна добова доза становить 105 мг. Не рекомендується розпочинати терапію через ризик гіпоглікемії. Кліренс креатиніну КК У пацієнтів з КК≥60 та У пацієнтів з КК≥45 таПередозуванняГіпоглікемія легкої та середньої тяжкості без втрати свідомості та неврологічних проявів може бути купована негайним вживанням цукру або легкозасвоюваних вуглеводів (солодкий сік або чай, варення, мед та ін.) Необхідно виконати коригування дози та/або змінити режим харчування. Виникнення тяжких гіпоглікемічних реакцій у пацієнтів з цукровим діабетом, які супроводжуються комою, судомами або іншими неврологічними розладами, потребує надання невідкладної медичної допомоги. Необхідно внутрішньовенне введення розчину декстрози відразу після встановлення діагнозу або виникнення підозри на гіпоглікемію до госпіталізації пацієнта. Після відновлення свідомості пацієнту необхідно дати їжу, багату на легкозасвоювані вуглеводи (щоб уникнути повторного розвитку гіпоглікемії). Лактоацидоз є серйозним станом, який потребує невідкладної медичної допомоги; Лікування лактоацидозу повинно проводитись у клініці. Найбільш ефективним методом лікування, що дозволяє виводити лактат та метформін, є гемодіаліз. Кліренс глибенкламіду в плазмі може збільшуватися у пацієнтів із захворюваннями печінки. Оскільки глибенкламід активно зв'язується з білками крові, препарат не виводиться при діалізі.Запобіжні заходи та особливі вказівкиЛактоацидоз Лактоацидоз є вкрай рідкісним, але серйозним (висока смертність за відсутності невідкладного лікування) ускладненням, яке може виникнути через кумуляцію метформіну. Випадки лактоацидозу у пацієнтів, які отримували метформін, виникали в основному у пацієнтів із цукровим діабетом із вираженою нирковою недостатністю. Слід враховувати й інші поєднані фактори ризику, такі як: погано контрольований діабет, кетоз, тривале голодування, надмірне споживання алкоголю, печінкова недостатність, тяжке інфекційне захворювання, будь-який стан, пов'язаний із вираженою гіпоксією, спільне застосування з іншими лікарськими засобами (див. розділ "Підсумки"). Взаємодія коїться з іншими лікарськими засобами"). Слід враховувати ризик розвитку лактоацидозу при появі неспецифічних ознак, таких як м'язові судоми, що супроводжуються диспепсичними розладами, болем у животі та сильним нездужанням. У тяжких випадках може спостерігатися ацидотична задишка, гіпоксія, гіпотермія та кома. Діагностичними лабораторними показниками є зниження рН крові (менше 7,35), концентрація лактату в плазмі вище 5 ммоль/л, підвищений аніонний інтервал і співвідношення лактат/піруват. Гіпоглікемія Оскільки до складу препарату входить глібенкламід, існує ризик розвитку гіпоглікемії у пацієнта. Поступове титрування дози після початку лікування може запобігти виникненню гіпоглікемії. Це лікування може бути призначене лише пацієнту, який дотримується режиму регулярного прийому їжі (включаючи сніданок). Важливо, щоб споживання вуглеводів було регулярним, оскільки ризик розвитку гіпоглікемії збільшується при пізньому прийомі їжі, недостатньому або незбалансованому споживанні вуглеводів. Розвиток гіпоглікемії найбільш ймовірний при гіпокалорійній дієті, після інтенсивного або тривалого фізичного навантаження, при вживанні алкоголю або при прийомі комбінації гіпоглікемічних засобів. Через компенсаторні реакції, спричинені гіпоглікемією, може виникати пітливість, страх, тахікардія, артеріальна гіпертензія, серцебиття, стенокардія та аритмія. Останні симптоми можуть бути відсутні, якщо гіпоглікемія розвивається повільно, у разі вегетативної нейропатії або при одночасному прийомі бета-адреноблокаторів, клонідину, резерпіну, гуанетидину або симпатоміметиків. Симптомами гіпоглікемії є головний біль, голод, нудота, блювання, виражена втома, розлади сну, збуджений стан, агресія, порушення концентрації уваги та психомоторних реакцій, депресія, сплутаність свідомості, порушення мови, порушення зору, тремтіння, параліч та парестезія, головокруж , судоми, сомноленція, несвідомий стан, поверхневе дихання та брадикардія Обережне призначення препарату, добір дози та належні інструкції для пацієнта є важливими для зниження ризику розвитку гіпоглікемії. Якщо у пацієнта повторюються напади гіпоглікемії, які або важкі, або пов'язані з незнанням симптомів, слід розглянути можливість лікування іншими гіпоглікемічними засобами. Чинники, що сприяють розвитку гіпоглікемії: одночасне вживання алкоголю, особливо при голодуванні; відмова або (особливо стосується пацієнтів похилого віку) нездатність пацієнта взаємодіяти з лікарем і дотримуватися рекомендацій, викладених в інструкції із застосування; погане харчування, нерегулярний прийом їжі, голодування чи зміни у дієті; дисбаланс між фізичним навантаженням та прийомом вуглеводів; ниркова недостатність; печінкова недостатність тяжкого ступеня; передозування препарату Глібомет®; окремі ендокринні порушення: недостатність функції щитовидної залози, гіпофізу та надниркових залоз; одночасний прийом окремих лікарських засобів. Ниркова та печінкова недостатність Фармакокінетика та/або фармакодинаміка може змінюватися у пацієнтів з печінковою недостатністю або нирковою недостатністю тяжкого ступеня. Виникає у таких пацієнтів гіпоглікемія може бути тривалою, у цьому випадку має бути розпочато відповідне лікування. Нестабільність концентрації глюкози у крові У разі хірургічного втручання або іншої причини декомпенсації цукрового діабету рекомендується передбачити тимчасовий перехід на інсулінотерапію. Симптомами гіперглікемії є прискорене сечовипускання, виражена спрага, сухість шкіри. Функція нирок Оскільки метформін виводиться нирками, перед початком лікування і регулярно надалі необхідно визначати кліренс креатиніну в сироватці крові: не рідше одного разу на рік у пацієнтів з КК більше 60 мл/хв, кожні 3-6 місяців у пацієнтів з КК 45-59 мл/ хв, кожні 3 місяці у пацієнтів із КК 30-44 мл/хв. Якщо КК менше 45 мл/хв, не рекомендовано починати терапію препаратом. Якщо КК менше 30 мл/хв, застосування препарату протипоказане. Зниження функції нирок у пацієнтів похилого віку, як правило, протікає часто і безсимптомно. Необхідно дотримуватись особливої обережності у випадках, коли функція нирок може бути різко порушена: у літніх пацієнтів, при дегідратації (хронічна або важка діарея, багаторазові напади блювання) або у разі початку терапії препаратами, які можуть призводити до гострого порушення функції нирок (наприклад, гіпотензивні) препарати, діуретики або НПЗП). При гострих порушеннях, перерахованих вище, прийом препарату Глібомет® має бути негайно припинено. Рекомендується перевіряти функцію нирок перед початком лікування препаратом Глібомет®. Серцева недостатність Пацієнти із серцевою недостатністю мають більш високий ризик розвитку гіпоксії та ниркової недостатності. Пацієнтам із хронічною серцевою недостатністю слід регулярно проводити моніторинг серцевої функції та функції нирок під час прийому метформіну. Прийом препарату Глібомет® пацієнтам із гострою серцевою недостатністю та хронічною серцевою недостатністю з нестабільними показниками гемодинаміки протипоказаний. Хірургічні втручання Прийом препарату Глібомет слід припинити під час операції під загальним, спинальним або епідуральним наркозом. Терапія може бути відновлена не раніше, ніж через 48 годин після операції або поновлення перорального харчування, за умови, що функцію нирок було повторно оцінено та визнано стабільною. Літні пацієнти У літніх пацієнтів віком 65 років і старше прийом похідних сульфонілсечовини було визначено як фактор ризику розвитку гіпоглікемії. Гіпоглікемія може бути важко розпізнавана у літніх пацієнтів, слід ретельно підбирати початкову та підтримуючу дози глибенкламіду, щоб зменшити ризик гіпоглікемії. Інші запобіжні заходи Пацієнтам рекомендується продовжувати дотримуватись дієти з рівномірним споживанням вуглеводів протягом дня. Пацієнтам з надмірною масою тіла рекомендується продовжувати дотримуватися гіпокалорійної дієти. Також пацієнтам слід регулярно виконувати фізичні вправи. Рекомендується регулярно проводити стандартні лабораторні аналізи контролю цукрового діабету. -Терапія препаратами сульфонілсечовини у пацієнтів з дефіцитом глюкозо-6-фосфат-дегідрогенази може призвести до гемолітичної анемії. Оскільки глібенкламід відноситься до хімічного класу препаратів сульфонілсечовини, рекомендується дотримуватися запобіжних заходів при застосуванні пацієнтами з дефіцитом глюкозо-6-фосфат-дегідрогенази та розглянути можливість альтернативної терапії препаратом іншого класу. Вплив препарату на здатність до керування транспортними засобами та механізмами Пацієнти повинні бути попереджені про симптоми гіпоглікемії та про необхідність звертати особливу увагу на прояв цих симптомів під час керування транспортними засобами та управління механізмами. Умови зберігання: Зберігати при температурі не вище 30 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
358,00 грн
288,00 грн
Склад, форма випуску та упаковкаСупозиторії – 1 супп.: Діюча речовина: індометацин – 100,0 мг; допоміжні речовини: крохмаль кукурудзяний, жир твердий Супозиторії ректальні, 100 мг. По 5 супозиторіїв у контурній комірковій упаковці (блістер) із білої ПВХ/ПЕ плівки. По 2 блістери з інструкцією щодо застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиЖовтуватого кольору супозиторії торпедоподібної форми з заглибленням у підставі.ФармакокінетикаАбсорбція – швидка. Біодоступність при ректальному шляху введення – 80-90%. Зв'язок із білками плазми крові – 90%, період напіввиведення – 4,5 год. Метаболізується, переважно, у печінці, 70% виводиться нирками (30% - у незміненому вигляді), 30% - через шлунково-кишковий тракт (ЖКТ). Не видаляється при діалізі. Проникає у грудне молоко.ФармакодинамікаІндометацин має протизапальну, аналгетичну, жарознижувальну та антиагрегантну дію. Пригнічує активність прозапальних факторів, знижує агрегацію тромбоцитів. Пригнічуючи циклооксигеназу I та II, порушує метаболізм арахідонової кислоти, зменшує кількість простагландинів як в осередку запалення, так і у здорових тканинах, пригнічує ексудативну та проліферативну фази запалення. Усуває або зменшує больовий синдром ревматичного та неревматичного характеру (у т. ч. при болях у суглобах у спокої та при русі), зменшує ранкову скутість та припухлість суглобів, сприяє збільшенню обсягу рухів; при запальних процесах, що виникають після операцій та травм швидко полегшує як спонтанний біль, так і біль під час руху, зменшує запальний набряк на місці рани.Показання до застосуванняГострі та хронічні болі при запальних та дегенеративних захворюваннях опорно-рухового апарату: ревматоїдний артрит, ювенільний хронічний артрит, анкілозуючий хронічний спондиліт (хвороба Бехтерева), подагричний артрит. псоріатичний артрит, хвороба Рейтера; ревматичні ураження м'яких тканин: тендиніти, бурсити, тендобурсити, тендовагініти; дископатії, неврити, плексити, радикулоневрити; дисменорея. Препарат призначений для симптоматичної терапії, зменшення болю та запалення на момент застосування, на прогресування захворювання не впливає.Протипоказання до застосуваннягіперчутливість до індометацину або будь-якої з допоміжних речовин препарату; повне або неповне поєднання бронхіальної астми, рецидивуючого поліпозу носа та приносових пазух та непереносимості ацетилсаліцилової кислоти або інших нестероїдних протизапальних препаратів (в т. ч. в анамнезі), кропив'янки або риніту; виразкова хвороба шлунка та 12-палої кишки, запальні захворювання кишечника (виразковий коліт, хвороба Крона), кровотечі (в т. ч. внутрішньочерепна, з органів шлунково-кишкового тракту); вроджені вади серця (важка коарктація аорти, атрезія легеневої артерії, важкий зошит Фалло); період після аортокоронарного шунтування; тяжка серцева недостатність; ниркова недостатність (кліренс креатиніну менше 30 мл/хв); печінкова недостатність, активне захворювання печінки, порушення згортання крові (у т. ч. гемофілія, збільшення часу кровотечі, схильність до кровотеч); порушення кровотворення (лейкопенія та анемія); підтверджена гіперкаліємія; вагітність, період грудного вигодовування; дитячий вік (до 15 років). З обережністю Ішемічна хвороба серця, цереброваскулярні захворювання, хронічна серцева недостатність, дисліпідемія, гіперліпідемія, цукровий діабет, тромбоцитопенія, захворювання периферичних артерій, артеріальна гіпертензія, куріння, хронічна ниркова недостатність (кліренс креатиніну 30-60 мл/хв) , виразкове ураження ШКТ в анамнезі, наявність інфекції Helicobacter pylori, тривале застосування нестероїдних протизапальних засобів, часте вживання алкоголю, тяжкі соматичні захворювання; супутня терапія наступними препаратами: антикоагулянти (в т. ч. варфарин), антиагреганти (в т. ч. ацетилсаліцилова кислота, клопідогрел), глюкокортикостероїди для внутрішнього застосування (в т. ч. преднізолон), селективні інгібі. ч. циталопрам, флуоксетин, пароксетин, сертралін);психічні розлади, епілепсія, паркінсонізм, депресія, літній вік.Вагітність та лактаціяВагітність Індометацин протипоказаний у період вагітності. Грудне годування Індометацин проникає у грудне молоко. За необхідності лікування препаратом грудне вигодовування слід припинити.Побічна діяМожливі побічні ефекти при застосуванні препарату Індометацин 100 Берлін-Хемі наведені відповідно до частоти виникнення: дуже часто (≥ 1/10), часто ≥ 1700, < 1/0), нечасто (≥ 1/1000, < 1/100), рідко (≥ 1/10000, < 1/1000), дуже рідко (< 1/10000), частота невідома (за наявними даними частота не може бути встановлена). Необхідно зазначити, що перелічені побічні дії препарату переважно варіюють залежно від дози та індивідуальних особливостей пацієнтів. Порушення з боку шлунково-кишкового тракту Дуже часто: нудота, блювання, діарея. Часто: крововиливи та виразки шлунково-кишкового тракту; НПЗП-гастропатія, біль у животі, печія, зниження апетиту, виразковий стоматит. Нечасто: кривава блювота, мелена. Дуже рідко: запори. При тривалому застосуванні в більших дозах - виразка слизової оболонки шлунково-кишкового тракту. Порушення з боку печінки та жовчовивідних шляхів Часто: підвищення активності «печінкових» трансаміназ (АЛТ, АСТ), минуще підвищення концентрації білірубіну в плазмі крові. Рідко: токсичний гепатит, із жовтяницею або без неї. Дуже рідко: фульмінантний гепатит. Порушення з боку нервової системи Дуже часто: головний біль. Часто: запаморочення, сонливість, надмірна стомлюваність, дратівливість, депресія. Нечасто: периферична нейропатія, збудження, безсоння. Порушення з боку органу зору Нечасто: диплопія, помутніння рогівки, нечіткість зорового сприйняття, кон'юктивіт. Порушення з боку органу слуху Часто: шум у вухах. Дуже рідко: тимчасове порушення слуху. Порушення з боку серця Дуже рідко: тахіаритмія, набряковий синдром, розвиток (погіршення) хронічної серцевої недостатності. Порушення з боку судин Дуже рідко: підвищення артеріального тиску. Порушення з боку нирок та сечовивідних шляхів Дуже рідко: порушення функції нирок, нефротичний синдром, протеїнурія, гематурія, інтерстиціальний нефрит, некроз сосочків. Порушення з боку крові та лімфатичної системи Дуже рідко: кровотеча (шлунково-кишкова, ясенна, маткова, гемороїдальна), лейкопенія, тромбоцитопенія, агранулоцитоз, анемія (у тому числі гемолітична та апластична), еозинофілія, тромбоцитопенічна пурпура. Порушення з боку імунної системи Часто: свербіж шкіри, висипання на шкірі. Рідко: кропив'янка, бронхоспазм, астматичні напади. Дуже рідко: бульозні висипання, почервоніння шкіри, екзема, ексфоліативний дерматит, пурпура алергічного типу, синдром Стівенса-Джонсона; у поодиноких випадках – фотосенсибілізація, токсичний епідермальний некроліз (синдром Лайєлла), вузлувата еритема, анафілактичний шок. Лабораторні показники Дуже рідко: агранулоцитоз, лейкопенія, тромбоцитопенія, гіперглікемія, глюкозурія, гіперкаліємія. Загальні розлади та порушення у місці введення Частота невідома: подразнення, тяжкість в аноректальній ділянці, загострення геморою. Інші Частота невідома: асептичний менінгіт (частіше у пацієнтів з аутоімунними захворюваннями), посилене потовиділення, апластична анемія, аутоімунна гемолітична анемія.Взаємодія з лікарськими засобамиІндометанін підвищує концентрацію в плазмі крові дигоксину, метотрексату та препаратів літію, що може призвести до посилення їхньої токсичності. Одночасне застосування з парацетамолом збільшує ризик розвитку нефротоксичних ефектів. Етанол, колхіцин, глюкокортикостероїди та кортикотропін підвищують ризик розвитку кровотеч у ШКТ. Підсилює гіпоглікемічну дію інсуліну та гіпоглікемічних засобів для прийому внутрішньо; посилює дію непрямих антикоагулянтів, антиагрегантів, тромболітиків (алтеплази, стрептокінази та урокінази) – виникає ризик розвитку кровотеч. Знижує ефект діуретиків, на фоні застосування калійзберігаючих діуретиків зростає ризик гіперкаліємії: знижує ефективність урикозуричних та гіпотензивних лікарських засобів (в т.ч. бета-адреноблокаторів); посилює побічні ефекти метотрексату, ацетилсаліцилової кислоти, глюкокортикостероїдів, інших нестероїдних протизапальних засобів. Циклоспорин та препарати золота підвищують нефротоксичність (очевидно, за рахунок придушення синтезу простагландинів у нирках). Цефамандол, цефаперазон, цефотетан, вальпроєва кислота,Плікаміцин підвищують частоту розвитку гіпопротромбінемій та небезпеку кровотеч. Антациди та колестірамін знижують абсорбцію індометацину. Підсилює токсичність зидовудину (за рахунок інгібування метаболізму); у новонароджених підвищує ризик розвитку токсичних ефектів аміноглікозидів (тк. знижує нирковий кліренс та підвищує концентрацію у крові). Мієлотоксичні лікарські засоби посилюють прояви гематотоксичності індометацину.Спосіб застосування та дозиРектально. Дорослі та діти старше 15 років: по 100 мг (1 супозиторій) один раз на добу. Максимальна добова доза – 200 мг. Доза вище 150-200 мг збільшує ризик побічних дій. Тривалість лікування: не більше ніж 7 днів. Побічні дії можна зменшити, використовуючи мінімальну ефективну дозу в якомога коротший період часу застосування.ПередозуванняСимптоми: нудота, блювання, сильний біль голови, запаморочення, порушення пам'яті, дезорієнтація. У важких випадках парестезії, оніміння кінцівок, судоми. Лікування: швидке виведення препарату з організму, симптоматична терапія. Гемодіаліз неефективний.Запобіжні заходи та особливі вказівкиПід час лікування необхідний контроль картини периферичної крові та функціонального стану печінки та нирок. При необхідності визначення 17-кетостероїдів препарат слід відмінити за 48 годин до дослідження. Для попередження та зменшення диспептичних явищ слід застосовувати антацидні лікарські засоби. Не слід застосовувати препарат одночасно з іншими нестероїдними протизапальними засобами. Препарат може змінювати властивості тромбоцитів, проте не замінює профілактичної дії ацетилсаліцилової кислоти при серцево-судинних захворюваннях. Застосування препарату може негативно впливати на жіночу фертильність та не рекомендується жінкам, які планують вагітність. Умови зберігання За температури не вище 25°С. Зберігати у недоступному для дітей місці! Вплив на здатність до керування транспортними засобами та механізмами У період лікування індометацином необхідно утримуватися від керування автотранспортом та занять потенційно небезпечними видами діяльності, що вимагають підвищеної концентрації уваги та швидкості психомоторних реакцій.Умови відпустки з аптекЗа рецептомВідео на цю тему
311,00 грн
262,00 грн
Склад, форма випуску та упаковкаСупозиторії – 1 супп.: Діюча речовина: індометацин – 50,0 мг; допоміжні речовини: крохмаль кукурудзяний, жир твердий Супозиторії ректальні, 50 мг. По 5 супозиторіїв у контурній комірковій упаковці (блістер) із білої ПВХ/ПЕ плівки. По 2 блістери з інструкцією щодо застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиЖовтуватого кольору супозиторії торпедоподібної форми з заглибленням у підставі.ФармакокінетикаАбсорбція – швидка. Біодоступність при ректальному шляху введення – 80-90%. Зв'язок з білками плазми – 90 %, період напіввиведення – 4,5 год. Не видаляється при діалізі. Проникає у грудне молоко.ФармакодинамікаІндометацин має протизапальну, аналгетичну, жарознижувальну та антиагрегантну дію. Пригнічує активність протизапальних факторів, знижує агрегацію тромбоцитів. Пригнічуючи циклооксигеназу I та II, порушує метаболізм арахідонової кислоти, зменшує кількість простагландинів як в осередку запалення, так і у здорових тканинах, пригнічує ексудативну та проліферативну фази запалення. Усуває або зменшує больовий синдром ревматичного та неревматичного характеру (у т. ч. при болях у суглобах у спокої та при русі), зменшує ранкову скутість та припухлість суглобів, сприяє збільшенню обсягу рухів; при запальних процесах, що виникають після операцій та травм, швидко полегшує як спонтанний біль, так і біль під час руху, зменшує запальний набряк на місці рани).Показання до застосуванняГострі та хронічні болі при запальних та дегенеративних захворюваннях опорно-рухового апарату: ревматоїдний артрит, ювенільний хронічний артрит, анкілозуючий хронічний спондиліт (хвороба Бехтерева), подагричний артрит. псоріатичний артрит, хвороба Рейтера; ревматичні ураження м'яких тканин: тендиніти, бурсити, тендобурсити, тендовагініти; дископатії, неврити, плексити, радикулоневрити; дисменорея. Препарат призначений для симптоматичної терапії, зменшення болю та запалення на момент застосування, на прогресування захворювання не впливає.Протипоказання до застосуваннягіперчутливість до індометацину або будь-якої з допоміжних речовин препарату; повне або неповне поєднання бронхіальної астми, рецидивуючого поліпозу носа та приносових пазух та непереносимості ацетилсаліцилової кислоти або інших нестероїдних протизапальних препаратів (в т. ч. в анамнезі), кропив'янки або риніту; виразкова хвороба шлунка та 12-палої кишки, запальні захворювання кишечника (виразковий коліт, хвороба Крона), кровотечі (в т. ч. внутрішньочерепна, з органів шлунково-кишкового тракту); вроджені вади серця (важка коарктація аорти, атрезія легеневої артерії, важкий зошит Фалло); період після аортокоронарного шунтування; тяжка серцева недостатність; ниркова недостатність (кліренс креатиніну менше 30 мл/хв); печінкова недостатність, активне захворювання печінки, порушення згортання крові (у т. ч. гемофілія, збільшення часу кровотечі, схильність до кровотеч); порушення кровотворення (лейкопенія та анемія); підтверджена гіперкаліємія; вагітність, період грудного вигодовування; дитячий вік (до 15 років). З обережністю Ішемічна хвороба серця, цереброваскулярні захворювання, хронічна серцева недостатність, дисліпідемія, гіперліпідемія, цукровий діабет, тромбоцитопенія, захворювання периферичних артерій, артеріальна гіпертензія, куріння, хронічна ниркова недостатність (кліренс креатиніну 30-60 мл/хв) , виразкове ураження ШКТ в анамнезі, наявність інфекції Helicobacter pylori, тривале застосування нестероїдних протизапальних засобів, часте вживання алкоголю, тяжкі соматичні захворювання; супутня терапія наступними препаратами: антикоагулянти (в т. ч. варфарин), антиагреганти (в т. ч. ацетилсаліцилова кислота, клопідогрел), глюкокортикостероїди для внутрішнього застосування (в т. ч. преднізолон), селективні інгібі. ч. циталопрам, флуоксетин, пароксетин, сертралін);психічні розлади, епілепсія, паркінсонізм, депресія, літній вік.Вагітність та лактаціяВагітність Індометацин протипоказаний під час вагітності. Грудне годування Індометацин проникає у грудне молоко. За необхідності лікування препаратів грудне вигодовування слід припинити.Побічна діяМожливі побічні ефекти при застосуванні препарату Індометацин 100 Берлін-Хемі наведені відповідно до частоти виникнення: дуже часто (≥ 1/10), часто ≥ 1700, < 1/0), нечасто (≥ 1/1000, < 1/100), рідко (≥ 1/10000, < 1/1000), дуже рідко (< 1/10000), частота невідома (за наявними даними частота не може бути встановлена). Необхідно зазначити, що перелічені побічні дії препарату переважно варіюють залежно від дози та індивідуальних особливостей пацієнтів. Порушення з боку шлунково-кишкового тракту Дуже часто: нудота, блювання, діарея. Часто: крововиливи та виразки шлунково-кишкового тракту; НПЗП-гастропатія, біль у животі, печія, зниження апетиту, виразковий стоматит. Нечасто: кривава блювота, мелена. Дуже рідко: запори. При тривалому застосуванні в більших дозах - виразка слизової оболонки шлунково-кишкового тракту. Порушення з боку печінки та жовчовивідних шляхів Часто: підвищення активності «печінкових» трансаміназ (АЛТ, АСТ), минуще підвищення концентрації білірубіну в плазмі крові. Рідко: токсичний гепатит, із жовтяницею або без неї. Дуже рідко: фульмінантний гепатит. Порушення з боку нервової системи Дуже часто: головний біль. Часто: запаморочення, сонливість, надмірна стомлюваність, дратівливість, депресія. Нечасто: периферична нейропатія, збудження, безсоння. Порушення з боку органу зору Нечасто: диплопія, помутніння рогівки, нечіткість зорового сприйняття, кон'юктивіт. Порушення з боку органу слуху Часто: шум у вухах. Дуже рідко: тимчасове порушення слуху. Порушення з боку серця Дуже рідко: тахіаритмія, набряковий синдром, розвиток (погіршення) хронічної серцевої недостатності. Порушення з боку судин Дуже рідко: підвищення артеріального тиску. Порушення з боку нирок та сечовивідних шляхів Дуже рідко: порушення функції нирок, нефротичний синдром, протеїнурія, гематурія, інтерстиціальний нефрит, некроз сосочків. Порушення з боку крові та лімфатичної системи Дуже рідко: кровотеча (шлунково-кишкова, ясенна, маткова, гемороїдальна), лейкопенія, тромбоцитопенія, агранулоцитоз, анемія (у тому числі гемолітична та апластична), еозинофілія, тромбоцитопенічна пурпура. Порушення з боку імунної системи Часто: свербіж шкіри, висипання на шкірі. Рідко: кропив'янка, бронхоспазм, астматичні напади. Дуже рідко: бульозні висипання, почервоніння шкіри, екзема, ексфоліативний дерматит, пурпура алергічного типу, синдром Стівенса-Джонсона; у поодиноких випадках – фотосенсибілізація, токсичний епідермальний некроліз (синдром Лайєлла), вузлувата еритема, анафілактичний шок. Лабораторні показники Дуже рідко: агранулоцитоз, лейкопенія, тромбоцитопенія, гіперглікемія, глюкозурія, гіперкаліємія. Загальні розлади та порушення у місці введення Частота невідома: подразнення, тяжкість в аноректальній ділянці, загострення геморою. Інші Частота невідома: асептичний менінгіт (частіше у пацієнтів з аутоімунними захворюваннями), посилене потовиділення, апластична анемія, аутоімунна гемолітична анемія.Взаємодія з лікарськими засобамиІндометанін підвищує концентрацію в плазмі крові дигоксину, метотрексату та препаратів літію, що може призвести до посилення їхньої токсичності. Одночасне застосування з парацетамолом збільшує ризик розвитку нефротоксичних ефектів. Етанол, колхіцин, глюкокортикостероїди та кортикотропін підвищують ризик розвитку кровотеч у ШКТ. Підсилює гіпоглікемічну дію інсуліну та гіпоглікемічних засобів для прийому внутрішньо; посилює дію непрямих антикоагулянтів, антиагрегантів, тромболітиків (алтеплази, стрептокінази та урокінази) – виникає ризик розвитку кровотеч. Знижує ефект діуретиків, на фоні застосування калійзберігаючих діуретиків зростає ризик гіперкаліємії: знижує ефективність урикозуричних та гіпотензивних лікарських засобів (в т.ч. бета-адреноблокаторів); посилює побічні ефекти метотрексату, ацетилсаліцилової кислоти, глюкокортикостероїдів, інших нестероїдних протизапальних засобів. Циклоспорин та препарати золота підвищують нефротоксичність (очевидно, за рахунок придушення синтезу простагландинів у нирках). Цефамандол, цефаперазон, цефотетан, вальпроєва кислота,Плікаміцин підвищують частоту розвитку гіпопротромбінемій та небезпеку кровотеч. Антациди та колестірамін знижують абсорбцію індометацину. Підсилює токсичність зидовудину (за рахунок інгібування метаболізму); у новонароджених підвищує ризик розвитку токсичних ефектів аміноглікозидів (тк. знижує нирковий кліренс та підвищує концентрацію у крові). Мієлотоксичні лікарські засоби посилюють прояви гематотоксичності індометацину.Спосіб застосування та дозиРектально. Дорослі та діти старше 15 років: по 100 мг (1 супозиторій) один раз на добу. Максимальна добова доза – 200 мг. Доза вище 150-200 мг збільшує ризик побічних дій. Тривалість лікування: не більше ніж 7 днів. Побічні дії можна зменшити, використовуючи мінімальну ефективну дозу в якомога коротший період часу застосування.ПередозуванняСимптоми: нудота, блювання, сильний біль голови, запаморочення, порушення пам'яті, дезорієнтація. У важких випадках парестезії, оніміння кінцівок, судоми. Лікування: швидке виведення препарату з організму, симптоматична терапія. Гемодіаліз неефективний.Запобіжні заходи та особливі вказівкиПід час лікування необхідний контроль картини периферичної крові та функціонального стану печінки та нирок. При необхідності визначення 17-кетостероїдів препарат слід відмінити за 48 годин до дослідження. Для попередження та зменшення диспептичних явищ слід застосовувати антацидні лікарські засоби. Не слід застосовувати препарат одночасно з іншими нестероїдними протизапальними засобами. Препарат може змінювати властивості тромбоцитів, проте не замінює профілактичної дії ацетилсаліцилової кислоти при серцево-судинних захворюваннях. Застосування препарату може негативно впливати на жіночу фертильність та не рекомендується жінкам, які планують вагітність. Умови зберігання За температури не вище 25°С. Зберігати у недоступному для дітей місці! Вплив на здатність до керування транспортними засобами та механізмами У період лікування індометацином необхідно утримуватися від керування автотранспортом та занять потенційно небезпечними видами діяльності, що вимагають підвищеної концентрації уваги та швидкості психомоторних реакцій.Умови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: олмесартану медоксоміл – 10,00 мг; Допоміжні речовини: целюлоза мікрокристалічна (тип PH-101), гіпролоза (з низьким ступенем заміщення), лактози моногідрат, гіпролоза (в'язкість 6-10 мПа·с), магнію стеарат; Оболонка: титану діоксид (Е 171), тальк, гіпромелоза 2910. Пігулки, вкриті плівковою оболонкою, 10 мг. По 14 таблеток у контурній комірковій упаковці (блістер), виготовленій з ламінованої плівки (поліамід/алюміній/ПВХ) та фольги алюмінієвої. По 1, 2, 4 або 7 блістерів з інструкцією із застосування у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиБілі, круглі, двоопуклі таблетки, покриті плівковою оболонкою, з відтиском «С13» з одного боку, зі слабким характерним запахом.ФармакокінетикаАбсорбція та розподіл Олмесартану медоксоміл є проліками. Він швидко перетворюється на фармакологічно активний метаболіт олмесартан під дією ферментів у слизовій оболонці кишечника та в портальній крові під час абсорбції із шлунково-кишкового тракту. Олмесартану медоксоміл у незміненому вигляді або з інтактним фрагментом медоксомілу не виявляється у плазмі крові або в продуктах життєдіяльності. Абсолютна біодоступність олмесартану медоксомілу у формі таблеток становить у середньому 25,6%. Максимальна концентрація (Сmax) олмесартану в плазмі крові в середньому досягається через 2 години після прийому олмесартану медоксомілу всередину і зростає приблизно лінійно зі збільшенням одноразової дози до 80 мг. Прийом їжі не має значного впливу на біодоступність олмесартану, тому олмесартану медоксоміл можна приймати незалежно від їди. Клінічно значимих відмінностей у фармакокінетичних показниках олмесартану залежно від статі не виявлено. Олмесартан зв'язується з білками плазми крові (99,7%), але потенціал розвитку клінічно значущих лікарських взаємодій у результаті витіснення із зв'язку з білками між олмесартаном та іншими лікарськими засобами, що характеризуються високим ступенем зв'язування з білками плазми крові, при їх одночасному застосуванні є низьким (підтвердженням) тому служить відсутність клінічно значущої взаємодії між олмесартаном та варфарином). Зв'язок олмесартану із клітинами крові незначний. Середній обсяг розподілу після внутрішньовенного запровадження низький (16-29 л). Метаболізм та виведення Загальний плазмовий кліренс зазвичай становить 1,3 л/год (коефіцієнт варіації – 19%) та є відносно низьким порівняно з печінковим кровотоком (приблизно 90 л/год). Виведення олмесартану здійснюється двома шляхами. Після одноразового прийому внутрішньо олмесартану медоксомілу, міченого ізотопом 14C, 10-16% радіоактивної речовини виділялося нирками (велика частина протягом 24 годин після прийому олмесартану медоксомілу), а радіоактивне речовина, що залишилося, виділялося через кишечник. З урахуванням системної біодоступності, що дорівнює 25,6%, можна розрахувати, що приблизно 40% олмесартана, що всмоктався, виводиться через нирки, а близько 60% - через гепатобіліарну систему. Радіоактивна речовина, що виділилася, було представлено олмесартаном. Інших метаболітів не виявлено. Кишково-печінкова рециркуляція олмесартану мінімальна. Оскільки більша частина олмесартану виводиться через печінку, його застосування у пацієнтів з обструкцією жовчовивідних шляхів протипоказано (див. розділ «Протипоказання»). Період напіввиведення олмесартану становить 10-15 годин після багаторазового прийому внутрішньо. Рівноважний стан досягається після прийому декількох перших доз препарату та після 14 днів повторного застосування, подальша кумуляція не спостерігається. Нирковий кліренс становить приблизно 0,5-0,7 л/год та не залежить від дози препарату. Фармакокінетика у пацієнтів з нирковою недостатністю У пацієнтів з нирковою недостатністю площа під кривою «концентрація-час» (AUC) у рівноважному стані була збільшена приблизно на 62%, 82% та 179% у разі ниркової недостатності легкого, помірного та тяжкого ступеня тяжкості відповідно у порівнянні зі здоровими добровольцями . Фармакокінетика у пацієнтів із печінковою недостатністю Після одноразового прийому внутрішньо AUC для олмесартану були на 6% і 65% вище у пацієнтів з печінковою недостатністю легкого та помірного ступеня тяжкості, відповідно, порівняно зі здоровими добровольцями. Незв'язана фракція олмесартану через 2 години після прийому внутрішньо у здорових добровольців, у пацієнтів з печінковою недостатністю легкого та помірного ступеня тяжкості становила 0,26%, 0,34% та 0,41%, відповідно. При багаторазовому прийомі внутрішньо AUC для олмесартану у пацієнтів з печінковою недостатністю помірного ступеня тяжкості була на 65% вищою, ніж у здорових добровольців контрольної групи. Середні значення Cmax олмесартану у пацієнтів із печінковою недостатністю та здорових добровольців були подібні. Фармакокінетика олмесартану медоксомілу у пацієнтів з печінковою недостатністю тяжкого ступеня тяжкості не вивчалася. Фармакокінетика у дітей та підлітків Дослідження фармакокінетики олмесартану проводилося у дітей та підлітків віком від 1 до 16 років. Виведення олмесартану в перерахунку на масу тіла було у них можна порівняти з таким у дорослих пацієнтів. Дані щодо фармакокінетики препарату у дітей та підлітків з нирковою недостатністю відсутні. Фармакокінетика у пацієнтів похилого віку (65 років та старше) У пацієнтів літнього (65-75 років) та старечого віку (старше 75 років) з артеріальною гіпертензією AUC для олмесартану в рівноважному стані була більша на 35% і, приблизно, на 44% відповідно, порівняно з молодшими пацієнтами, що може бути частково пов'язане із віковим зниженням функції нирок.ФармакодинамікаОлмесартана медоксоміл, діюча речовина препарату Кардосал 10, є потужним специфічним антагоністом рецепторів ангіотензину II (типу AT1). Ангіотензин II є первинним вазоактивним гормоном ренін-ангіотензин-альдостеронової системи та відіграє значну роль у патофізіології артеріальної гіпертензії шляхом впливу на АТ1-рецептори. Передбачається, що олмесартану медоксоміл блокує всі дії ангіотензину II, опосередковані AT1-рецепторами, незалежно від джерела та шляхи синтезу ангіотензину II. Специфічний антагонізм олмесартану медоксомілу щодо рецепторів ангіотензину II (типу AT1) призводить до збільшення активності реніну, ангіотензину I та II у плазмі крові, а також сприяє зменшенню плазмової концентрації альдостерону. При артеріальній гіпертензії олмесартану медоксоміл спричинює дозозалежне тривале зниження артеріального тиску (АТ). Немає даних про розвиток артеріальної гіпотензії після прийому першої дози препарату, тахіфілаксії під час тривалого лікування або синдрому відміни (різке підвищення артеріального тиску після відміни препарату). Прийом олмесартану медоксомілу 1 раз на день забезпечує ефективне та рівномірне зниження артеріального тиску протягом 24 годин, причому ефект після одноразового прийому аналогічний ефекту від прийому препарату 2 рази на день у тій же добовій дозі. Антигіпертензивна дія олмесартану медоксомілу розвивається, як правило, вже через 2 тижні, а максимальний ефект розвивається приблизно через 8 тижнів після початку терапії. Вплив олмесартану медоксомілу на смертність та частоту ускладнень не встановлено. У рандомізованому дослідженні ROADMAP за участю 4447 пацієнтів з цукровим діабетом 2 типу, нормоальбумінурією та щонайменше одним додатковим серцево-судинним фактором ризику оцінювалася здатність олмесартану медоксомілу збільшувати час до появи мікроальбумінурії. У період дослідження (медіана спостереження склала 3,2 роки) пацієнти приймали олмесартану медоксоміл або плацебо на додаток до інших гіпотензивних засобів, за винятком інгібіторів ангіотензинперетворюючого ферменту (АПФ) або інших антагоністів рецепторів ангіотензину II. Дослідження продемонструвало значне зниження ризику виникнення первинної кінцевої точки (час до появи мікроальбумінурії) на користь олмесартану медоксомілу. Після поправки на відмінності в АТ з використанням заздалегідь заданих параметрів для подвійного сліпого методу зниження ризику склало 17% (відносний ризик (ОР) 0,834; 95% довірчий інтервал (ДІ): 0,681 – 1,021; р = 0,0789) для систол (САД) з урахуванням поправки на площу під кривою (AUC) та 18% (ВР 0,823; 95% ДІ: 0,672 – 1,008; р = 0,0596) для діастолічного АТ (ДАД) з урахуванням поправки на AUC на користь олмесартану медоксомілу. Мікроальбумінурія розвинулася у 8,2% пацієнтів у групі олмесартану медоксомілу (178 з 2160 пацієнтів) та 9,8% у групі плацебо (210 з 2139 пацієнтів). Серцево-судинні події (вторинні кінцеві точки) були зареєстровані у 96 пацієнтів (4,3%), які отримували олмесартану медоксоміл та у 94 пацієнтів (4,2%), які отримували плацебо. Смертність від серцево-судинних захворювань була вищою у групі олмесартану медоксомілу порівняно з групою плацебо (у 15 (0,7%) та 3 (0,1%) пацієнтів, відповідно). При цьому в групі олмесартану медоксомілу та групі плацебо спостерігалася подібна частота нефатального інсульту (у 14 (0,6%) та 8 (0,4%) пацієнтів, відповідно), нефатального інфаркту міокарда (у 17 (0,8%) та 26 (1,2%) пацієнтів, відповідно) та смертності не від серцево-судинних причин (у 11 (0,5%) та 12 (0,5%) пацієнтів, відповідно). Загальна смертність у групі олмесартану медоксомілу була чисельно вищою, ніж у групі плацебо (у 26 (1,2%) та 15 (0,7%) пацієнтів, відповідно), що, в основному,обумовлено більшим числом фатальних серцево-судинних подій. У рандомізованому дослідженні ORIENT, проведеному в Японії та Китаї, вивчався вплив олмесартану медоксомілу на ниркові та серцево-судинні наслідки у 577 пацієнтів з цукровим діабетом 2 типу та вираженою нефропатією. Під час дослідження (медіана спостереження склала 3,1 років) пацієнти отримували олмесартану медоксоміл або плацебо на додаток до інших гіпотензивних препаратів, включаючи інгібітори АПФ. Первинна комбінована кінцева точка (час до настання першої події: подвоєння концентрації креатиніну в плазмі крові, розвиток термінальної стадії хронічної хвороби нирок, смерть від усіх причин) була зареєстрована у 116 пацієнтів у групі олмесартану медоксомілу (41,1%) та у 129 пацієнтів у групі плацебо (45,4%) (ОР 0,97; 95% ДІ: 0,75-1,24; р = 0,791). Вторинна комбінована серцево-судинна кінцева точка була зареєстрована у 40 пацієнтів у групі олмесартану медоксомілу (14,2%) та у 53 пацієнтів у групі плацебо (18,7%). Комбінована серцево-судинна кінцева точка включала: смерть від серцево-судинних причин у 10 (3,5%) пацієнтів у групі олмесартану медоксомілу та у 3 (1,1%) пацієнтів у групі плацебо; загальну смертність (19 (6,7%) випадків у групі олмесартану медоксомілу та 20 (7,0%) випадків у групі плацебо),нефатальний інсульт (8 (2,8%) випадків у групі олмесартану медоксомілу та 11 (3,9%) випадків у групі плацебо), нефатальний інфаркт міокарда (3 (1,1%) випадку у групі олмесартану медоксомілу та 7 (2, 5%) випадків у групі плацебо). Діти та підлітки Антигіпертензивний ефект олмесартану медоксомілу у дітей та підлітків аналізували у рандомізованому, подвійному сліпому, плацебо-контрольованому дослідженні за участю 302 пацієнтів віком від 6 до 17 років. Група дослідження складалася з пацієнтів негроїдної раси (112 осіб) та групи, змішаної у расовому відношенні (190 пацієнтів, з них 38 були представники негроїдної раси). Етіологія артеріальної гіпертензії була переважно первинною (87% із групи, що складалася з пацієнтів негроїдної раси та 67% із «змішаної» групи). Пацієнти з масою тіла від 20 до У тому ж дослідженні 59 пацієнтів віком від 1 до 5 років з масою тіла ≥ 5 кг у відкритій фазі дослідження отримували 0,3 мг/кг олмесартану медоксомілу 1 раз на добу протягом трьох тижнів, а потім у подвійній сліпій фазі дослідження були рандомізовані. у групи, які отримували або олмесартану медоксоміл, або плацебо. Наприкінці 2-х тижневої фази відміни середній систолічний/діастолічний АТ у нижній точці був на 3/3 мм рт. ст. нижче у групі олмесартану медоксомілу; ця різниця в показниках АТ не була статистично значущою (95% ДІ: 2-7/1-7).Показання до застосуванняЛікування есенціальної гіпертензії у дорослих. Лікування есенціальної гіпертензії у дітей та підлітків віком від 6 до 18 років.Протипоказання до застосуванняпідвищена чутливість до діючої речовини або будь-якої з допоміжних речовин, що входять до складу препарату; обструкція жовчовивідних шляхів; ниркова недостатність тяжкого ступеня тяжкості (кліренс креатиніну (КК) менше 20 мл/хв), стан після трансплантації нирки (немає досвіду клінічного застосування); печінкова недостатність тяжкого ступеня тяжкості (більше 9 балів за шкалою Чайлд-П'ю, немає досвіду клінічного застосування); вагітність, період грудного вигодовування; вік до 6 років (ефективність та безпека не встановлені); спадкова непереносимість галактози, дефіцит лактази або синдром мальабсорбції глюкози та галактози; одночасне застосування з аліскіреном та препаратами, що містять аліскірен, у пацієнтів з цукровим діабетом та/або помірними або тяжкими порушеннями функції нирок (швидкість клубочкової фільтрації (СКФ) менше 60 мл/хв/1,73 м2 площі поверхні тіла); одночасне застосування з інгібіторами АПФ у пацієнтів з діабетичною нефропатією; первинний гіперальдостеронізм З обережністю стеноз аортального чи мітрального клапанів; гіпертрофічна обструктивна кардіоміопатія; гіперкаліємія; ниркова недостатність легкого та помірного ступеня тяжкості (КК понад 20 мл/хв); хронічна серцева недостатність (III-IV функціональний клас із класифікації NYHA); вазоренальна гіпертензія (двосторонній стеноз ниркових артерій або стеноз артерії єдиної нирки); ішемічна хвороба серця; цереброваскулярні захворювання; літній вік (старше 65 років): як правило, у літніх пацієнтів корекція дози препарату не потрібна (див. нижче рекомендації з дозування у пацієнтів з нирковою недостатністю); при збільшенні дози олмесартану медоксомілу до максимальної (40 мг на добу) необхідно ретельно контролювати АТ; застосування у пацієнтів негроїдної раси (як і у разі інших антагоністів рецепторів ангіотензину II, ефективність терапії олмесартану медоксомілом дещо нижча, ніж у пацієнтів інших рас, можливо, внаслідок більшої поширеності низької активності реніну у плазмі крові в даній популяції); печінкова недостатність помірного ступеня тяжкості (менше 9 балів за шкалою Чайлд-П'ю); стани, що супроводжуються зниженням обсягу циркулюючої крові (у тому числі діарея, блювання) та гіпонатріємії (наприклад, у пацієнтів, які дотримуються дієти з обмеженням кухонної солі); при одночасному застосуванні з високими дозами діуретиків; при одночасному застосуванні з препаратами літію; одночасне застосування з інгібіторами АПФ або аліскіренсодержащими препаратами; інші стани, що супроводжуються активацією ренін-ангіотензин-альдостеронової системи.Вагітність та лактаціяВагітність Застосування препарату Кардосал 10 при вагітності протипоказане. Досвід застосування олмесартану медоксомілу у вагітних відсутній. Однак, зважаючи на наявні повідомлення про тяжку тератогенну дію лікарських засобів, що діють безпосередньо на ренін-ангіотензин-альдостеронову систему, препарат Кардосал® 10 протипоказаний при вагітності. У разі настання вагітності під час терапії препаратом Кардосал 10 препарат необхідно негайно відмінити і при необхідності призначити альтернативне лікування. Пацієнток, які планують вагітність, рекомендується перевести на гіпотензивні препарати інших груп, безпека застосування яких при вагітності доведена, за винятком випадків, коли антагоністи рецепторів ангіотензину II застосовуються за життєвими показаннями. У разі застосування антагоністів рецепторів ангіотензину II у другому та третьому триместрах вагітності необхідно проводити ультразвукове дослідження з метою оцінки функції нирок та осифікації кісток черепа плода. Новонароджені, чиї матері приймали антагоністи рецепторів ангіотензину II, повинні спостерігатися щодо можливого розвитку артеріальної гіпотензії та порушення функції нирок. Період грудного вигодовування Доведено, що олмесартан проникає у грудне молоко у щурів, проте аналогічні дані для людини відсутні. У зв'язку з відсутністю даних про застосування препарату Кардосал® 10 у період грудного вигодовування застосування препарату протипоказане.Побічна діяМожливі побічні ефекти наведені нижче за низхідною частотою виникнення: дуже часто (>1/10); часто (>1/100, <1/10); нечасто (>1/1000, <1/100); рідко (>1/10000, <1/1000); дуже рідко (<1/10000), включаючи окремі повідомлення. Побічні ефекти наведені нижче відповідно до класифікації MedDRA. Порушення з боку крові та лімфатичної системи Нечасто: тромбоцитопенія. Порушення з боку нервової системи Часто: запаморочення, біль голови. Порушення з боку органу слуху та лабіринтні порушення Нечасто вертиго. Порушення з боку дихальної системи, органів грудної клітки та середостіння. Часто: фарингіт, риніт, бронхіт, кашель. Порушення з боку травного тракту Часто: діарея, диспепсія, гастроентерит, біль у животі, нудота. Нечасто: блювання. Дуже рідко: спру-подібна ентеропатія. Порушення з боку шкіри та підшкірних тканин Нечасто: висип, алергічний дерматит, кропив'янка, висипання на шкірі, свербіж шкіри. Рідко: ангіоневротичний набряк. Порушення з боку опорно-рухового апарату Часто: біль у спині, біль у кістках, артрит. Нечасто: міалгія. Рідко: м'язові судоми. Порушення з боку нирок та сечовивідних шляхів Часто: гематурія, інфекції сечовивідних шляхів. Рідко: гостра ниркова недостатність, ниркова недостатність. Порушення з боку серцево-судинної системи Нечасто стенокардія. Рідко: виражене зниження АТ. Порушення з боку обміну речовин та харчування Часто: гіпертригліцеридемія, гіперурикемія. Рідко: гіперкаліємія. Порушення з боку імунної системи Нечасто: анафілактичні реакції. Загальні порушення Часто: біль, біль у грудній клітці, периферичні набряки, грипоподібні симптоми, слабкість. Нечасто: набряк особи, астенія, загальне нездужання. Рідко: сонливість. Лабораторні та інструментальні дані Часто: підвищення концентрації сечовини в плазмі, підвищення активності «печінкових» ферментів, підвищення активності креатинфосфокінази. Рідко: підвищення концентрації креатиніну у плазмі крові. Також повідомлялося про поодинокі випадки рабдоміолізу, який за часом розвитку був пов'язаний із прийомом АРА II. *У пацієнтів похилого віку виражене зниження артеріального тиску може спостерігатися дещо частіше (від «рідко» до «нечасто»). Додаткова інформація щодо спеціальних груп пацієнтів Діти та підлітки У ході двох клінічних досліджень за участю дітей та підлітків (361 чол.) у віці 1-17 років було проведено моніторинг безпеки олмесартану медоксомілу. У той час як природа і тяжкість небажаних реакцій аналогічна таким у дорослих, частота наведених нижче небажаних реакцій у дітей вище. Носова кровотеча у дітей є частою небажаною реакцією (тобто від >1/100 до < 1/10), що не повідомлялося щодо дорослих. Протягом 3 тижнів подвійного сліпого дослідження частота лікування, що проводилося через відчуття оглушеності і головного болю, була майже вдвічі вищою у дітей 6-17 років у групі, яка отримувала олмесартана медоксоміл у високих дозах. Загальний профіль безпеки олмесартану медоксоміла у дітей та підлітків суттєво не відрізняється від профілю безпеки у дорослих.Взаємодія з лікарськими засобамиНе рекомендується одночасне застосування з калійзберігаючими діуретиками, препаратами калію, замінниками солей, що містять калій, або іншими лікарськими засобами, що підвищують вміст калію в плазмі крові (наприклад, протизапальні препарати (включаючи селективні інгібітори циклооксигенази-2 (ЦОГ-2)) циклоспорин або такролімус), триметоприм, інгібітори АПФ, гепарин), тому що це може призвести до підвищення вмісту калію в плазмі (див. розділ «Особливі вказівки»). Антигіпертензивний ефект олмесартану медоксомілу може посилюватись при одночасному застосуванні з іншими гіпотензивними засобами. Дані клінічних досліджень показують, що подвійна блокада ренін-ангіотензин-альдостеронової системи (РААС) при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену, асоційована з більш високою частотою виникнення таких побічних ефектів, як артеріальна гіпотензія, гіпер у т. ч. розвиток гострої ниркової недостатності, ніж при застосуванні лише одного препарату, що впливає на РААС. Одночасне застосування інгібіторів АПФ та антагоністів рецепторів ангіотензину II було досліджено у двох широкомасштабних, рандомізованих, контрольованих дослідженнях ONTARGET та VA NEPHRON-D. У дослідження ONTARGET були включені пацієнти з серцево-судинними або цереброваску-лярними захворюваннями в анамнезі або з цукровим діабетом 2 типу з ураженням органів-мішеней. VA NEPHRON-D являло собою дослідження, проведене у пацієнтів з цукровим діабетом 2 типу та діабетичною нефропатією. Дані дослідження не виявили значного сприятливого впливу на ниркові та/або серцево-судинні наслідки та смертність від них, тоді як було відзначено збільшення ризику гіперкаліємії, гострого ураження нирок та/або артеріальної гіпотензії в порівнянні з монотерапією. Дослідження ALTITUDE було проведено для оцінки позитивного ефекту при додаванні аліскірену до стандартної терапії інгібіторами АПФ або антагоністами рецепторів ангіотензину II у пацієнтів з цукровим діабетом 2 типу та хронічними захворюваннями нирок, серцево-судинними захворюваннями або з обома захворюваннями. Дане дослідження було перервано раніше у зв'язку з підвищеним ризиком небажаних наслідків (смертність від серцево-судинних причин та розвиток інсульту) та серйозних небажаних явищ (гіперкаліємія, артеріальна гіпотензія та порушення функції нирок), які частіше зустрічалися у групі, яка приймала аліскірен, ніж у групі , яка приймала плацебо. Таким чином, подвійна блокада РААС при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену не рекомендується. Одночасне застосування антагоністів рецепторів ангіотензину II з препаратами, що містять аліскірен, протипоказане у пацієнтів з цукровим діабетом та/або з помірною або тяжкою нирковою недостатністю (ШКФ менше 60 мл/хв/1,73 м2 площі поверхні тіла) та не рекомендується у інших пацієнтів. Одночасне застосування антагоністів рецепторів ангіотензину II з інгібіторами АПФ протипоказане у пацієнтів з діабетичною нефропатією та не рекомендується у інших пацієнтів. У разі, коли одночасне застосування двох препаратів, що впливають на РААС є необхідним, їх застосування має проводитися під контролем лікаря та з регулярним моніторингом функції нирок, вмісту електролітів та АТ. Нестероїдні протизапальні препарати (НПЗП), включаючи ацетилсаліцилову кислоту в дозах понад 3 г на добу, а також інгібітори ЦОГ-2 та антагоністи рецепторів ангіотензину II можуть діяти синергічно, зменшуючи гломерулярну фільтрацію. При одночасному застосуванні нестероїдних протизапальних засобів та антагоністів рецепторів ангіотензину II може виникнути ризик розвитку гострої ниркової недостатності, тому рекомендується контроль функції нирок на початку лікування, а також регулярний прийом достатньої кількості рідини. Разом з тим, одночасне застосування може зменшити антигіпертензивну дію антагоністів рецепторів ангіотензину II, що призводить до часткової втрати їхньої терапевтичної ефективності. При одночасному застосуванні з антацидами (магнію та алюмінію гідроксид) можливе помірне зниження біодоступності олмесартану. При одночасному застосуванні олмесартану медоксоміл не має клінічно значущого впливу на фармакокінетику та фармакодинаміку варфарину, дигоксину, гідрохлортіазиду, правастатину та антацидів (магнію та алюмінію гідроксиду). Є повідомлення про оборотне підвищення вмісту літію в плазмі крові та прояв токсичності під час одночасного застосування препаратів літію з інгібіторами АПФ та з антагоністами рецепторів ангіотензину II, тому застосування олмесартану медоксомілу в комбінації з препаратами літію не рекомендується (див. розділ “Особливі вказівки. У разі необхідності застосування відповідної комбінованої терапії рекомендується регулярний контроль вмісту літію у плазмі. Клінічно значущої інгібуючої дії олмесартану медоксомілу на ізоферменти клінічно значущих взаємодій при одночасному застосуванні олмесартану медоксомілу та препаратів, що метаболізуються за участю вищевказаних ізоферментів системи цитохрому Р450. Колесевелама гідрохлорид (секвестрант жовчних кислот) Одночасне застосування 40 мг олмесартану медоксомілу та 3750 мг колесевеламу гідрохлориду у здорових добровольців призводило до зниження Сmax на 28% та AUC на 39% олмесартану медоксомілу. Прийом олмесартану медоксомілу принаймні за 4 години до прийому колесевелама гідрохлориду призводив до послаблення даної взаємодії, Сmax і AUC знижувалися на 4% і 15% відповідно. Т1/2 зменшувався на 50-52% незалежно від часу прийому олмесартану медоксомілу (до або одночасно з колесевелам гідрохлоридом). Олмесартану медоксоміл слід приймати як мінімум за 4 години до прийому колесевелама гідрохлориду. Діти та підлітки Дослідження лікарської взаємодії проводилися лише у дорослих. Невідомо, чи подібні ці взаємодії у дітей та дорослих.Спосіб застосування та дозиВсередину. Препарат Кардосал® 10 приймають в один і той же час незалежно від часу їди 1 раз на добу, не розжовуючи, запиваючи достатньою кількістю рідини. Для добору необхідного режиму дозування доцільно застосовувати найбільш відповідне дозування препарату: 10 мг, 20 мг або 40 мг (можливе застосування препаратів Кардосал 10, Кардосал 20 або Кардосал 40, відповідно). Початкова доза олмесартану, що рекомендується, медоксомілу становить 10 мг один раз на добу. У разі недостатнього зниження артеріального тиску, дозу можна збільшити до 20 мг один раз на добу, при необхідності доза може бути збільшена до 40 мг на добу. Максимальна добова доза становить 40 мг. Застосування у пацієнтів похилого віку (65 років та старше) Як правило, у літніх пацієнтів корекція дози препарату не потрібна (див. нижче рекомендації з дозування у пацієнтів з нирковою недостатністю). При збільшенні дози олмесартану медоксомілу до максимальної (40 мг на добу) необхідно здійснювати ретельний контроль артеріального тиску. Застосування у пацієнтів з нирковою недостатністю Максимальна доза олмесартану медоксомілу у пацієнтів з нирковою недостатністю легкого та помірного ступеня тяжкості (кліренс креатиніну 20 – 60 мл/хв) становить 20 мг на добу. Застосування олмесартану медоксомілу у пацієнтів з нирковою недостатністю тяжкого ступеня тяжкості (кліренс креатиніну Застосування у пацієнтів із печінковою недостатністю При печінковій недостатності легкого ступеня тяжкості корекції дози не потрібно. При печінковій недостатності помірного ступеня тяжкості початкова доза медоксомілу становить 10 мг один раз на добу. Максимальна добова доза – 20 мг. При одночасному застосуванні з діуретиками та/або іншими гіпотензивними препаратами пацієнтам з печінковою недостатністю рекомендується регулярний контроль артеріального тиску та функції нирок. Олмесартану медоксоміл протипоказаний пацієнтам із печінковою недостатністю тяжкого ступеня тяжкості. Застосування олмесартану медоксомілу також протипоказане пацієнтам з обструкцією жовчовивідних шляхів (див. розділ "Протипоказання"). Застосування у дітей та підлітків віком від 6 до 18 років Рекомендована початкова доза олмесартану медоксомілу у дітей та підлітків віком від 6 до 18 років становить 10 мг один раз на добу. Якщо артеріальний тиск не знижується достатньою мірою, то дозу можна збільшити до 20 мг один раз на добу. Якщо необхідно більш виражене зниження АТ, то для дітей та підлітків з масою тіла ≥ 35 кг дозу олмесартану медоксомілу можна збільшити до 40 мг на добу. Для дітей та підлітків з масою тіла Застосування у дітей інших вікових груп Безпека та ефективність олмесартану медоксомілу у дітей віком від 1 року до 5 років не встановлені. Наявні дані описані в розділах «Побічна дія» та «Фармакодинаміка», проте неможливо надати рекомендації щодо режиму дозування. З огляду на відсутність даних щодо застосування олмесартану медоксомілу у дітей віком до одного року застосовувати його в цій віковій групі з міркувань безпеки не можна.ПередозуванняЄ обмежені дані про випадки передозування олмесартану медоксомілу у людини. Симптоми: виражене зниження артеріального тиску. Лікування: при вираженому зниженні артеріального тиску рекомендується укласти пацієнта на спину, піднявши ноги. Рекомендовано промивання шлунка та/або прийом активованого вугілля, терапія, спрямована на корекцію дегідратації та порушень водно-електролітного обміну, заповнення обсягу циркулюючої крові. Виведення олмесартану медоксомілу за допомогою діалізу не вивчалося.Запобіжні заходи та особливі вказівкиСимптоматична артеріальна гіпотензія, особливо після прийому першої дози препарату, може зустрічатися у пацієнтів зі зниженим об'ємом циркулюючої крові та/або зниженим вмістом натрію в плазмі крові внаслідок інтенсивної терапії діуретиками, обмеження споживання кухонної солі з їжею при дієтичному харчуванні, а також внаслідок діареї або блювоти. . Відповідні фактори слід усунути до початку застосування препарату Кардосал 10. У пацієнтів, у яких судинний тонус та функція нирок великою мірою залежать від активності ренін-ангіотензин-альдостеронової системи (наприклад, у пацієнтів з тяжкою хронічною серцевою недостатністю або порушенням функції нирок, включаючи стеноз ниркових артерій), лікування іншими лікарськими засобами, що діють на цю систему пов'язано з можливістю розвитку гострої артеріальної гіпотензії, азотемії, олігурії або, в окремих випадках, гострої ниркової недостатності. Можливість подібної дії може бути виключена при застосуванні антагоністів рецепторів ангіотензину II. Одночасне застосування антагоністів рецепторів ангіотензину II з препаратами, що містять аліскірен, протипоказане у пацієнтів з цукровим діабетом та/або з помірною або тяжкою нирковою недостатністю (ШКФ менше 60 мл/хв/1,73 м2 площі поверхні тіла) та не рекомендується у інших пацієнтів. Одночасне застосування антагоністів рецепторів ангіотензину II з інгібіторами АПФ протипоказане у пацієнтів з діабетичною нефропатією та не рекомендується у інших пацієнтів (див. розділ «Взаємодія з іншими лікарськими засобами»). Є підвищений ризик розвитку тяжкої артеріальної гіпотензії та ниркової недостатності у тому випадку, якщо пацієнт із двостороннім стенозом ниркових артерій або стенозом артерії єдиної функціонуючої нирки отримує терапію лікарськими засобами, що впливають на ренін-ангіотензин-альдостеронову систему. При застосуванні препарату Кардосал 10 у пацієнтів з порушенням функції нирок рекомендується проводити періодичний контроль вмісту калію та креатиніну у плазмі крові. Досвід застосування препарату Кардосал 10 у пацієнтів з нещодавно проведеною трансплантацією нирки або у пацієнтів з термінальною стадією порушення функції нирок (наприклад, КК менше 12 мл/хв) відсутній. Як і при застосуванні інших антагоністів рецепторів ангіотензину II або інгібіторів АПФ, при застосуванні препарату Кардосал® 10 можливий розвиток гіперкаліємії, яка в окремих випадках може призводити до летального результату. Ризик розвитку гіперкаліємії зростає при одночасному застосуванні з препаратами, які підвищують вміст калію в плазмі (див. розділ «Взаємодія з іншими лікарськими засобами»), у пацієнтів похилого віку, при нирковій недостатності (у т. ч. при прогресуванні ниркової недостатності, гострий) порушення функції нирок, наприклад, при інфекційних захворюваннях), цукровому діабеті, дегідратації, гострій декомпенсації серцевої діяльності, метаболічному ацидозі, станах, що супроводжуються масивним лізисом клітин (наприклад, при гострій ішемії кінцівок, рабдоміолізі, великих травмах). Перед призначенням одночасно з препаратом Кардосал® 10 інших препаратів, що впливають на ренін-ангіотензин-альдостеронову систему, слід ретельно оцінити співвідношення «користь/ризик» цієї комбінації та розглянути інші варіанти терапії. У пацієнтів цієї групи ризику рекомендується контроль вмісту калію у плазмі. Як і у разі інших антагоністів рецепторів ангіотензину II, не рекомендується одночасне застосування препаратів літію та препарату Кардосал® 10 (див. розділ «Взаємодія з іншими лікарськими засобами»). Як і у випадку інших антагоністів рецепторів ангіотензину II, у пацієнтів негроїдної раси з артеріальною гіпертензією ефективність терапії препаратом Кардосал® 10 дещо нижча, ніж у пацієнтів інших рас, можливо, внаслідок більшої поширеності низької активності реніну в плазмі в даній популяції. Як у разі будь-якого гіпотензивного засобу, застосування Кардосалу 10 може призвести до надмірного зниження артеріального тиску у пацієнтів з ішемічною хворобою серця або з цереброваскулярною недостатністю, що може призвести до інфаркту міокарда або інсульту. Препарат містить лактозу, тому його застосування у пацієнтів зі спадковою непереносимістю галактози, дефіцитом лактази та синдромом мальабсорбції глюкози та галактози протипоказано. Спру-подібна ентеропатія У дуже рідкісних випадках повідомлялося про розвиток тяжкої хронічної діареї, що супроводжується значною втратою маси тіла у пацієнтів, які приймали медоксоміл від декількох місяців до декількох років. Можливо, що в основі даних ефектів лежить відстрочена локальна реакція гіперчутливості. За результатами біопсії слизової оболонки тонкої кишки часто спостерігалася атрофія ворсинок. У разі розвитку зазначених вище симптомів на фоні застосування олмесартану медоксомілу та відсутності інших можливих причин, препарат слід негайно відмінити та не відновлювати його застосування. Якщо діарея не припиняється протягом тижня після відміни препарату, необхідно звернутися до фахівця (наприклад, гастроентеролога). Вплив на здатність до керування транспортними засобами та іншими механізмами Препарат Кардосал® 10 незначно або помірно впливає на здатність до керування транспортними засобами та іншими механізмами. Оскільки в період лікування препаратом Кардосал® 10 в окремих випадках можливі такі побічні ефекти як запаморочення та слабкість, слід бути обережним при керуванні транспортними засобами, іншими механізмами та заняттями потенційно небезпечними видами діяльності, що вимагають підвищеної концентрації уваги та швидкості психомоторних реакцій. Умови зберігання: Зберігати при температурі не вище 30 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: олмесартану медоксоміл – 20,00 мг; Допоміжні речовини: целюлоза мікрокристалічна (тип РН-101), гіпоролоза (з низьким ступенем заміщення), лактози моногідрат, гіпоролоза (в'язкість 6-10 мПа · с), магнію стеарат; Оболонка: титану діоксид (Е 171), тальк, гіпромелоза 2910. Пігулки, покриті плівковою оболонкою, 20 мг. По 14 таблеток у контурній комірковій упаковці (блістер), виготовленій з ламінованої плівки (поліамід/алюміній/ПВХ) та фольги алюмінієвої. По 1, 2, 4 або 7 блістерів з інструкцією із застосування у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиБілі, круглі, двоопуклі таблетки, покриті плівковою оболонкою, з відтиском «С14» з одного боку, зі слабким характерним запахом.ФармакокінетикаАбсорбція та розподіл Олмесартану медоксоміл є проліками. Він швидко перетворюється на фармакологічно активний метаболіт олмесартан під дією ферментів у слизовій оболонці кишечника та в портальній крові під час абсорбції із шлунково-кишкового тракту. Олмесартану медоксоміл у незміненому вигляді або з інтактним фрагментом медоксомілу не виявляється у плазмі крові або в продуктах життєдіяльності. Абсолютна біодоступність олмесартану медоксомілу у формі таблеток становить у середньому 25,6%. Максимальна концентрація (Сmax) олмесартану в плазмі крові в середньому досягається через 2 години після прийому олмесартану медоксомілу всередину і зростає приблизно лінійно зі збільшенням одноразової дози до 80 мг. Прийом їжі не має значного впливу на біодоступність олмесартану, тому олмесартану медоксоміл можна приймати незалежно від їди. Клінічно значимих відмінностей у фармакокінетичних показниках олмесартану залежно від статі не виявлено. Олмесартан зв'язується з білками плазми крові (99,7%), але потенціал розвитку клінічно значущих лікарських взаємодій у результаті витіснення із зв'язку з білками між олмесартаном та іншими лікарськими засобами, що характеризуються високим ступенем зв'язування з білками плазми крові, при їх одночасному застосуванні є низьким (підтвердженням) тому служить відсутність клінічно значущої взаємодії між олмесартаном та варфарином). Зв'язок олмесартану із клітинами крові незначний. Середній обсяг розподілу після внутрішньовенного запровадження низький (16-29 л). Метаболізм та виведення Загальний плазмовий кліренс зазвичай становить 1,3 л/год (коефіцієнт варіації – 19%) та є відносно низьким порівняно з печінковим кровотоком (приблизно 90 л/год). Виведення олмесартану здійснюється двома шляхами. Після одноразового прийому внутрішньо олмесартану медоксомілу, міченого ізотопом 14C, 10-16% радіоактивної речовини виділялося нирками (велика частина протягом 24 годин після прийому олмесартану медоксомілу), а радіоактивне речовина, що залишилося, виділялося через кишечник. З урахуванням системної біодоступності, що дорівнює 25,6%, можна розрахувати, що приблизно 40% олмесартана, що всмоктався, виводиться через нирки, а близько 60% - через гепатобіліарну систему. Радіоактивна речовина, що виділилася, було представлено олмесартаном. Інших метаболітів не виявлено. Кишково-печінкова рециркуляція олмесартану мінімальна. Оскільки більша частина олмесартану виводиться через печінку, його застосування у пацієнтів з обструкцією жовчовивідних шляхів протипоказано (див. розділ «Протипоказання»). Період напіввиведення олмесартану становить 10-15 годин після багаторазового прийому внутрішньо. Рівноважний стан досягається після прийому декількох перших доз препарату та після 14 днів повторного застосування, подальша кумуляція не спостерігається. Нирковий кліренс становить приблизно 0,5-0,7 л/год та не залежить від дози препарату. Фармакокінетика у пацієнтів з нирковою недостатністю У пацієнтів з нирковою недостатністю площа під кривою «концентрація-час» (AUC) у рівноважному стані була збільшена приблизно на 62%, 82% та 179% у разі ниркової недостатності легкого, помірного та тяжкого ступеня тяжкості відповідно у порівнянні зі здоровими добровольцями . Фармакокінетика у пацієнтів із печінковою недостатністю Після одноразового прийому внутрішньо AUC для олмесартану були на 6% і 65% вище у пацієнтів з печінковою недостатністю легкого та помірного ступеня тяжкості, відповідно, порівняно зі здоровими добровольцями. Незв'язана фракція олмесартану через 2 години після прийому внутрішньо у здорових добровольців, у пацієнтів з печінковою недостатністю легкого та помірного ступеня тяжкості становила 0,26%, 0,34% та 0,41%, відповідно. При багаторазовому прийомі внутрішньо AUC для олмесартану у пацієнтів з печінковою недостатністю помірного ступеня тяжкості була на 65% вищою, ніж у здорових добровольців контрольної групи. Середні значення Cmax олмесартану у пацієнтів із печінковою недостатністю та здорових добровольців були подібні. Фармакокінетика олмесартану медоксомілу у пацієнтів з печінковою недостатністю тяжкого ступеня тяжкості не вивчалася. Фармакокінетика у дітей та підлітків Дослідження фармакокінетики олмесартану проводилося у дітей та підлітків віком від 1 до 16 років. Виведення олмесартану в перерахунку на масу тіла було у них можна порівняти з таким у дорослих пацієнтів. Дані щодо фармакокінетики препарату у дітей та підлітків з нирковою недостатністю відсутні. Фармакокінетика у пацієнтів похилого віку (65 років та старше) У пацієнтів літнього (65-75 років) та старечого віку (старше 75 років) з артеріальною гіпертензією AUC для олмесартану в рівноважному стані була більша на 35% і, приблизно, на 44%, відповідно, порівняно з молодшими пацієнтами, що може бути частково пов'язане із віковим зниженням функції нирок.ФармакодинамікаОлмесартана медоксоміл, діюча речовина препарату Кардосал 20, є потужним специфічним антагоністом рецепторів ангіотензину II (типу AT1). Ангіотензин II є первинним вазоактивним гормоном ренін-ангіотензин-альдостеронової системи та відіграє значну роль у патофізіології артеріальної гіпертензії шляхом впливу на АТ1-рецептори. Передбачається, що олмесартану медоксоміл блокує всі дії ангіотензину II, опосередковані AT1-рецепторами, незалежно від джерела та шляхи синтезу ангіотензину II. Специфічний антагонізм олмесартану медоксомілу щодо рецепторів ангіотензину II (типу AT1) призводить до збільшення активності реніну, ангіотензину I та II у плазмі крові, а також сприяє зменшенню плазмової концентрації альдостерону. При артеріальній гіпертензії олмесартану медоксоміл спричинює дозозалежне тривале зниження артеріального тиску (АТ). Немає даних про розвиток артеріальної гіпотензії після прийому першої дози препарату, тахіфілаксії під час тривалого лікування або синдрому відміни (різке підвищення артеріального тиску після відміни препарату). Прийом олмесартану медоксомілу 1 раз на день забезпечує ефективне та рівномірне зниження артеріального тиску протягом 24 годин, причому ефект після одноразового прийому аналогічний ефекту від прийому препарату 2 рази на день у тій же добовій дозі. Антигіпертензивна дія олмесартану медоксомілу розвивається, як правило, вже через 2 тижні, а максимальний ефект розвивається приблизно через 8 тижнів після початку терапії. Вплив олмесартану медоксомілу на смертність та частоту ускладнень не встановлено. У рандомізованому дослідженні ROADMAP за участю 4447 пацієнтів з цукровим діабетом 2 типу, нормоальбумінурією та щонайменше одним додатковим серцево-судинним фактором ризику оцінювалася здатність олмесартану медоксомілу збільшувати час до появи мікроальбумінурії. У період дослідження (медіана спостереження склала 3,2 роки) пацієнти приймали олмесартану медоксоміл або плацебо на додаток до інших гіпотензивних засобів, за винятком інгібіторів ангіотензинперетворюючого ферменту (АПФ) або інших антагоністів рецепторів ангіотензину II. Дослідження продемонструвало значне зниження ризику виникнення первинної кінцевої точки (час до появи мікроальбумінурії) на користь олмесартану медоксомілу. Після поправки на відмінності в АТ з використанням заздалегідь заданих параметрів для подвійного сліпого методу зниження ризику склало 17% (відносний ризик (ОР) 0,834; 95% довірчий інтервал (ДІ): 0,681 – 1,021; р = 0,0789) для систол (САД) з урахуванням поправки на площу під кривою (AUC) та 18% (ВР 0,823; 95% ДІ: 0,672 – 1,008; р = 0,0596) для діастолічного АТ (ДАД) з урахуванням поправки на AUC на користь олмесартану медоксомілу. Мікроальбумінурія розвинулася у 8,2% пацієнтів у групі олмесартану медоксомілу (178 з 2160 пацієнтів) та 9,8% у групі плацебо (210 з 2139 пацієнтів). Серцево-судинні події (вторинні кінцеві точки) були зареєстровані у 96 пацієнтів (4,3%), які отримували олмесартану медоксоміл та у 94 пацієнтів (4,2%), які отримували плацебо. Смертність від серцево-судинних захворювань була вищою у групі олмесартану медоксомілу порівняно з групою плацебо (у 15 (0,7%) та 3 (0,1%) пацієнтів, відповідно). При цьому в групі олмесартану медоксомілу та групі плацебо спостерігалася подібна частота нефатального інсульту (у 14 (0,6%) та 8 (0,4%) пацієнтів, відповідно), нефатального інфаркту міокарда (у 17 (0,8%) та 26 (1,2%) пацієнтів, відповідно) та смертності не від серцево-судинних причин (у 11 (0,5%) та 12 (0,5%) пацієнтів, відповідно). Загальна смертність у групі олмесартану медоксомілу була чисельно вищою, ніж у групі плацебо (у 26 (1,2%) та 15 (0,7%) пацієнтів, відповідно), що, в основному,обумовлено більшим числом фатальних серцево-судинних подій. У рандомізованому дослідженні ORIENT, проведеному в Японії та Китаї, вивчався вплив олмесартану медоксомілу на ниркові та серцево-судинні наслідки у 577 пацієнтів з цукровим діабетом 2 типу та вираженою нефропатією. Під час дослідження (медіана спостереження склала 3,1 років) пацієнти отримували олмесартану медоксоміл або плацебо на додаток до інших гіпотензивних препаратів, включаючи інгібітори АПФ. Первинна комбінована кінцева точка (час до настання першої події: подвоєння концентрації креатиніну в плазмі крові, розвиток термінальної стадії хронічної хвороби нирок, смерть від усіх причин) була зареєстрована у 116 пацієнтів у групі олмесартану медоксомілу (41,1%) та у 129 пацієнтів у групі плацебо (45,4%) (ОР 0,97; 95% ДІ: 0,75-1,24; р = 0,791). Вторинна комбінована серцево-судинна кінцева точка була зареєстрована у 40 пацієнтів у групі олмесартану медоксомілу (14,2%) та у 53 пацієнтів у групі плацебо (18,7%). Комбінована серцево-судинна кінцева точка включала: смерть від серцево-судинних причин у 10 (3,5%) пацієнтів у групі олмесартану медоксомілу та у 3 (1,1%) пацієнтів у групі плацебо; загальну смертність (19 (6,7%) випадків у групі олмесартану медоксомілу та 20 (7,0%) випадків у групі плацебо),нефатальний інсульт (8 (2,8%) випадків у групі олмесартану медоксомілу та 11 (3,9%) випадків у групі плацебо), нефатальний інфаркт міокарда (3 (1,1%) випадку у групі олмесартану медоксомілу та 7 (2, 5%) випадків у групі плацебо). Діти та підлітки Антигіпертензивний ефект олмесартану медоксомілу у дітей та підлітків аналізували у рандомізованому, подвійному сліпому, плацебо-контрольованому дослідженні за участю 302 пацієнтів віком від 6 до 17 років. Група дослідження складалася з пацієнтів негроїдної раси (112 осіб) та групи, змішаної у расовому відношенні (190 пацієнтів, з них 38 були представники негроїдної раси). Етіологія артеріальної гіпертензії була переважно первинною (87% із групи, що складалася з пацієнтів негроїдної раси та 67% із «змішаної» групи). Пацієнти з масою тіла від 20 до У тому ж дослідженні 59 пацієнтів віком від 1 до 5 років з масою тіла ≥ 5 кг у відкритій фазі дослідження отримували 0,3 мг/кг олмесартану медоксомілу 1 раз на добу протягом трьох тижнів, а потім у подвійній сліпій фазі дослідження були рандомізовані. у групи, які отримували або олмесартану медоксоміл, або плацебо. Наприкінці 2-х тижневої фази відміни середній систолічний/діастолічний АТ у нижній точці був на 3/3 мм рт. ст. нижче у групі олмесартану медоксомілу; ця різниця в показниках АТ не була статистично значущою (95% ДІ: 2-7/1-7).Показання до застосуванняЛікування есенціальної гіпертензії у дорослих. Лікування есенціальної гіпертензії у дітей та підлітків віком від 6 до 18 років.Протипоказання до застосуванняпідвищена чутливість до діючої речовини або будь-якої з допоміжних речовин, що входять до складу препарату; обструкція жовчовивідних шляхів; ниркова недостатність тяжкого ступеня тяжкості (кліренс креатиніну (КК) менше 20 мл/хв), стан після трансплантації нирки (немає досвіду клінічного застосування); печінкова недостатність тяжкого ступеня тяжкості (більше 9 балів за шкалою Чайлд-П'ю, немає досвіду клінічного застосування); вагітність, період грудного вигодовування; вік до 6 років (ефективність та безпека не встановлені); спадкова непереносимість галактози, дефіцит лактази або синдром мальабсорбції глюкози та галактози; одночасне застосування з аліскіреном та препаратами, що містять аліскірен, у пацієнтів з цукровим діабетом та/або помірними або тяжкими порушеннями функції нирок (швидкість клубочкової фільтрації (СКФ) менше 60 мл/хв/1,73 м2 площі поверхні тіла); одночасне застосування з інгібіторами АПФ у пацієнтів з діабетичною нефропатією; первинний гіперальдостеронізм З обережністю стеноз аортального чи мітрального клапанів; гіпертрофічна обструктивна кардіоміопатія; гіперкаліємія; ниркова недостатність легкого та помірного ступеня тяжкості (КК понад 20 мл/хв); хронічна серцева недостатність (III-IV функціональний клас із класифікації NYHA); вазоренальна гіпертензія (двосторонній стеноз ниркових артерій або стеноз артерії єдиної нирки); ішемічна хвороба серця; цереброваскулярні захворювання; літній вік (старше 65 років): як правило, у літніх пацієнтів корекція дози препарату не потрібна (див. нижче рекомендації з дозування у пацієнтів з нирковою недостатністю); при збільшенні дози олмесартану медоксомілу до максимальної (40 мг на добу) необхідно ретельно контролювати АТ; застосування у пацієнтів негроїдної раси (як і у разі інших антагоністів рецепторів ангіотензину II, ефективність терапії олмесартану медоксомілом дещо нижча, ніж у пацієнтів інших рас, можливо, внаслідок більшої поширеності низької активності реніну у плазмі крові в даній популяції); печінкова недостатність помірного ступеня тяжкості (менше 9 балів за шкалою Чайлд-П'ю); стани, що супроводжуються зниженням обсягу циркулюючої крові (у тому числі діарея, блювання) та гіпонатріємії (наприклад, у пацієнтів, які дотримуються дієти з обмеженням кухонної солі); при одночасному застосуванні з високими дозами діуретиків; при одночасному застосуванні з препаратами літію; одночасне застосування з інгібіторами АПФ або аліскіренсодержащими препаратами; інші стани, що супроводжуються активацією ренін-ангіотензин-альдостеронової системи.Вагітність та лактаціяВагітність Застосування препарату Кардосал 20 при вагітності протипоказане. Досвід застосування олмесартану медоксомілу у вагітних відсутній. Однак, зважаючи на наявні повідомлення про тяжку тератогенну дію лікарських засобів, що діють безпосередньо на ренін-ангіотензин-альдостеронову систему, препарат Кардосал® 20 протипоказаний при вагітності. У разі настання вагітності під час терапії препаратом Кардосал ® 20 препарат необхідно негайно відмінити і при необхідності призначити альтернативне лікування. Пацієнток, які планують вагітність, рекомендується перевести на гіпотензивні препарати інших груп, безпека застосування яких при вагітності доведена, за винятком випадків, коли антагоністи рецепторів ангіотензину II застосовуються за життєвими показаннями. У разі застосування антагоністів рецепторів ангіотензину II у другому та третьому триместрах вагітності необхідно проводити ультразвукове дослідження з метою оцінки функції нирок та осифікації кісток черепа плода. Новонароджені, чиї матері приймали антагоністи рецепторів ангіотензину II, повинні спостерігатися щодо можливого розвитку артеріальної гіпотензії та порушення функції нирок. Період грудного вигодовування Доведено, що олмесартан проникає у грудне молоко у щурів, проте аналогічні дані для людини відсутні. У зв'язку з відсутністю даних про застосування препарату Кардосал® 20 у період грудного вигодовування застосування препарату протипоказане.Побічна діяМожливі побічні ефекти наведені нижче за низхідною частотою виникнення: дуже часто (>1/10); часто (>1/100, <1/10); нечасто (>1/1000, <1/100); рідко (>1/10000, <1/1000); дуже рідко (<1/10000), включаючи окремі повідомлення. Побічні ефекти наведені нижче відповідно до класифікації MedDRA. Порушення з боку крові та лімфатичної системи Нечасто: тромбоцитопенія. Порушення з боку нервової системи Часто: запаморочення, біль голови. Порушення з боку органу слуху та лабіринтні порушення Нечасто вертиго. Порушення з боку дихальної системи, органів грудної клітки та середостіння. Часто: фарингіт, риніт, бронхіт, кашель. Порушення з боку травного тракту Часто: діарея, диспепсія, гастроентерит, біль у животі, нудота. Нечасто: блювання. Дуже рідко: спру-подібна ентеропатія. Порушення з боку шкіри та підшкірних тканин Нечасто: висип, алергічний дерматит, кропив'янка, висипання на шкірі, свербіж шкіри. Рідко: ангіоневротичний набряк. Порушення з боку опорно-рухового апарату Часто: біль у спині, біль у кістках, артрит. Нечасто: міалгія. Рідко: м'язові судоми. Порушення з боку нирок та сечовивідних шляхів Часто: гематурія, інфекції сечовивідних шляхів. Рідко: гостра ниркова недостатність, ниркова недостатність. Порушення з боку серцево-судинної системи Нечасто стенокардія. Рідко: виражене зниження АТ. Порушення з боку обміну речовин та харчування Часто: гіпертригліцеридемія, гіперурикемія. Рідко: гіперкаліємія. Порушення з боку імунної системи Нечасто: анафілактичні реакції. Загальні порушення > Часто: біль, біль у грудній клітці, периферичні набряки, грипоподібні симптоми, слабкість. ть ; Нечасто: набряк особи, астенія, загальне недомогання іє ; Рідко: сонлівос ть . Лабораторні та інструментальні дані ні е Часто: підвищення концентрації сечовини в плазмі, підвищення активності «печінкових» ферментів, підвищення активності креатинфосфокіну зи ; Рідко: підвищення концентрації креатиніну в плазмі крові ви . Також повідомлялося про поодинокі випадки рабдоміолізу, який за часом розвитку був пов'язаний із прийомом АРА II . * У пацієнтів похилого віку виражене зниження АТ може спостерігатися дещо частіше (від «рідко» до «нечасто» ») . Додаткова інформація щодо спеціальних груп пацієнтів то у Діти та підріс тк та У ході двох клінічних досліджень за участю дітей та підлітків (361 чол.) у віці 1-17 років було проведено моніторинг безпеки олмесартану медоксомілу. У той час як природа і тяжкість небажаних реакцій аналогічна таким у дорослих, частота наведених нижче небажаних реакцій у дітей ви ше . Носова кровотеча у дітей є частою небажаною реакцією (тобто від >1/100 до < 1/10), що не повідомлялося щодо дорослих их . Протягом 3 тижнів подвійного сліпого дослідження частота лікування, що проводилося через відчуття оглушеності і головного болю, була майже вдвічі вищою у дітей 6-17 років у групі, яка отримувала олмесартана медоксоміл у високих дозах. Загальний профіль безпеки олмесартану медоксоміла у дітей та підлітків суттєво не відрізняється від профілю безпеки у дорослих.Взаємодія з лікарськими засобамиНе рекомендується одночасне застосування з калійзберігаючими діуретиками, препаратами калію, замінниками солей, що містять калій, або іншими лікарськими засобами, що підвищують вміст калію в плазмі крові (наприклад, протизапальні препарати (включаючи селективні інгібітори циклооксигенази-2 (ЦОГ-2)) циклоспорин або такролімус), триметоприм, інгібітори АПФ, гепарин), тому що це може призвести до підвищення вмісту калію в плазмі (див. розділ «Особливі вказівки»). Антигіпертензивний ефект олмесартану медоксомілу може посилюватись при одночасному застосуванні з іншими гіпотензивними засобами. Дані клінічних досліджень показують, що подвійна блокада ренін-ангіотензин-альдостеронової системи (РААС) при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену, асоційована з більш високою частотою виникнення таких побічних ефектів, як артеріальна гіпотензія, гіпер у т. ч. розвиток гострої ниркової недостатності, ніж при застосуванні лише одного препарату, що впливає на РААС. Одночасне застосування інгібіторів АПФ та антагоністів рецепторів ангіотензину II було досліджено у двох широкомасштабних, рандомізованих, контрольованих дослідженнях ONTARGET та VA NEPHRON-D. У дослідження ONTARGET були включені пацієнти з серцево-судинними або цереброваску-лярними захворюваннями в анамнезі або з цукровим діабетом 2 типу з ураженням органів-мішеней. VA NEPHRON-D являло собою дослідження, проведене у пацієнтів з цукровим діабетом 2 типу та діабетичною нефропатією. Дані дослідження не виявили значного сприятливого впливу на ниркові та/або серцево-судинні наслідки та смертність від них, тоді як було відзначено збільшення ризику гіперкаліємії, гострого ураження нирок та/або артеріальної гіпотензії в порівнянні з монотерапією. Дослідження ALTITUDE було проведено для оцінки позитивного ефекту при додаванні аліскірену до стандартної терапії інгібіторами АПФ або антагоністами рецепторів ангіотензину II у пацієнтів з цукровим діабетом 2 типу та хронічними захворюваннями нирок, серцево-судинними захворюваннями або з обома захворюваннями. Дане дослідження було перервано раніше у зв'язку з підвищеним ризиком небажаних наслідків (смертність від серцево-судинних причин та розвиток інсульту) та серйозних небажаних явищ (гіперкаліємія, артеріальна гіпотензія та порушення функції нирок), які частіше зустрічалися у групі, яка приймала аліскірен, ніж у групі , яка приймала плацебо. Таким чином, подвійна блокада РААС при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену не рекомендується. Одночасне застосування антагоністів рецепторів ангіотензину II з препаратами, що містять аліскірен, протипоказане у пацієнтів з цукровим діабетом та/або з помірною або тяжкою нирковою недостатністю (ШКФ менше 60 мл/хв/1,73 м2 площі поверхні тіла) та не рекомендується у інших пацієнтів. Одночасне застосування антагоністів рецепторів ангіотензину II з інгібіторами АПФ протипоказане у пацієнтів з діабетичною нефропатією та не рекомендується у інших пацієнтів. У разі, коли одночасне застосування двох препаратів, що впливають на РААС є необхідним, їх застосування має проводитися під контролем лікаря та з регулярним моніторингом функції нирок, вмісту електролітів та АТ. Нестероїдні протизапальні препарати (НПЗП), включаючи ацетилсаліцилову кислоту в дозах понад 3 г на добу, а також інгібітори ЦОГ-2 та антагоністи рецепторів ангіотензину II можуть діяти синергічно, зменшуючи гломерулярну фільтрацію. При одночасному застосуванні нестероїдних протизапальних засобів та антагоністів рецепторів ангіотензину II може виникнути ризик розвитку гострої ниркової недостатності, тому рекомендується контроль функції нирок на початку лікування, а також регулярний прийом достатньої кількості рідини. Разом з тим, одночасне застосування може зменшити антигіпертензивну дію антагоністів рецепторів ангіотензину II, що призводить до часткової втрати їхньої терапевтичної ефективності. При одночасному застосуванні з антацидами (магнію та алюмінію гідроксид) можливе помірне зниження біодоступності олмесартану. При одночасному застосуванні олмесартану медоксоміл не має клінічно значущого впливу на фармакокінетику та фармакодинаміку варфарину, дигоксину, гідрохлортіазиду, правастатину та антацидів (магнію та алюмінію гідроксиду). Є повідомлення про оборотне підвищення вмісту літію в плазмі крові та прояв токсичності під час одночасного застосування препаратів літію з інгібіторами АПФ та з антагоністами рецепторів ангіотензину II, тому застосування олмесартану медоксомілу в комбінації з препаратами літію не рекомендується (див. розділ “Особливі. У разі необхідності застосування відповідної комбінованої терапії рекомендується регулярний контроль вмісту літію у плазмі. Клінічно значущої інгібуючої дії олмесартану медоксомілу на ізоферменти клінічно значущих взаємодій при одночасному застосуванні олмесартану медоксомілу та препаратів, що метаболізуються за участю вищевказаних ізоферментів системи цитохрому Р450. Колесевелама гідрохлорид (секвестрант жовчних кислот) Одночасне застосування 40 мг олмесартану медоксомілу та 3750 мг колесевеламу гідрохлориду у здорових добровольців призводило до зниження Сmax на 28% та AUC на 39% олмесартану медоксомілу. Прийом олмесартану медоксомілу принаймні за 4 години до прийому колесевелама гідрохлориду призводив до послаблення даної взаємодії, Сmax і AUC знижувалися на 4% і 15% відповідно. Т1/2 зменшувався на 50-52% незалежно від часу прийому олмесартану медоксомілу (до або одночасно з колесевелам гідрохлоридом). Олмесартану медоксоміл слід приймати як мінімум за 4 години до прийому колесевелама гідрохлориду. Діти та підлітки Дослідження лікарської взаємодії проводилися лише у дорослих. Невідомо, чи подібні ці взаємодії у дітей та дорослих.Спосіб застосування та дозиВсередину. Препарат Кардосал ® 20 приймають в той же час незалежно від часу їди 1 раз на добу, не розжовуючи, запиваючи достатньою кількістю рідини. Для добору необхідного режиму дозування доцільно застосовувати найбільш відповідне дозування препарату: 10 мг, 20 мг або 40 мг (можливе застосування препаратів Кардосал 10, Кардосал 20 або Кардосал 40, відповідно). Початкова доза олмесартану, що рекомендується, медоксомілу становить 10 мг один раз на добу. У разі недостатнього зниження артеріального тиску, дозу можна збільшити до 20 мг один раз на добу, при необхідності доза може бути збільшена до 40 мг на добу. Максимальна добова доза становить 40 мг. Застосування у пацієнтів похилого віку (65 років та старше) Як правило, у літніх пацієнтів корекція дози препарату не потрібна (див. нижче рекомендації з дозування у пацієнтів з нирковою недостатністю). При збільшенні дози олмесартану медоксомілу до максимальної (40 мг на добу) необхідно здійснювати ретельний контроль артеріального тиску. Застосування у пацієнтів з нирковою недостатністю Максимальна доза олмесартану медоксомілу у пацієнтів з нирковою недостатністю легкого та помірного ступеня тяжкості (кліренс креатиніну 20 – 60 мл/хв) становить 20 мг на добу. Застосування олмесартану медоксомілу у пацієнтів з нирковою недостатністю тяжкого ступеня тяжкості (кліренс креатиніну Застосування у пацієнтів із печінковою недостатністю При печінковій недостатності легкого ступеня тяжкості корекції дози не потрібно. При печінковій недостатності помірного ступеня тяжкості початкова доза медоксомілу становить 10 мг один раз на добу. Максимальна добова доза – 20 мг. При одночасному застосуванні з діуретиками та/або іншими гіпотензивними препаратами пацієнтам з печінковою недостатністю рекомендується регулярний контроль артеріального тиску та функції нирок. Олмесартану медоксоміл протипоказаний пацієнтам із печінковою недостатністю тяжкого ступеня тяжкості. Застосування олмесартану медоксомілу також протипоказане пацієнтам з обструкцією жовчовивідних шляхів (див. розділ "Протипоказання"). Застосування у дітей та підлітків віком від 6 до 18 років Рекомендована початкова доза олмесартану медоксомілу у дітей та підлітків віком від 6 до 18 років становить 10 мг один раз на добу. Якщо артеріальний тиск не знижується достатньою мірою, то дозу можна збільшити до 20 мг один раз на добу. Якщо необхідно більш виражене зниження АТ, то для дітей та підлітків з масою тіла ≥ 35 кг дозу олмесартану медоксомілу можна збільшити до 40 мг на добу. Для дітей та підлітків з масою тіла Застосування у дітей інших вікових груп Безпека та ефективність олмесартану медоксомілу у дітей віком від 1 року до 5 років не встановлені. Наявні дані описані в розділах «Побічна дія» та «Фармакодинаміка», проте неможливо надати рекомендації щодо режиму дозування. З огляду на відсутність даних щодо застосування олмесартану медоксомілу у дітей віком до одного року застосовувати його в цій віковій групі з міркувань безпеки не можна.ПередозуванняЄ обмежені дані про випадки передозування олмесартану медоксомілу у людини. Симптоми: виражене зниження артеріального тиску. Лікування: при вираженому зниженні артеріального тиску рекомендується укласти пацієнта на спину, піднявши ноги. Рекомендовано промивання шлунка та/або прийом активованого вугілля, терапія, спрямована на корекцію дегідратації та порушень водно-електролітного обміну, заповнення обсягу циркулюючої крові. Виведення олмесартану медоксомілу за допомогою діалізу не вивчалося.Запобіжні заходи та особливі вказівкиСимптоматична артеріальна гіпотензія, особливо після прийому першої дози препарату, може зустрічатися у пацієнтів зі зниженим об'ємом циркулюючої крові та/або зниженим вмістом натрію в плазмі крові внаслідок інтенсивної терапії діуретиками, обмеження споживання кухонної солі з їжею при дієтичному харчуванні, а також внаслідок діареї або блювоти. . Відповідні фактори слід усунути до початку застосування препарату Кардосал 20. У пацієнтів, у яких судинний тонус та функція нирок великою мірою залежать від активності ренін-ангіотензин-альдостеронової системи (наприклад, у пацієнтів з тяжкою хронічною серцевою недостатністю або порушенням функції нирок, включаючи стеноз ниркових артерій), лікування іншими лікарськими засобами, що діють на цю систему пов'язано з можливістю розвитку гострої артеріальної гіпотензії, азотемії, олігурії або, в окремих випадках, гострої ниркової недостатності. Можливість подібної дії може бути виключена при застосуванні антагоністів рецепторів ангіотензину II. Одночасне застосування антагоністів рецепторів ангіотензину II з препаратами, що містять аліскірен, протипоказане у пацієнтів з цукровим діабетом та/або з помірною або тяжкою нирковою недостатністю (ШКФ менше 60 мл/хв/1,73 м2 площі поверхні тіла) та не рекомендується у інших пацієнтів. Одночасне застосування антагоністів рецепторів ангіотензину II з інгібіторами АПФ протипоказане у пацієнтів з діабетичною нефропатією та не рекомендується у інших пацієнтів (див. розділ «Взаємодія з іншими лікарськими засобами»). Є підвищений ризик розвитку тяжкої артеріальної гіпотензії та ниркової недостатності у тому випадку, якщо пацієнт із двостороннім стенозом ниркових артерій або стенозом артерії єдиної функціонуючої нирки отримує терапію лікарськими засобами, що впливають на ренін-ангіотензин-альдостеронову систему. При застосуванні Кардосалу 20 у пацієнтів з порушенням функції нирок рекомендується проводити періодичний контроль вмісту калію та креатиніну в плазмі крові. Досвід застосування препарату Кардосал 20 у пацієнтів з нещодавно проведеною трансплантацією нирки або у пацієнтів з термінальною стадією порушення функції нирок (наприклад, КК менше 12 мл/хв) відсутній. Як і при застосуванні інших антагоністів рецепторів ангіотензину II або інгібіторів АПФ, при застосуванні препарату Кардосал® 20 можливий розвиток гіперкаліємії, яка в окремих випадках може призводити до летального результату. Ризик розвитку гіперкаліємії зростає при одночасному застосуванні з препаратами, які підвищують вміст калію в плазмі (див. розділ «Взаємодія з іншими лікарськими засобами»), у пацієнтів похилого віку, при нирковій недостатності (у т. ч. при прогресуванні ниркової недостатності, гострий) порушення функції нирок, наприклад, при інфекційних захворюваннях), цукровому діабеті, дегідратації, гострій декомпенсації серцевої діяльності, метаболічному ацидозі, станах, що супроводжуються масивним лізисом клітин (наприклад, при гострій ішемії кінцівок, рабдоміолізі, великих травмах). Перед призначенням одночасно з препаратом Кардосал® 20 інших препаратів, що впливають на ренін-ангіотензин-альдостеронову систему, слід ретельно оцінити співвідношення «користь/ризик» цієї комбінації та розглянути інші варіанти терапії. У пацієнтів цієї групи ризику рекомендується контроль вмісту калію у плазмі. Як і у випадку інших антагоністів рецепторів ангіотензину II, не рекомендується одночасне застосування препаратів літію та препарату Кардосал® 20 (див. розділ «Взаємодія з іншими лікарськими засобами»). Як і у випадку інших антагоністів рецепторів ангіотензину II, у пацієнтів негроїдної раси з артеріальною гіпертензією ефективність терапії препаратом Кардосал® 20 дещо нижча, ніж у пацієнтів інших рас, можливо, внаслідок більшої поширеності низької активності реніну в плазмі в даній популяції. Як у випадку будь-якого гіпотензивного засобу, застосування Кардосалу 20 може призвести до надмірного зниження артеріального тиску у пацієнтів з ішемічною хворобою серця або з цереброваскулярною недостатністю, що може призвести до інфаркту міокарда або інсульту. Препарат містить лактозу, тому його застосування у пацієнтів зі спадковою непереносимістю галактози, дефіцитом лактази та синдромом мальабсорбції глюкози та галактози протипоказано. Спру-подібна ентеропатія У дуже рідкісних випадках повідомлялося про розвиток тяжкої хронічної діареї, що супроводжується значною втратою маси тіла у пацієнтів, які приймали медоксоміл від декількох місяців до декількох років. Можливо, що в основі даних ефектів лежить відстрочена локальна реакція гіперчутливості. За результатами біопсії слизової оболонки тонкої кишки часто спостерігалася атрофія ворсинок. У разі розвитку зазначених вище симптомів на фоні застосування олмесартану медоксомілу та відсутності інших можливих причин, препарат слід негайно відмінити та не відновлювати його застосування. Якщо діарея не припиняється протягом тижня після відміни препарату, необхідно звернутися до фахівця (наприклад, гастроентеролога). Вплив на здатність до керування транспортними засобами та іншими механізмами Препарат Кардосал® 20 має незначний або помірний вплив на здатність керувати транспортними засобами та іншими механізмами. Оскільки в період лікування препаратом Кардосал® 20 в окремих випадках можливі такі побічні ефекти як запаморочення та слабкість, слід бути обережним при керуванні транспортними засобами, іншими механізмами та заняттями потенційно небезпечними видами діяльності, що потребують підвищеної концентрації уваги та швидкості психомоторних реакцій. Умови зберігання: Зберігати при температурі не вище 30 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: олмесартану медоксоміл – 40,00 мг; Допоміжні речовини: целюлоза мікрокристалічна (тип PH-101), гіпоролоза (з низьким ступенем заміщення), лактози моногідрат, гіпоролоза (в'язкість 6-10 мПа · с), магнію стеарат; Оболонка: титану діоксид (Е 171), тальк, гіпромелоза 2910. Пігулки, покриті плівковою оболонкою, 40 мг. По 14 таблеток у контурній комірковій упаковці (блістер), виготовленій з ламінованої плівки (поліамід/алюміній/ПВХ) та фольги алюмінієвої. По 1, 2, 4 або 7 блістерів з інструкцією із застосування у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиБілі, овальні, двоопуклі таблетки, покриті плівковою оболонкою, з відтиском «С15» з одного боку, зі слабким характерним запахом.ФармакокінетикаАбсорбція та розподіл Олмесартану медоксоміл є проліками. Він швидко перетворюється на фармакологічно активний метаболіт олмесартан під дією ферментів у слизовій оболонці кишечника та в портальній крові під час абсорбції із шлунково-кишкового тракту. Олмесартану медоксоміл у незміненому вигляді або з інтактним фрагментом медоксомілу не виявляється у плазмі крові або в продуктах життєдіяльності. Абсолютна біодоступність олмесартану медоксомілу у формі таблеток становить у середньому 25,6%. Максимальна концентрація (Сmax) олмесартану в плазмі крові в середньому досягається через 2 години після прийому олмесартану медоксомілу всередину і зростає приблизно лінійно зі збільшенням одноразової дози до 80 мг. Прийом їжі не має значного впливу на біодоступність олмесартану, тому олмесартану медоксоміл можна приймати незалежно від їди. Клінічно значимих відмінностей у фармакокінетичних показниках олмесартану залежно від статі не виявлено. Олмесартан зв'язується з білками плазми крові (99,7%), але потенціал розвитку клінічно значущих лікарських взаємодій у результаті витіснення із зв'язку з білками між олмесартаном та іншими лікарськими засобами, що характеризуються високим ступенем зв'язування з білками плазми крові, при їх одночасному застосуванні є низьким (підтвердженням) тому служить відсутність клінічно значущої взаємодії між олмесартаном та варфарином). Зв'язок олмесартану із клітинами крові незначний. Середній обсяг розподілу після внутрішньовенного запровадження низький (16-29 л). Метаболізм та виведення Загальний плазмовий кліренс зазвичай становить 1,3 л/год (коефіцієнт варіації – 19%) та є відносно низьким порівняно з печінковим кровотоком (приблизно 90 л/год). Виведення олмесартану здійснюється двома шляхами. Після одноразового прийому внутрішньо олмесартану медоксомілу, міченого ізотопом 14C, 10-16% радіоактивної речовини виділялося нирками (велика частина протягом 24 годин після прийому олмесартану медоксомілу), а радіоактивне речовина, що залишилося, виділялося через кишечник. З урахуванням системної біодоступності, що дорівнює 25,6%, можна розрахувати, що приблизно 40% олмесартана, що всмоктався, виводиться через нирки, а близько 60% - через гепатобіліарну систему. Радіоактивна речовина, що виділилася, було представлено олмесартаном. Інших метаболітів не виявлено. Кишково-печінкова рециркуляція олмесартану мінімальна. Оскільки більша частина олмесартану виводиться через печінку, то його застосування у пацієнтів з обструкцією жовчовивідних шляхів протипоказано (див. розділ «Протипоказання») . Період напіввиведення олмесартану становить 10-15 годин після багаторазового прийому внутрішньо. Рівноважний стан досягається після прийому декількох перших доз препарату та після 14 днів повторного застосування, подальша кумуляція не спостерігається. Нирковий кліренс становить приблизно 0,5-0,7 л/год та не залежить від дози препарату . Фармакокінетика у пацієнтів з нирковою недостатністю ю У пацієнтів з нирковою недостатністю площа під кривою «концентрація-час» (AUC) у рівноважному стані була збільшена приблизно на 62%, 82% та 179% у разі ниркової недостатності легкого, помірного та тяжкого ступеня тяжкості відповідно у порівнянні зі здоровими добровольцями . Фармакокінетика у пацієнтів із печінковою недостатністю ю Після одноразового прийому внутрішньо AUC для олмесартану були на 6% і 65% вище у пацієнтів з печінковою недостатністю легкого та помірного ступеня тяжкості, відповідно, порівняно зі здоровими добровольцями. Незв'язана фракція олмесартану через 2 години після прийому внутрішньо у здорових добровольців, у пацієнтів з печінковою недостатністю легкого та помірного ступеня тяжкості становила 0,26%, 0,34% та 0,41%, відповідно. При багаторазовому прийомі внутрішньо AUC для олмесартану у пацієнтів з печінковою недостатністю помірного ступеня тяжкості була на 65% вищою, ніж у здорових добровольців контрольної групи. Середні значення Cmax олмесартану у пацієнтів із печінковою недостатністю та здорових добровольців були подібні. Фармакокінетика олмесартану медоксомілу у пацієнтів з печінковою недостатністю тяжкого ступеня тяжкості не вивчалася. Фармакокінетика у дітей та підлітків Дослідження фармакокінетики олмесартану проводилося у дітей та підлітків віком від 1 до 16 років. Виведення олмесартану в перерахунку на масу тіла було у них можна порівняти з таким у дорослих пацієнтів. Дані щодо фармакокінетики препарату у дітей та підлітків з нирковою недостатністю відсутні. Фармакокінетика у пацієнтів похилого віку (65 років та старше) У пацієнтів літнього (65-75 років) та старечого віку (старше 75 років) з артеріальною гіпертензією AUC для олмесартану в рівноважному стані була більша на 35% і, приблизно, на 44% відповідно, порівняно з молодшими пацієнтами, що може бути частково пов'язане із віковим зниженням функції нирок.ФармакодинамікаОлмесартана медоксоміл, що діє речовина препарату Кардосал 40, є потужним специфічним антагоністом рецепторів ангіотензину II (типу AT1). Ангіотензин II є первинним вазоактивним гормоном ренін-ангіотензин-альдостеронової системи та відіграє значну роль у патофізіології артеріальної гіпертензії шляхом впливу на АТ1-рецептори. Передбачається, що олмесартану медоксоміл блокує всі дії ангіотензину II, опосередковані AT1-рецепторами, незалежно від джерела та шляхи синтезу ангіотензину II. Специфічний антагонізм олмесартану медоксомілу щодо рецепторів ангіотензину II (типу AT1) призводить до збільшення активності реніну, ангіотензину I та II у плазмі крові, а також сприяє зменшенню плазмової концентрації альдостерону. При артеріальній гіпертензії олмесартану медоксоміл спричинює дозозалежне тривале зниження артеріального тиску (АТ). Немає даних про розвиток артеріальної гіпотензії після прийому першої дози препарату, тахіфілаксії під час тривалого лікування або синдрому відміни (різке підвищення артеріального тиску після відміни препарату). Прийом олмесартану медоксомілу 1 раз на день забезпечує ефективне та рівномірне зниження артеріального тиску протягом 24 годин, причому ефект після одноразового прийому аналогічний ефекту від прийому препарату 2 рази на день у тій же добовій дозі. Антигіпертензивна дія олмесартану медоксомілу розвивається, як правило, вже через 2 тижні, а максимальний ефект розвивається приблизно через 8 тижнів після початку терапії. Вплив олмесартану медоксомілу на смертність та частоту ускладнень не встановлено. У рандомізованому дослідженні ROADMAP за участю 4447 пацієнтів з цукровим діабетом 2 типу, нормоальбумінурією та щонайменше одним додатковим серцево-судинним фактором ризику оцінювалася здатність олмесартану медоксомілу збільшувати час до появи мікроальбумінурії. У період дослідження (медіана спостереження склала 3,2 роки) пацієнти приймали олмесартану медоксоміл або плацебо на додаток до інших гіпотензивних засобів, за винятком інгібіторів ангіотензинперетворюючого ферменту (АПФ) або інших антагоністів рецепторів ангіотензину II. Дослідження продемонструвало значне зниження ризику виникнення первинної кінцевої точки (час до появи мікроальбумінурії) на користь олмесартану медоксомілу. Після поправки на відмінності в АТ з використанням заздалегідь заданих параметрів для подвійного сліпого методу зниження ризику склало 17% (відносний ризик (ОР) 0,834; 95% довірчий інтервал (ДІ): 0,681 – 1,021; р = 0,0789) для систол (САД) з урахуванням поправки на площу під кривою (AUC) та 18% (ВР 0,823; 95% ДІ: 0,672 – 1,008; р = 0,0596) для діастолічного АТ (ДАД) з урахуванням поправки на AUC на користь олмесартану медоксомілу. Мікроальбумінурія розвинулася у 8,2% пацієнтів у групі олмесартану медоксомілу (178 з 2160 пацієнтів) та 9,8% у групі плацебо (210 з 2139 пацієнтів). Серцево-судинні події (вторинні кінцеві точки) були зареєстровані у 96 пацієнтів (4,3%), які отримували олмесартану медоксоміл та у 94 пацієнтів (4,2%), які отримували плацебо. Смертність від серцево-судинних захворювань була вищою у групі олмесартану медоксомілу порівняно з групою плацебо (у 15 (0,7%) та 3 (0,1%) пацієнтів, відповідно). При цьому в групі олмесартану медоксомілу та групі плацебо спостерігалася подібна частота нефатального інсульту (у 14 (0,6%) та 8 (0,4%) пацієнтів, відповідно), нефатального інфаркту міокарда (у 17 (0,8%) та 26 (1,2%) пацієнтів, відповідно) та смертності не від серцево-судинних причин (у 11 (0,5%) та 12 (0,5%) пацієнтів, відповідно). Загальна смертність у групі олмесартану медоксомілу була чисельно вищою, ніж у групі плацебо (у 26 (1,2%) та 15 (0,7%) пацієнтів, відповідно), що, в основному,обумовлено більшим числом фатальних серцево-судинних подій. У рандомізованому дослідженні ORIENT, проведеному в Японії та Китаї, вивчався вплив олмесартану медоксомілу на ниркові та серцево-судинні наслідки у 577 пацієнтів з цукровим діабетом 2 типу та вираженою нефропатією. Під час дослідження (медіана спостереження склала 3,1 років) пацієнти отримували олмесартану медоксоміл або плацебо на додаток до інших гіпотензивних препаратів, включаючи інгібітори АПФ. Первинна комбінована кінцева точка (час до настання першої події: подвоєння концентрації креатиніну в плазмі крові, розвиток термінальної стадії хронічної хвороби нирок, смерть від усіх причин) була зареєстрована у 116 пацієнтів у групі олмесартану медоксомілу (41,1%) та у 129 пацієнтів у групі плацебо (45,4%) (ОР 0,97; 95% ДІ: 0,75-1,24; р = 0,791). Вторинна комбінована серцево-судинна кінцева точка була зареєстрована у 40 пацієнтів у групі олмесартану медоксомілу (14,2%) та у 53 пацієнтів у групі плацебо (18,7%). Комбінована серцево-судинна кінцева точка включала: смерть від серцево-судинних причин у 10 (3,5%) пацієнтів у групі олмесартану медоксомілу та у 3 (1,1%) пацієнтів у групі плацебо); загальну смертність (19 (6,7%) випадків у групі олмесартану медоксомілу та 20 (7,0%) випадків у групі плацебо),нефатальний інсульт (8 (2,8%) випадків у групі олмесартану медоксомілу та 11 (3,9%) випадків у групі плацебо), нефатальний інфаркт міокарда (3 (1,1%) випадку у групі олмесартану медоксомілу та 7 (2, 5%) випадків у групі плацебо). Діти та підлітки Антигіпертензивний ефект олмесартану медоксомілу у дітей та підлітків аналізували у рандомізованому, подвійному сліпому, плацебо-контрольованому дослідженні за участю 302 пацієнтів віком від 6 до 17 років. Група дослідження складалася з пацієнтів негроїдної раси (112 осіб) та групи, змішаної у расовому відношенні (190 пацієнтів, з них 38 були представники негроїдної раси). Етіологія артеріальної гіпертензії була переважно первинною (87% із групи, що складалася з пацієнтів негроїдної раси та 67% із «змішаної» групи). Пацієнти з масою тіла від 20 до У тому ж дослідженні 59 пацієнтів віком від 1 до 5 років з масою тіла ≥ 5 кг у відкритій фазі дослідження отримували 0,3 мг/кг олмесартану медоксомілу 1 раз на добу протягом трьох тижнів, а потім у подвійній сліпій фазі дослідження були рандомізовані. у групи, які отримували або олмесартану медоксоміл, або плацебо. Наприкінці 2-х тижневої фази відміни середній систолічний/діастолічний АТ у нижній точці був на 3/3 мм рт. ст. нижче у групі олмесартану медоксомілу; ця різниця в показниках АТ не була статистично значущою (95% ДІ: 2-7/1-7).Показання до застосуванняЛікування есенціальної гіпертензії у дорослих. Лікування есенціальної гіпертензії у дітей та підлітків віком від 6 до 18 років.Протипоказання до застосуванняпідвищена чутливість до діючої речовини або будь-якої з допоміжних речовин, що входять до складу препарату; обструкція жовчовивідних шляхів; ниркова недостатність тяжкого ступеня тяжкості (кліренс креатиніну (КК) менше 20 мл/хв), стан після трансплантації нирки (немає досвіду клінічного застосування); печінкова недостатність тяжкого ступеня тяжкості (більше 9 балів за шкалою Чайлд-П'ю, немає досвіду клінічного застосування); вагітність, період грудного вигодовування; вік до 6 років (ефективність та безпека не встановлені); спадкова непереносимість галактози, дефіцит лактази або синдром мальабсорбції глюкози та галактози; одночасне застосування з аліскіреном та препаратами, що містять аліскірен, у пацієнтів з цукровим діабетом та/або помірними або тяжкими порушеннями функції нирок (швидкість клубочкової фільтрації (СКФ) менше 60 мл/хв/1,73 м2 площі поверхні тіла); одночасне застосування з інгібіторами АПФ у пацієнтів з діабетичною нефропатією; первинний гіперальдостеронізм З обережністю стеноз аортального чи мітрального клапанів; гіпертрофічна обструктивна кардіоміопатія; гіперкаліємія; ниркова недостатність легкого та помірного ступеня тяжкості (КК понад 20 мл/хв); хронічна серцева недостатність (III-IV функціональний клас із класифікації NYHA); вазоренальна гіпертензія (двосторонній стеноз ниркових артерій або стеноз артерії єдиної нирки); ішемічна хвороба серця; цереброваскулярні захворювання; літній вік (старше 65 років): як правило, у літніх пацієнтів корекція дози препарату не потрібна (див. нижче рекомендації з дозування у пацієнтів з нирковою недостатністю); при збільшенні дози олмесартану медоксомілу до максимальної (40 мг на добу) необхідно ретельно контролювати АТ; застосування у пацієнтів негроїдної раси (як і у разі інших антагоністів рецепторів ангіотензину II, ефективність терапії олмесартану медоксомілом дещо нижча, ніж у пацієнтів інших рас, можливо, внаслідок більшої поширеності низької активності реніну у плазмі крові в даній популяції); печінкова недостатність помірного ступеня тяжкості (менше 9 балів за шкалою Чайлд-П'ю); стани, що супроводжуються зниженням обсягу циркулюючої крові (у тому числі діарея, блювання) та гіпонатріємії (наприклад, у пацієнтів, які дотримуються дієти з обмеженням кухонної солі); при одночасному застосуванні з високими дозами діуретиків; при одночасному застосуванні з препаратами літію; одночасне застосування з інгібіторами АПФ або аліскіренсодержащими препаратами; інші стани, що супроводжуються активацією ренін-ангіотензин-альдостеронової системи.Вагітність та лактаціяВагітність Застосування препарату Кардосал 40 при вагітності протипоказане. Досвід застосування олмесартану медоксомілу у вагітних відсутній. Однак, зважаючи на наявні повідомлення про тяжку тератогенну дію лікарських засобів, що діють безпосередньо на ренін-ангіотензин-альдостеронову систему, препарат Кардосал® 40 протипоказаний при вагітності. У разі настання вагітності під час терапії препаратом Кардосал ® 40 препарат необхідно негайно відмінити і при необхідності призначити альтернативне лікування. Пацієнток, які планують вагітність, рекомендується перевести на гіпотензивні препарати інших груп, безпека застосування яких при вагітності доведена, за винятком випадків, коли антагоністи рецепторів ангіотензину II застосовуються за життєвими показаннями. У разі застосування антагоністів рецепторів ангіотензину II у другому та третьому триместрах вагітності необхідно проводити ультразвукове дослідження з метою оцінки функції нирок та осифікації кісток черепа плода. Новонароджені, чиї матері приймали антагоністи рецепторів ангіотензину II, повинні спостерігатися щодо можливого розвитку артеріальної гіпотензії та порушення функції нирок. Період грудного вигодовування Доведено, що олмесартан проникає у грудне молоко у щурів, проте аналогічні дані для людини відсутні. У зв'язку з відсутністю даних про застосування препарату Кардосал 40 у період грудного вигодовування застосування препарату протипоказане.Побічна діяМожливі побічні ефекти наведені нижче за низхідною частотою виникнення: дуже часто (>1/10); часто (>1/100, <1/10); нечасто (>1/1000, <1/100); рідко (>1/10000, <1/1000); дуже рідко (<1/10000), включаючи окремі повідомлення. Побічні ефекти наведені нижче відповідно до класифікації MedDRA. Порушення з боку крові та лімфатичної системи Нечасто: тромбоцитопенія. Порушення з боку нервової системи Часто: запаморочення, біль голови. Порушення з боку органу слуху та лабіринтні порушення Нечасто вертиго. Порушення з боку дихальної системи, органів грудної клітки та середостіння. Часто: фарингіт, риніт, бронхіт, кашель. Порушення з боку травного тракту Часто: діарея, диспепсія, гастроентерит, біль у животі, нудота. Нечасто: блювання. Дуже рідко: спру-подібна ентеропатія. Порушення з боку шкіри та підшкірних тканин Нечасто: висип, алергічний дерматит, кропив'янка, висипання на шкірі, свербіж шкіри. Рідко: ангіоневротичний набряк. Порушення з боку опорно-рухового апарату Часто: біль у спині, біль у кістках, артрит. Нечасто: міалгія. Рідко: м'язові судоми. Порушення з боку нирок та сечовивідних шляхів Часто: гематурія, інфекції сечовивідних шляхів. Рідко: гостра ниркова недостатність, ниркова недостатність. Порушення з боку серцево-судинної системи Нечасто стенокардія. Рідко: виражене зниження АТ. Порушення з боку обміну речовин та харчування Часто: гіпертригліцеридемія, гіперурикемія. Рідко: гіперкаліємія. Порушення з боку імунної системи Нечасто: анафілактичні реакції. Загальні порушення Часто: біль, біль у грудній клітці, периферичні набряки, грипоподібні симптоми, слабкість. Нечасто: набряк особи, астенія, загальне нездужання. Рідко: сонливість. Лабораторні та інструментальні дані Часто: підвищення концентрації сечовини в плазмі, підвищення активності «печінкових» ферментів, підвищення активності креатинфосфокінази. Рідко: підвищення концентрації креатиніну у плазмі крові. Також повідомлялося про поодинокі випадки рабдоміолізу, який за часом розвитку був пов'язаний із прийомом АРА II. * У пацієнтів похилого віку виражене зниження артеріального тиску може спостерігатися дещо частіше (від «рідко» до «нечасто»). Додаткова інформація щодо спеціальних груп пацієнтів Діти та підлітки У ході двох клінічних досліджень за участю дітей та підлітків (361 чол.) у віці 1-17 років було проведено моніторинг безпеки олмесартану медоксомілу. У той час як природа і тяжкість небажаних реакцій аналогічна таким у дорослих, частота наведених нижче небажаних реакцій у дітей вище. Носова кровотеча у дітей є частою небажаною реакцією (тобто від >1/100 до < 1/10), що не повідомлялося щодо дорослих. Протягом 3 тижнів подвійного сліпого дослідження частота лікування, що проводилося через відчуття оглушеності і головного болю, була майже вдвічі вищою у дітей 6-17 років у групі, яка отримувала олмесартана медоксоміл у високих дозах. Загальний профіль безпеки олмесартану медоксоміла у дітей та підлітків суттєво не відрізняється від профілю безпеки у дорослих.Взаємодія з лікарськими засобамиНе рекомендується одночасне застосування з калійзберігаючими діуретиками, препаратами калію, замінниками солей, що містять калій, або іншими лікарськими засобами, що підвищують вміст калію в плазмі крові (наприклад, протизапальні препарати (включаючи селективні інгібітори циклооксигенази-2 (ЦОГ-2)) циклоспорин або такролімус), триметоприм, інгібітори АПФ, гепарин), тому що це може призвести до підвищення вмісту калію в плазмі (див. розділ «Особливі вказівки»). Антигіпертензивний ефект олмесартану медоксомілу може посилюватись при одночасному застосуванні з іншими гіпотензивними засобами. Дані клінічних досліджень показують, що подвійна блокада ренін-ангіотензин-альдостеронової системи (РААС) при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену, асоційована з більш високою частотою виникнення таких побічних ефектів, як артеріальна гіпотензія, гіпер у т. ч. розвиток гострої ниркової недостатності, ніж при застосуванні лише одного препарату, що впливає на РААС. Одночасне застосування інгібіторів АПФ та антагоністів рецепторів ангіотензину II було досліджено у двох широкомасштабних, рандомізованих, контрольованих дослідженнях ONTARGET та VA NEPHRON-D. У дослідження ONTARGET були включені пацієнти з серцево-судинними або цереброваску-лярними захворюваннями в анамнезі або з цукровим діабетом 2 типу з ураженням органів-мішеней. VA NEPHRON-D являло собою дослідження, проведене у пацієнтів з цукровим діабетом 2 типу та діабетичною нефропатією. Дані дослідження не виявили значного сприятливого впливу на ниркові та/або серцево-судинні наслідки та смертність від них, тоді як було відзначено збільшення ризику гіперкаліємії, гострого ураження нирок та/або артеріальної гіпотензії в порівнянні з монотерапією. Дослідження ALTITUDE було проведено для оцінки позитивного ефекту при додаванні аліскірену до стандартної терапії інгібіторами АПФ або антагоністами рецепторів ангіотензину II у пацієнтів з цукровим діабетом 2 типу та хронічними захворюваннями нирок, серцево-судинними захворюваннями або з обома захворюваннями. Дане дослідження було перервано раніше у зв'язку з підвищеним ризиком небажаних наслідків (смертність від серцево-судинних причин та розвиток інсульту) та серйозних небажаних явищ (гіперкаліємія, артеріальна гіпотензія та порушення функції нирок), які частіше зустрічалися у групі, яка приймала аліскірен, ніж у групі , яка приймала плацебо. Таким чином, подвійна блокада РААС при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену не рекомендується. Одночасне застосування антагоністів рецепторів ангіотензину II з препаратами, що містять аліскірен, протипоказане у пацієнтів з цукровим діабетом та/або з помірною або тяжкою нирковою недостатністю (ШКФ менше 60 мл/хв/1,73 м2 площі поверхні тіла) та не рекомендується у інших пацієнтів. Одночасне застосування антагоністів рецепторів ангіотензину II з інгібіторами АПФ протипоказане у пацієнтів з діабетичною нефропатією та не рекомендується у інших пацієнтів. У разі, коли одночасне застосування двох препаратів, що впливають на РААС є необхідним, їх застосування має проводитися під контролем лікаря та з регулярним моніторингом функції нирок, вмісту електролітів та АТ. Нестероїдні протизапальні препарати (НПЗП), включаючи ацетилсаліцилову кислоту в дозах понад 3 г на добу, а також інгібітори ЦОГ-2 та антагоністи рецепторів ангіотензину II можуть діяти синергічно, зменшуючи гломерулярну фільтрацію. При одночасному застосуванні нестероїдних протизапальних засобів та антагоністів рецепторів ангіотензину II може виникнути ризик розвитку гострої ниркової недостатності, тому рекомендується контроль функції нирок на початку лікування, а також регулярний прийом достатньої кількості рідини. Разом з тим, одночасне застосування може зменшити антигіпертензивну дію антагоністів рецепторів ангіотензину II, що призводить до часткової втрати їхньої терапевтичної ефективності. При одночасному застосуванні з антацидами (магнію та алюмінію гідроксид) можливе помірне зниження біодоступності олмесартану. При одночасному застосуванні олмесартану медоксоміл не має клінічно значущого впливу на фармакокінетику та фармакодинаміку варфарину, дигоксину, гідрохлортіазиду, правастатину та антацидів (магнію та алюмінію гідроксиду). Є повідомлення про оборотне підвищення вмісту літію в плазмі крові та прояв токсичності під час одночасного застосування препаратів літію з інгібіторами АПФ та з антагоністами рецепторів ангіотензину II, тому застосування олмесартану медоксомілу в комбінації з препаратами літію не рекомендується (див. розділ “Особливі. У разі необхідності застосування відповідної комбінованої терапії рекомендується регулярний контроль вмісту літію у плазмі. Клінічно значущої інгібуючої дії олмесартану медоксомілу на ізоферменти клінічно значущих взаємодій при одночасному застосуванні олмесартану медоксомілу та препаратів, що метаболізуються за участю вищевказаних ізоферментів системи цитохрому Р450. Колесевелама гідрохлорид (секвестрант жовчних кислот) Одночасне застосування 40 мг олмесартану медоксомілу та 3750 мг колесевеламу гідрохлориду у здорових добровольців призводило до зниження Сmax на 28% та AUC на 39% олмесартану медоксомілу. Прийом олмесартану медоксомілу принаймні за 4 години до прийому колесевелама гідрохлориду призводив до послаблення даної взаємодії, Сmax і AUC знижувалися на 4% і 15% відповідно. Т1/2 зменшувався на 50-52% незалежно від часу прийому олмесартану медоксомілу (до або одночасно з колесевелам гідрохлоридом). Олмесартану медоксоміл слід приймати як мінімум за 4 години до прийому колесевелама гідрохлориду. Діти та підлітки Дослідження лікарської взаємодії проводилися лише у дорослих. Невідомо, чи подібні ці взаємодії у дітей та дорослих.Спосіб застосування та дозиВсередину. Препарат Кардосал ® 40 приймають в один і той же час незалежно від часу їди 1 раз на добу, не розжовуючи, запиваючи достатньою кількістю рідини. Для добору необхідного режиму дозування доцільно застосовувати найбільш відповідне дозування препарату: 10 мг, 20 мг або 40 мг (можливе застосування препаратів Кардосал 10, Кардосал 20 або Кардосал 40, відповідно). Початкова доза олмесартану, що рекомендується, медоксомілу становить 10 мг один раз на добу. У разі недостатнього зниження артеріального тиску, дозу можна збільшити до 20 мг один раз на добу, при необхідності доза може бути збільшена до 40 мг на добу. Максимальна добова доза становить 40 мг. Застосування у пацієнтів похилого віку (65 років та старше) Як правило, у літніх пацієнтів корекція дози препарату не потрібна (див. нижче рекомендації з дозування у пацієнтів з нирковою недостатністю). При збільшенні дози олмесартану медоксомілу до максимальної (40 мг на добу) необхідно здійснювати ретельний контроль артеріального тиску. Застосування у пацієнтів з нирковою недостатністю Максимальна доза олмесартану медоксомілу у пацієнтів з нирковою недостатністю легкого та помірного ступеня тяжкості (кліренс креатиніну 20 – 60 мл/хв) становить 20 мг на добу. Застосування олмесартану медоксомілу у пацієнтів з нирковою недостатністю тяжкого ступеня тяжкості (кліренс креатиніну Застосування у пацієнтів із печінковою недостатністю При печінковій недостатності легкого ступеня тяжкості корекції дози не потрібно. При печінковій недостатності помірного ступеня тяжкості початкова доза медоксомілу становить 10 мг один раз на добу. Максимальна добова доза – 20 мг. При одночасному застосуванні з діуретиками та/або іншими гіпотензивними препаратами пацієнтам з печінковою недостатністю рекомендується регулярний контроль артеріального тиску та функції нирок. Олмесартану медоксоміл протипоказаний пацієнтам із печінковою недостатністю тяжкого ступеня тяжкості. Застосування олмесартану медоксомілу також протипоказане пацієнтам з обструкцією жовчовивідних шляхів (див. розділ "Протипоказання"). Застосування у дітей та підлітків віком від 6 до 18 років Рекомендована початкова доза олмесартану медоксомілу у дітей та підлітків віком від 6 до 18 років становить 10 мг один раз на добу. Якщо артеріальний тиск не знижується достатньою мірою, то дозу можна збільшити до 20 мг один раз на добу. Якщо необхідно більш виражене зниження АТ, то для дітей та підлітків з масою тіла ≥ 35 кг дозу олмесартану медоксомілу можна збільшити до 40 мг на добу. Для дітей та підлітків з масою тіла Застосування у дітей інших вікових груп Безпека та ефективність олмесартану медоксомілу у дітей віком від 1 року до 5 років не встановлені. Наявні дані описані в розділах «Побічна дія» та «Фармакодинаміка», проте неможливо надати рекомендації щодо режиму дозування. З огляду на відсутність даних щодо застосування олмесартану медоксомілу у дітей віком до одного року застосовувати його в цій віковій групі з міркувань безпеки не можна.ПередозуванняЄ обмежені дані про випадки передозування олмесартану медоксомілу у людини. Симптоми: виражене зниження артеріального тиску. Лікування: при вираженому зниженні артеріального тиску рекомендується укласти пацієнта на спину, піднявши ноги. Рекомендовано промивання шлунка та/або прийом активованого вугілля, терапія, спрямована на корекцію дегідратації та порушень водно-електролітного обміну, заповнення обсягу циркулюючої крові. Виведення олмесартану медоксомілу за допомогою діалізу не вивчалося.Запобіжні заходи та особливі вказівкиСимптоматична артеріальна гіпотензія, особливо після прийому першої дози препарату, може зустрічатися у пацієнтів зі зниженим об'ємом циркулюючої крові та/або зниженим вмістом натрію в плазмі крові внаслідок інтенсивної терапії діуретиками, обмеження споживання кухонної солі з їжею при дієтичному харчуванні, а також внаслідок діареї або блювоти. . Відповідні фактори слід усунути до початку застосування препарату Кардосал 40. У пацієнтів, у яких судинний тонус та функція нирок великою мірою залежать від активності ренін-ангіотензин-альдостеронової системи (наприклад, у пацієнтів з тяжкою хронічною серцевою недостатністю або порушенням функції нирок, включаючи стеноз ниркових артерій), лікування іншими лікарськими засобами, що діють на цю систему пов'язано з можливістю розвитку гострої артеріальної гіпотензії, азотемії, олігурії або, в окремих випадках, гострої ниркової недостатності. Можливість подібної дії може бути виключена при застосуванні антагоністів рецепторів ангіотензину II. Одночасне застосування антагоністів рецепторів ангіотензину II з препаратами, що містять аліскірен, протипоказане у пацієнтів з цукровим діабетом та/або з помірною або тяжкою нирковою недостатністю (ШКФ менше 60 мл/хв/1,73 м2 площі поверхні тіла) та не рекомендується у інших пацієнтів. Одночасне застосування антагоністів рецепторів ангіотензину II з інгібіторами АПФ протипоказане у пацієнтів з діабетичною нефропатією та не рекомендується у інших пацієнтів (див. розділ «Взаємодія з іншими лікарськими засобами»). Є підвищений ризик розвитку тяжкої артеріальної гіпотензії та ниркової недостатності у тому випадку, якщо пацієнт із двостороннім стенозом ниркових артерій або стенозом артерії єдиної функціонуючої нирки отримує терапію лікарськими засобами, що впливають на ренін-ангіотензин-альдостеронову систему. При застосуванні Кардосалу 20 у пацієнтів з порушенням функції нирок рекомендується проводити періодичний контроль вмісту калію та креатиніну в плазмі крові. Досвід застосування препарату Кардосал 20 у пацієнтів з нещодавно проведеною трансплантацією нирки або у пацієнтів з термінальною стадією порушення функції нирок (наприклад, КК менше 12 мл/хв) відсутній. Як і при застосуванні інших антагоністів рецепторів ангіотензину II або інгібіторів АПФ, при застосуванні препарату Кардосал® 20 можливий розвиток гіперкаліємії, яка в окремих випадках може призводити до летального результату. Ризик розвитку гіперкаліємії зростає при одночасному застосуванні з препаратами, які підвищують вміст калію в плазмі (див. розділ «Взаємодія з іншими лікарськими засобами»), у пацієнтів похилого віку, при нирковій недостатності (у т. ч. при прогресуванні ниркової недостатності, гострий) порушення функції нирок, наприклад, при інфекційних захворюваннях), цукровому діабеті, дегідратації, гострій декомпенсації серцевої діяльності, метаболічному ацидозі, станах, що супроводжуються масивним лізисом клітин (наприклад, при гострій ішемії кінцівок, рабдоміолізі, великих травмах). Перед призначенням одночасно з препаратом Кардосал® 20 інших препаратів, що впливають на ренін-ангіотензин-альдостеронову систему, слід ретельно оцінити співвідношення «користь/ризик» цієї комбінації та розглянути інші варіанти терапії. У пацієнтів цієї групи ризику рекомендується контроль вмісту калію у плазмі. Як і у випадку інших антагоністів рецепторів ангіотензину II, не рекомендується одночасне застосування препаратів літію та препарату Кардосал® 20 (див. розділ «Взаємодія з іншими лікарськими засобами»). Як і у випадку інших антагоністів рецепторів ангіотензину II, у пацієнтів негроїдної раси з артеріальною гіпертензією ефективність терапії препаратом Кардосал® 20 дещо нижча, ніж у пацієнтів інших рас, можливо, внаслідок більшої поширеності низької активності реніну в плазмі в даній популяції. Як у випадку будь-якого гіпотензивного засобу, застосування Кардосалу 20 може призвести до надмірного зниження артеріального тиску у пацієнтів з ішемічною хворобою серця або з цереброваскулярною недостатністю, що може призвести до інфаркту міокарда або інсульту. Препарат містить лактозу, тому його застосування у пацієнтів зі спадковою непереносимістю галактози, дефіцитом лактази та синдромом мальабсорбції глюкози та галактози протипоказано. Спру-подібна ентеропатія У дуже рідкісних випадках повідомлялося про розвиток тяжкої хронічної діареї, що супроводжується значною втратою маси тіла у пацієнтів, які приймали медоксоміл від декількох місяців до декількох років. Можливо, що в основі даних ефектів лежить відстрочена локальна реакція гіперчутливості. За результатами біопсії слизової оболонки тонкої кишки часто спостерігалася атрофія ворсинок. У разі розвитку зазначених вище симптомів на фоні застосування олмесартану медоксомілу та відсутності інших можливих причин, препарат слід негайно відмінити та не відновлювати його застосування. Якщо діарея не припиняється протягом тижня після відміни препарату, необхідно звернутися до фахівця (наприклад, гастроентеролога). Вплив на здатність до керування транспортними засобами та іншими механізмами Препарат Кардосал® 20 має незначний або помірний вплив на здатність керувати транспортними засобами та іншими механізмами. Оскільки в період лікування препаратом Кардосал® 20 в окремих випадках можливі такі побічні ефекти як запаморочення та слабкість, слід бути обережним при керуванні транспортними засобами, іншими механізмами та заняттями потенційно небезпечними видами діяльності, що потребують підвищеної концентрації уваги та швидкості психомоторних реакцій. Умови зберігання: Зберігати при температурі не вище 30 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
504,00 грн
455,00 грн
Склад, форма випуску та упаковкаПігулки - 1 таб. Олмесартану медоксоміл - 20,00 мг, Гідрохлортіазид - 12,50 мг; Допоміжні речовини: целюлоза мікрокристалічна – 20,00 мг, гіпоролоза (з низьким ступенем заміщення) – 40,00 мг, лактози моногідрат – 110,70 мг, гіпоролоза – 5,00 мг, магнію стеарат – 1,80 мг; Оболонка: Опадрай 02А22352 – 8,00 мг [гіпромелоза, 2910 – 72,00 %; тальк – 14,00 %; титану діоксид (Е 171) – 13,15 %; барвник заліза оксид жовтий (Е 172) – 0,75 %; барвник заліза оксид червоний (Е 172) – 0,10 %]. По 14 таблеток у контурній комірковій упаковці (блістері), виготовленій з ламінованої плівки (поліамід/алюміній/ПВХ) та фольги алюмінієвої. По 1, 2, 4 або 7 блістерів разом з інструкцією із застосування поміщають у картонну пачку.Інформація від виробникаТермін придатності до 5 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиТаблетки 12,5 мг + 20 мг: круглі пігулки, покриті плівковою оболонкою, персикового кольору з відбитком «С22» з одного боку, з характерним запахом. Вид на зламі: білий.ФармакокінетикаАбсорбція та розподіл: олмесартану медоксоміл є проліками. Він швидко перетворюється на фармакологічно активний метаболіт олмесартан під дією ферментів (естераз) у слизовій оболонці кишечника та в периферичній крові під час абсорбції із шлунково-кишкового тракту (ЖКТ) та циркулює у крові у вигляді метаболіту (олмесартан). Біодоступність олмесартану становить 25,6 %. Максимальна концентрація (Сmах) олмесартану в плазмі крові в середньому досягається через 2 години після прийому внутрішньо і зростає приблизно лінійно зі збільшенням одноразової дози до 80 мг. Прийом їжі не має значного впливу на біодоступність олмесартану медоксомілу, тому олмесартану медоксоміл можна приймати незалежно від їди. Клінічно значимих відмінностей у фармакокінетичних показниках олмесартану медоксомілу залежно від статі не виявлено. Олмесартан має високий ступінь зв'язування з білками плазми (99,7%). При одночасному застосуванні олмесартану медоксомілу з іншими лікарськими засобами, що характеризуються високим ступенем зв'язування з білками плазми крові, не відбувається значних змін зазначеної величини (підтвердженням тому є відсутність клінічно значущої взаємодії між олмесартаном медоксомілом та варфарином). Зв'язок олмесартану із клітинами крові незначний. Середній обсяг розподілу після внутрішньовенного запровадження низький (16-29 л). Гідрохлортіазид зв'язується з білками плазми крові на 68%, а його обсяг розподілу становить 0,83-1,14 л/кг. Системна біодоступність гідрохлортіазиду при одночасному застосуванні з олмесартану медоксомілом зменшується приблизно на 20%, але це невелике зменшення у клінічному відношенні не є значущим. Після прийому внутрішньо олмесартану медоксомілу в комбінації з гідрохлортіазидом середній час досягнення Сmах гідрохлортіазиду становить 1,5-2 год. Одночасне застосування гідрохлортіазиду, зі свого боку, не має істотного впливу на кінетику олмесартану медоксомілу. Метаболізм та виведення: загальний плазмовий кліренс олмесартану зазвичай становить 1,3 л/год (коефіцієнт варіації – 19 %) і є відносно низьким порівняно з печінковим кровотоком (приблизно 90 л/год). Виведення олмесартану здійснюється двома шляхами, приблизно 40% виводиться через нирки, близько 60% – з жовчю. Виводиться у формі олмесартану, інших метаболітів не виявлено. Кишково-печінкова рециркуляція олмесартану мінімальна. Оскільки більша частина олмесартану медоксомілу метаболізується в печінці, його застосування у пацієнтів з обструкцією жовчовивідних шляхів протипоказано (див. розділ Протипоказання). Період напіввиведення олмесартану становить 10-15 годин. Рівноважний стан досягається після прийому декількох перших доз препарату, і після 14 днів повторного застосування подальша кумуляція не спостерігається. Нирковий кліренс становить приблизно 0,5-0,7 л/год та не є дозозалежним. Гідрохлортіазид в організмі не метаболізується і майже повністю у незміненому вигляді виводиться нирками. Після прийому внутрішньо близько 60% прийнятої дози гідрохлортіазиду в незміненому вигляді виводиться протягом 48 годин. Нирковий кліренс гідрохлортіазиду становить близько 250-300 мл/хв. ; період напіввиведення (Т1/2) кінцевої фази становить 10-15 год. Фармакокінетика у пацієнтів похилого віку (65 років та старше) У пацієнтів літнього (65-75 років) та старечого віку (75 років і старше) з артеріальною гіпертензією площа під кривою «концентрація-час» (AUC) для олмесартану в рівноважному стані була більшою на 35% і приблизно на 44%, відповідно, у порівнянні з молодшими пацієнтами, що може бути частково пов'язане з віковим зниженням функції нирок. Системний кліренс гідрохлортіазиду як у здорових літніх добровольців, так і у літніх пацієнтів з артеріальною гіпертензією знижений у порівнянні з добровольцями молодшого віку. Фармакокінетика у пацієнтів з нирковою недостатністю У пацієнтів з нирковою недостатністю легкого, середнього та тяжкого ступеня тяжкості AUC у рівноважному стані для олмесартану збільшується приблизно на 62%, 82% та 179% відповідно порівняно зі здоровими добровольцями. Для цієї категорії пацієнтів характерне збільшення Т1/2 гідрохлортіазиду. Фармакокінетика у пацієнтів із печінковою недостатністю У пацієнтів з печінковою недостатністю легкого та середнього ступенів тяжкості після одноразового прийому внутрішньо значення AUC для олмесартану були на 6% та 65% вищими, відповідно, порівняно зі здоровими добровольцями. Незв'язана фракція олмесартану через 2 години після прийому дози препарату у здорових добровольців, у пацієнтів з печінковою недостатністю легкого та середнього ступенями тяжкості становила 0,26%, 0,34% та 0,41%, відповідно. При багаторазовому прийомі внутрішньо AUC для олмесартану у пацієнтів з печінковою недостатністю середнього ступеня тяжкості була на 65% вищою, ніж у здорових добровольців із групи контролю. Середні значення Смах олмесартану у пацієнтів з печінковою недостатністю і здорових добровольців були подібні. Фармакокінетика олмесартану медоксимілу у пацієнтів з печінковою недостатністю тяжкого ступеня тяжкості (більше 9 балів за шкалою Чайлд-П'ю) не вивчалася. Наявність печінкової недостатності не має значного впливу на фармакокінетику гідрохлортіазиду.ФармакодинамікаКардосал плюс - це комбінований препарат, до складу якого входять антагоніст рецепторів ангіотензину II (олмесартану медоксоміл) і тіазидний діуретик (гідрохлортіазид). Поєднання двох діючих речовин має комбіновану антигіпертензивну дію, внаслідок чого артеріальний тиск (АТ) знижується більшою мірою, ніж при прийомі кожного з них окремо. При прийомі препарату один раз на добу досягається ефективне та рівномірне зниження артеріального тиску протягом 24 год. Олмесартану медоксоміл є потужним специфічним антагоністом рецепторів ангіотензину II (типу АТ1). Ангіотензин II є первинним вазоактивним компонентом ренін-ангіотензин-альдостеронової системи (РААС) та відіграє значну роль у патофізіології артеріальної гіпертензії шляхом впливу на АТ1-рецептори. Передбачається, що олмесартану медоксоміл блокує всі ефекти ангіотензину II, опосередковані АТ1-рецепторами, незалежно від джерела та шляхи синтезу ангіотензину II. Специфічний антагонізм олмесартану щодо АТ1-рецеторів призводить до збільшення концентрації реніну, ангіотензину I та II у плазмі крові, а також сприяє зменшенню плазмової концентрації альдостерону. При артеріальній гіпертензії олмесартану медоксоміл спричинює дозозалежне тривале зниження артеріального тиску. Немає даних про розвиток артеріальної гіпотензії після прийому першої дози препарату, про тахіфілаксію під час тривалого лікування або про синдром «скасування» (різке підвищення артеріального тиску після відміни препарату). Прийом олмесартану медоксомілу один раз на добу забезпечує ефективне та м'яке зниження артеріального тиску протягом 24 годин. Гіпотензивна дія олмесартану медоксомілу настає, як правило, вже через 2 тижні, а максимальний ефект розвивається приблизно через 8 тижнів. після початку терапії. Гідрохлортіазид – тіазидний діуретик – знижує реабсорбцію іонів натрію, хлору та води у ниркових канальцях. Збільшує виведення іонів калію, магнію, гідрокарбонатів, знижує виведення іонів кальцію. Діуретичний ефект настає через 2 години після прийому гідрохлортіазиду всередину, досягає максимуму через 4 години і триває до 12 годин. Сприяє зниженню підвищеного артеріального тиску. При одночасному застосуванні олмесартану медоксомілу та гідрохлортіазиду відбувається зменшення втрати іонів калію, спричинених дією діуретика. Результатом комбінованої терапії олмесартану медоксомілом та гідрохлортіазидом є потенціювання гіпотензивного ефекту, який залежить від дози кожного компонента препарату. У контрольованих клінічних дослідженнях було виявлено виражений антигіпертензивний ефект цієї комбінації, який перевищував ефект кожного з компонентів окремо, а також ефект плацебо. Комбінована терапія добре переноситься пацієнтами. При тривалому лікуванні ефективність комбінованої терапії (олмесартану медоксоміл/гідрохлортіазид) зберігається, розвитку синдрому відміни при припиненні прийому препарату не спостерігається. Вік та стать пацієнтів клінічно значущого впливу на ефективність комбінованої терапії олмесартану медоксомілом та гідрохлортіазидом не мали.Показання до застосуванняЕсенціальна артеріальна гіпертензія (при неефективності монотерапії олмесартану медоксомілом).Протипоказання до застосуванняпідвищена чутливість до олмесартану медоксомілу, гідрохлортіазиду або іншим похідним сульфонамідів або до будь-якої з допоміжних речовин, що входять до складу; ниркова недостатність тяжкого ступеня тяжкості (кліренс креатиніну (КК) менше 30 мл/хв), стан після трансплантації нирки (немає досвіду клінічного застосування); печінкова недостатність важкого ступеня тяжкості (більше 9 балів за шкалою Чайлд-П'ю) (ризик розвитку печінкової коми), обструкція жовчовивідних шляхів та холестаз; рефрактерна гіпокаліємія, гіпонатріємія, гіперкальціємія та симптоматична гіперурикемія; спадкова непереносимість галактози, дефіцит лактази та синдром мальабсорбції глюкози та галактози; одночасне застосування з аліскіреном та аліскіренсодержащими препаратами у пацієнтів з цукровим діабетом та/або нирковою недостатністю (швидкість клубочкової фільтрації менше 60 мл/хв/м2); вагітність; період грудного вигодовування; первинний альдостеронізм; вік до 18 років (ефективність та безпека не встановлені). З обережністю бронхіальна астма; ішемічна хвороба серця (ІХС); хронічна серцева недостатність; цереброваскулярні захворювання; стеноз аортального чи мітрального клапана; гіпертрофічна обструктивна кардіоміопатія; печінкова недостатність легкого та середнього ступеня тяжкості (менше 9 балів за шкалою Чайлд-П'ю); ниркова недостатність легкого та середнього ступеня тяжкості (КК понад 30 мл/хв, але менше 60 мл/хв.); вазоренальна гіпертензія (двосторонній стеноз ниркових артерій або стеноз артерії єдиної нирки); цукровий діабет, подагра; порушення водно-електролітного балансу; дегідратація; захворювання сполучної тканини, у тому числі системний червоний вовчак; пацієнтам, які дотримуються дієти з обмеженням солі або які знаходяться на гемодіалізі; при пригніченні кістковомозкового кровотворення; стани, що супроводжуються зниженням обсягу циркулюючої крові (ОЦК) у т. ч. діарея, блювання, або попередня терапія діуретиками; при одночасному застосуванні з препаратами літію.Вагітність та лактаціяДосвід застосування олмесартану медоксомілу у вагітних відсутній. Однак, зважаючи на наявні повідомлення про тяжку тератогенну дію лікарських засобів, що діють на РААС, Кардосал® плюс протипоказаний до застосування при вагітності. У разі планування або настання вагітності під час терапії препаратом Кардосал плюс препарат необхідно відмінити якомога раніше. Пацієнток, які планують вагітність, рекомендується перевести на антигіпертензивні препарати інших груп, безпека застосування яких при вагітності доведена, за винятком випадків, коли препарат Кардосал плюс застосовується за життєвими показаннями. Враховуючи механізм дії гідрохлортіазиду, його застосування у другому та третьому триместрах вагітності може викликати порушення фетоплацентарного кровотоку та надавати несприятливий вплив на плід та новонародженого, викликаючи жовтяницю, електролітні порушення та тромбоцитопенію. Гідрохлортіазид не призначений для лікування водянки у вагітних, артеріальної гіпертензії вагітних або прееклампсії, оскільки він може спричинити зменшення обсягу плазми та гіпоперфузію плаценти. Наразі невідомо, чи проникає олмесартану медоксоміл у грудне молоко. Гідрохлортіазид проникає у грудне молоко, тому застосування препарату Кардосал плюс у період грудного вигодовування протипоказане. При необхідності призначення препарату годування груддю слід припинити.Побічна діяМожливі побічні ефекти наведені нижче за низхідною частотою виникнення: дуже часто (>1/10), часто (>1/100,< 1/10), нечасто (>1/1000,< 1/100), рідко (>1/ 10000, <1/1000), дуже рідко, включаючи окремі повідомлення (<1/10000). Комбінація олмесартану медоксомілу та гідрохлоротіазиду Порушення з боку нервової системи: Часто: запаморочення, біль голови. Нечасто: постуральне запаморочення, сонливість, синкопе. Рідко: розлад свідомості. Порушення з боку серцево-судинної системи: Нечасто: серцебиття, виражене зниження артеріального тиску, ортостатична гіпотензія. Порушення з боку дихальної системи, органів грудної клітки та середостіння: Нечасто кашель. Порушення з боку органу слуху та лабіринтні порушення: Нечасто вертиго. Порушення з боку шлунково-кишкового тракту: Нечасто: біль у животі, діарея, диспепсія, нудота, блювання. Порушення з боку шкіри та підшкірних тканин: Нечасто: шкірний висип, екзема. Рідко: ангіоневротичний набряк, кропив'янка. Порушення з боку скелетної мускулатури та сполучної тканини: Нечасто: артралгія, біль у спині, судоми м'язів, міалгія, біль у кінцівках. Порушення з боку нирок та сечовивідних шляхів: Нечасто гематурія. Рідко: гостра ниркова недостатність. Порушення з боку статевих органів та молочних залоз: Нечасто: еректильна дисфункція. Порушення з боку обміну речовин: Нечасто: підвищення концентрації тригліцеридів, холестерину, сечової кислоти у плазмі крові. Загальні порушення: Часто: астенія, біль у грудній клітці, втома, периферичні набряки. Нечасто: слабкість. Рідко: нездужання. Порушення з боку лабораторних показників: Нечасто: підвищення активності аланінамінотрансферази, аспартатамінотрансферази та гаммаглутамілтрансферази; підвищення концентрації кальцію в плазмі, підвищення концентрації креатиніну, сечовини, глюкози в плазмі, підвищення/зниження концентрації калію в плазмі. Рідко: зниження концентрації гемоглобіну та гематокриту. ОЛМЕСАРТАНА МЕДОКСОМІЛ (монотерапія) Порушення з боку крові та лімфатичної системи: Нечасто: тромбоцитопенія. Порушення з боку нервової системи: Часто: запаморочення, біль голови. Порушення з боку органу слуху та лабіринтні порушення: Нечасто вертиго. Порушення з боку дихальної системи, органів грудної клітки та середостіння: Часто: фарингіт, риніт, бронхіт, кашель. Порушення з боку органів травлення: Часто: діарея, диспепсія, гастроентерит, біль у животі, нудота. Нечасто: блювання. Порушення з боку шкіри та підшкірних тканин: Нечасто: висип, алергічний дерматит, кропив'янка, висипання, свербіж шкіри. Рідко: ангіоневротичний набряк. Порушення з боку опорно-рухового апарату: Часто: біль у спині, біль у кістках, артрит. Нечасто: міалгія. Рідко: судоми м'язів. Порушення з боку нирок та сечовивідних шляхів: Часто гематурія, інфекція сечових шляхів. Рідко: гостра ниркова недостатність, ниркова недостатність. Порушення з боку серцево-судинної системи: Нечасто стенокардія. Рідко: надмірне зниження артеріального тиску. Порушення з боку обміну речовин та харчування: Часто: підвищення концентрації тригліцеридів, сечової кислоти у плазмі крові. Рідко: підвищення концентрації калію у плазмі крові. Порушення з боку імунної системи: Нечасто: анафілактичні реакції. Загальні порушення: Часто: біль у грудній клітці, периферичні набряки, грипоподібні симптоми, втома. Нечасто: набряк особи, астенія, нездужання. Рідко: сонливість. Інші порушення: Часто: підвищення концентрації сечовини в плазмі, підвищення активності ферментів печінки, підвищення концентрації креатинфосфокінази. Рідко: підвищення концентрації креатиніну у плазмі крові. Також повідомлялося про поодинокі випадки рабдоміолізу, який за часом розвитку був пов'язаний із прийомом блокаторів рецепеторів АТ-II. ГІДРОХЛОРОТІАЗИД (монотерапія) Порушення з боку крові та лімфатичної системи: Рідко: лейкопенія, нейтропенія, агранулоцитоз, тромбоцитопенія, апластична анемія, гемолітична анемія, пригнічення кістковомозкового кровотворення. Інфекції та інвазії: Рідко: сіаладеніт (запалення слинних залоз). Порушення з боку імунної системи: Рідко: анафілактичні реакції. Порушення з боку обміну речовин та харчування: Дуже часто: підвищення концентрації холестерину, сечової кислоти та тригліцеридів у плазмі крові. Часто: підвищення концентрації глюкози в сечі, підвищення концентрації глюкози в плазмі, підвищення концентрації іонів кальцію в плазмі, зниження концентрації іонів хлору, калію, магнію і натрію в плазмі, підвищення концентрації амілази в плазмі. Нечасто: анорексія. Дуже рідко: гіпохлоремічний алкалоз. Порушення з боку психіки Рідко: апатія, пригніченість, неспокій, порушення сну. Порушення з боку центральної та периферичної нервової системи: Часто: запаморочення, сплутаність свідомості. Нечасто: втрата апетиту. Рідко: головний біль, парестезії, судоми. Порушення з боку органу зору: Нечасто: прогресування міопії. Рідко: ксантопсія, минуще порушення акомодації, зменшення утворення слізної рідини. Порушення з боку серцево-судинної системи: Нечасто: ортостатична гіпотензія. Рідко: аритмії, тромбоз, емболія, некротизуючий васкуліт. Порушення з боку органу слуху та лабіринтні порушення: Рідко: вертиго. Порушення з боку дихальної системи, органів грудної клітки та середостіння: Нечасто респіраторний дистрес. Рідко: диспное, інтерстиціальна пневмонія, набряк легень. Порушення з боку травного тракту: Часто: біль у животі, нудота, блювання, діарея, запор, метеоризм, подразнення слизової оболонки шлунка. Рідко: панкреатит. Дуже рідко: паралітична кишкова непрохідність. Порушення з боку печінки та гепатобіліарного тракту: Рідко: гострий холецистит, внутрішньопечінкова холестатична жовтяниця. Порушення з боку нирок та сечовивідних шляхів: Рідко: порушення ниркової функції, інтерстиціальний нефрит. Порушення з боку статевих органів та молочних залоз: Нечасто: еректильна дисфункція. Порушення з боку шкіри та підшкірних тканин: Нечасто: фотосенсибілізація, свербіж шкіри, шкірний висип, пурпура, еритема, кропив'янка. Рідко: шкірні анафілактичні реакції, розвиток вовчаковоподібного синдрому (лихоманка, артралгія, міалгія, серозит, васкуліт, підвищення швидкості осідання еритроцитів (ШОЕ), лейкоцитоз, еозинофілія), активація шкірної форми системного червоного вовчаку, тонакс. Порушення з боку опорно-рухового апарату: Рідко: м'язова слабість, парез. Загальні порушення: Рідко: гарячка. Порушення з боку лабораторних показників: Часто: підвищення концентрації креатиніну та сечовини у плазмі крові.Взаємодія з лікарськими засобамиОлмесартану медоксоміл Не рекомендується одночасне застосування з калійзберігаючими діуретиками, препаратами калію, замінниками солей, що містять калій, або іншими лікарськими засобами, що підвищують концентрацію калію в плазмі (наприклад, гепарин, інгібітори АПФ) - можливе підвищення концентрації калію в плазмі. При одночасному застосуванні з антацидами (магнію та алюмінію гідроксид) спостерігається помірне зниження біодоступності олмесартану. При одночасному застосуванні олмесартану медоксоміл не має клінічно значущого впливу на фармакокінетику та фармакодинаміку варфарину, дигоксину, гідрохлортіазиду, правастатину та антацидів (магнію та алюмінію гідроксиду). Є повідомлення про оборотне підвищення концентрації літію в плазмі крові та прояв токсичності під час одночасного застосування препаратів літію з інгібіторами ангіотензинперетворюючого ферменту (АПФ) та з антагоністами рецепторів ангіотензину II, тому застосування олмесартану медоксомілу в комбінації з препаратами літію не рекомендується. У разі потреби застосування відповідної комбінованої терапії рекомендується регулярний контроль концентрації літію у плазмі. Дані клінічних досліджень показують, що подвійна блокада ренін-ангіотензин-альдостеронової системи (РААС) при одночасному застосуванні інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену, асоційована з більш високою частотою виникнення таких побічних ефектів, як артеріальна гіпотензія, гіпер у т. ч. розвиток гострої ниркової недостатності), ніж при застосуванні тільки одного препарату, що впливає на РААС. Таким чином, одночасне застосування інгібіторів АПФ, антагоністів рецепторів ангіотензину II або аліскірену не рекомендується. Одночасне застосування олмесартану медоксомілу та препаратів, що містять аліскірен, протипоказано у пацієнтів з цукровим діабетом та нирковою недостатністю (при швидкості клубочкової фільтрації). У пацієнтів з діабетичною нефропатією не слід застосовувати інгібітори АПФ та антагоністи рецепторів ангіотензину II. У разі, коли одночасне застосування двох засобів, що впливають на РААС є необхідним, їх застосування повинно проводитись під контролем лікаря та з регулярним моніторингом функції нирок, показників АТ та концентрації електролітів у плазмі крові. Клінічно значущої інгібуючої дії олмесартану на ізоферменти 1А1/2, 2А6, 2С8/9, 2С19, 2D6, 2Е1 і ЗА4 цитохрому Р450 людини in vitro не виявлено, щодо цитохрому Р450 щурів взаємодій при одночасному застосуванні олмесартану медоксомілу та препаратів, що метаболізуються за участю вищеназваних ізоферментів цитохрому Р450. Гідрохлоротіазид Глюкокортикостероїди, калійуретичні діуретики, адренокортикотропний гормон (АКТГ), амфотерицин В (парентерально), карбеноксолон, пеніциліну G натрієва сіль, амфотерицин, похідні саліцилової кислоти, проносні препарати: при одночасному їх прийомі гіпокаліємії. Одночасне застосування гідрохлортіазиду із цими препаратами не рекомендується. Одночасний прийом аніонообмінних препаратів (колестирамін, колестипол) зменшує всмоктування гідрохлортіазиду. При одночасному застосуванні гідрохлортіазиду з солями кальцію можливе підвищення концентрації кальцію в плазмі, внаслідок зменшення його виведення. При необхідності призначення препаратів кальцію слід контролювати його концентрацію у плазмі крові та відповідним чином коригувати його дозу. При одночасному застосуванні гідрохлортіазиду із серцевими глікозидами можлива поява аритмій. Лікарські засоби, здатні викликати аритмію типу «пірует» («torsades des pointes») (особлива форма поліморфної шлуночкової тахікардії з хвиле-, гвинто- або веретеноподібною конфігурацією шлуночкових комплексів у поєднанні зі збільшенням або зменшенням амплітуди зубців комплексу QRS, яка може призвести шлуночків або асистолії): через ризик розвитку гіпокаліємії потрібна обережність при одночасному застосуванні гідрохлортіазиду з деякими антиаритмічними засобами (хінідин, гідрохінідин, дизопірамід, аміодарон, соталол, дофетилід, ібутилід), , сультоприд, амісульприд, тіаприд, пімозид, галоперидол, дроперидол) та іншими препаратами (беприділ, цизаприд, дифеманілу метилсульфат, еритроміцин для внутрішньовенного введення,галофантрин, мізоластин, пентамідин, спарфлоксацин, терфенадин, вінкамін для внутрішньовенного введення), про які відомо, що можуть викликати аритмію типу «пірует». При сумісному застосуванні гідрохлортіазиду з недеполяризуючими міорелаксантами (у т. ч. тубокурарину хлорид) – посилення дії міорелаксантів. Тіазиди можуть збільшувати ризик розвитку побічних ефектів амантадину. Лікування тіазидними діуретиками може порушити толерантність до глюкози. Може знадобитися зниження дози гіпоглікемічних засобів для внутрішнього застосування та інсуліну. Метформін повинен застосовуватися з обережністю через ризик розвитку лактацидозу, що викликається функціональною нирковою недостатністю, що іноді виникає при застосуванні гідрохлортіазиду. Гіперглікемічна ефективність бета-адреноблокаторів та діазоксиду може посилюватися під впливом тіазидів. При одночасному застосуванні М-холіноблокаторів (атропін) та тіазидів через зниження моторики шлунково-кишкового тракту біодоступність тіазидних діуретиків може збільшуватися. Протиподагричні засоби (пробенецид, сульфінпіразон, алопуринол): може виникнути потреба в корекції дози гіпоурикемічного засобу (збільшення дози пробенециду або сульфінпіразону), оскільки гідрохлортіазид може підвищувати концентрацію сечової кислоти у плазмі крові. Одночасне застосування з тіазидними діуретиками може підвищити частоту розвитку реакцій підвищеної чутливості до алопуринолу. Дія симпатоміметиків при одночасному прийомі тіазидних діуретиків може послаблюватися. Тіазидні діуретики можуть зменшувати виведення нирками цитотоксичних засобів (наприклад, циклофосфамід, метотрексат) та посилювати їх мієлосупресивний ефект. При прийомі саліцилатів у високих дозах гідрохлортіазид може посилювати їхню токсичну дію на центральну нервову систему. Є повідомлення про поодинокі випадки гемолітичної анемії при одночасному прийомі метилдопи з гідрохлортіазидом. Одночасне застосування циклоспорину з гідрохлортіазидом може підвищувати ризик розвитку гіперурикемії та загострення подагри. Одночасне застосування тетрациклінів з тіазидними діуретиками підвищує ризик збільшення концентрації сечовини зумовленого тетрациклінами. Ця взаємодія не стосується доксицикліну. Олмесартану медоксоміл/гідрохлортіазид у комбінації Одночасне застосування препаратів літію з тіазидними діуретиками може збільшити без того підвищений ризик інтоксикації літієм, зумовлений інгібіторами АПФ (рідко, з блокаторами рецепторів ангіотензину II), тому спільне застосування препарату Кардосал плюс і препаратів літію не рекомендується. Якщо така комбінація все ж таки необхідна, то також необхідний ретельний контроль концентрації літію в плазмі. При одночасному застосуванні препарату Кардосал плюс з баклофеном та аміфостином можливе посилення антигіпертензивної дії. При одночасному застосуванні інших антигіпертензивних засобів гіпотензивна дія препарату Кардосал плюс може посилитися. Етанол, барбітурати, наркотичні анальгетики або антидепресанти при застосуванні препарату Кардосал плюс можуть призвести до посилення ортостатичної гіпотензії. Нестероїдні протизапальні препарати (НПЗП), включаючи ацетилсаліцилову кислоту в дозах більше 3 г/добу, а також інгібітори циклооксигенази-2 (ЦОГ-2) можуть послаблювати гіпотензивну дію тіазидних діуретиків та блокаторів рецепторів ангіотензину II. НПЗЗ та антагоністи рецепторів ангіотензину II можуть діяти синергічно, зменшуючи гломерулярну фільтрацію. При одночасному застосуванні нестероїдних протизапальних засобів та антагоністів рецепторів ангіотензину II може виникнути ризик розвитку гострої ниркової недостатності, тому рекомендується контроль функції нирок на початку лікування, а також регулярний прийом достатньої кількості рідини. Водночас одночасне застосування може зменшити антигіпертензивну дію антагоністів рецепторів ангіотензину II, що призводить до часткової втрати їхньої терапевтичної ефективності.Спосіб застосування та дозиТаблетки, покриті плівковою оболонкою Кардосал плюс приймають внутрішньо в один і той же час незалежно від прийому їжі 1 раз на добу, не розжовуючи, запиваючи достатньою кількістю рідини (наприклад, склянкою води). Перед призначенням комбінованого препарату Кардосал плюс рекомендується попередній підбір дози кожної з діючих речовин окремо (тобто олмесартану медоксомілу та гідрохлортіазиду). За наявності клінічних показань допускається переведення пацієнта з монотерапії олмесартану медоксомілом у дозі 20 мг на комбінований препарат; при цьому, однак, слід враховувати той факт, що максимальна гіпотензивна дія олмесартану медоксомілу досягається через 8 тижнів після початку лікування. Рекомендована доза: Щоденно по 1 таблетці препарату Кардосал плюс, що містить 20 мг олмесартану медоксомілу та 12,5 мг гідрохлортіазиду, за відсутності адекватного контролю АТ на тлі монотерапії олмесартану медоксомілом у дозі 20 мг. За відсутності адекватного контролю артеріального тиску на фоні прийому препарату Кардосал плюс, що містить 20 мг олмесартану медоксомілу і 12,5 мг гідрохлортіазиду, можливе застосування препарату Кардосал плюс, що містить 20 мг олмесартану медоксомілу і 25 мг гідрохлортіазиду щоденно. Максимальна доза препарату Кардосал плюс становить 20 мг олмесартану медоксомілу та 25 мг гідрохлортіазиду 1 раз на добу. Застосування у пацієнтів похилого віку (старше 65 років) У пацієнтів похилого віку (старше 65 років) з нормальною функцією нирок (КК понад 90 мл/хв) корекція дози препарату не потрібна. При застосуванні препарату у пацієнтів похилого віку необхідно здійснювати ретельний контроль АТ. Застосування у пацієнтів з нирковою недостатністю У разі застосування препарату Кардосал плюс у пацієнтів з нирковою недостатністю легкого та середнього ступеня тяжкості (кліренс креатиніну 30-60 мл/хв) рекомендується здійснювати контроль функції нирок. У пацієнтів з нирковою недостатністю тяжкого ступеня тяжкості (кліренс креатиніну Застосування у пацієнтів із печінковою недостатністю У пацієнтів з печінковою недостатністю легкого та середнього ступеня тяжкості препарат Кардосал плюс слід застосовувати з обережністю. При печінковій недостатності середнього ступеня тяжкості початкова доза олмесартану медоксомілу становить 10 мг один раз на добу. Максимальна добова доза – 20 мг один раз на добу. При одночасному застосуванні з діуретиками та/або іншими антигіпертензивними препаратами у пацієнтів з печінковою недостатністю рекомендується ретельний контроль артеріального тиску та функції нирок. Застосування препарату Кардосал плюс протипоказане у пацієнтів з печінковою недостатністю тяжкого ступеня тяжкості, і у пацієнтів з обструкцією жовчовивідних шляхів та холестазом.ПередозуванняСимптоми: при передозуванні олмесартану медоксомілу найбільш ймовірно виражене зниження артеріального тиску, а також тахікардія, брадикардія, нудота, сонливість; при передозуванні гідрохлортіазиду – симптоми дефіциту електролітів (гіпокаліємія, гіпохлоремія, гіпонатріємія) та дегідратації внаслідок надмірного діурезу. Лікування: рекомендовано промивання шлунка та/або прийом активованого вугілля; терапія, спрямована на корекцію дегідратації та порушень водноелектролітного балансу. При вираженому зниженні артеріального тиску рекомендується укласти пацієнта в горизонтальне положення, піднявши ноги, і провести терапію, спрямовану на заповнення ОЦК. Дані про виведення олмесартану при гемодіалізі відсутні.Запобіжні заходи та особливі вказівкиСимптоматична артеріальна гіпотензія, особливо після прийому першої дози препарату, може зустрічатися у пацієнтів зі зниженим ОЦК та/або зниженою концентрацією натрію внаслідок інтенсивної терапії діуретиками, обмеження споживання солі з їжею при дієтичному харчуванні, а також внаслідок діареї чи блювання. Відповідні фактори слід усунути до початку застосування препарату Кардосал плюс. Тіазидні діуретики, включаючи гідрохлортіазид, можуть спричинити порушення ОЦК або водно-електролітного балансу плазми крові (включаючи гіпокаліємію, гіпонатріємію та гіпохлоремічний алкалоз). Симптомами-провісниками є: сухість слизової оболонки ротової порожнини, спрага, слабкість, сонливість, занепокоєння, міалгія або судоми, м'язова слабкість, артеріальна гіпотензія, олігурія, тахікардія, нудота і блювання (див. розділ Побічна дія). Найвищий рівень ризику розвитку гіпокаліємії існує у пацієнтів з цирозом печінки, у пацієнтів при проведенні форсованого діурезу та у тих пацієнтів, які одночасно приймають глюкокортикостероїди або АКТГ (див. розділ Взаємодія з іншими лікарськими засобами). І, навпаки, внаслідок антагонізму, що міститься в препараті Кардосал плюс олмесартану медоксоміла, що виявляється щодо рецепторів ангіотензину II (AT1), може мати місце гіперкаліємія - насамперед, у пацієнтів зі зниженням функції нирок та/або хронічною серцевою недостатністю, а також пацієнтів із цукровим діабетом. У пацієнтів із факторами ризику рекомендується регулярний контроль концентрації калію у плазмі крові. Даних про те, чи може олмесартану медоксоміл зменшувати гіпонатріємію, спричинену діуретиками або перешкоджати її розвитку, немає. При спекотній погоді у пацієнтів схильних до набряків може мати місце дилюційна гіпонатріємія. Зниження концентрації хлоридів у цілому виражено незначно і лікування зазвичай не потребує. Тіазиди можуть зменшувати виведення нирками іонів кальцію і також призводити до минущого незначного підвищення концентрації кальцію в плазмі за відсутності в анамнезі порушень його обміну. Гіперкальціємія може вказувати на прихований гіперпаратиреоз. Перед дослідженням функції паращитовидних залоз тіазиди слід відмінити. Доведено, що тіазидні діуретики підвищують виведення нирками іонів магнію, що може призводити до гіпомагніємії. У пацієнтів, у яких судинний тонус та функція нирок залежать великою мірою від активності РААС (наприклад, у пацієнтів з тяжкою хронічною серцевою недостатністю або порушенням функції нирок, включаючи стеноз ниркової артерії), лікування іншими засобами, що впливають на РААС, пов'язане з можливістю розвитку гострої артеріальної гіпотензії, азотемії, олігурії або, в окремих випадках, гострої ниркової недостатності. Можливість подібної дії може бути виключена при застосуванні антагоністів рецепторів ангіотензину II. Перед призначенням одночасно з препаратом Кардосал плюс інших препаратів, що впливають на РААС, слід ретельно оцінити співвідношення «користь/ризик» даної комбінації та розглянути інші варіанти терапії (див. розділ Взаємодія з іншими лікарськими засобами). Є підвищений ризик розвитку тяжкої артеріальної гіпотензії та ниркової недостатності у тому випадку, якщо пацієнт із двостороннім стенозом ниркових артерій або стенозом артерії єдиної функціонуючої нирки отримує терапію лікарськими засобами, що впливають на РААС. При застосуванні препарату Кардосал плюс у пацієнтів з порушенням функції нирок рекомендується проводити періодичний контроль концентрації іонів калію, креатиніну та сечової кислоти у плазмі крові. Досвід застосування олмесартану медоксомілу у пацієнтів із нещодавно проведеною трансплантацією нирки або у пацієнтів з останньою стадією порушення функції нирок відсутній. У пацієнтів з порушенням функції нирок прийом тіазидних діуретиків може супроводжуватись азотемією. При очевидному прогресуванні ниркової недостатності необхідно переглянути терапію та вирішити питання про відміну діуретиків. Як у разі будь-якого антигіпертензивного препарату, надмірне зниження артеріального тиску у пацієнтів з ІХС або цереброваскулярною недостатністю може призвести до інфаркту міокарда або інсульту. Тіазидні діуретики можуть викликати порушення толерантності до глюкози, а також підвищення концентрації холестерину, тригліцеридів та сечової кислоти у плазмі крові. У пацієнтів з цукровим діабетом може виникнути необхідність корекції дози інсуліну або гіпоглікемічного засобу для внутрішнього застосування (див. розділ Взаємодія з іншими лікарськими засобами). При лікуванні тіазидними діуретиками цукровий діабет, що латентно протікає, може маніфестувати. Є повідомлення про те, що тіазидні діуретики можуть сприяти розвитку нападу подагри і викликати загострення системного червоного вовчака. Реакції підвищеної чутливості до гідрохлортіазиду можуть мати місце з більшою ймовірністю у пацієнтів з обтяженим алергологічним анамнезом або бронхіальною астмою (в анамнезі). Вплив на здатність до керування транспортними засобами та іншими механізмами Кардосал плюс надає незначний або помірний вплив на здатність до керування транспортними засобами та іншими механізмами. Оскільки в період лікування препаратом Кардосал плюс в окремих випадках можливий розвиток таких побічних ефектів, як сонливість, слабкість і запаморочення, слід бути обережним при керуванні транспортними засобами або іншими механізмами та заняттями потенційно небезпечними видами діяльності, що вимагають підвищеної концентрації уваги та швидкості психомоторних реакцій. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
794,00 грн
146,00 грн
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: ситагліптину фосфату моногідрат 128,5 мг (еквівалентно 100 мг ситагліптину); допоміжні речовини: целюлоза мікрокристалічна 123,8 мг, кальцію гідрофосфат нездрібнений 123,8 мг, кроскармелоза натрію 8,000 мг, стеарат магнію 4,000 мг, натрію стеарилфумарат 12,00 мг; Оболонка таблетки: Опадрай® II бежевий, 85F17438 (16,00 мг) містить: полівініловий спирт 40,000%, титану діоксид (Е 171) 21,560%, макрогол 3350 (поліетиленгліколь) 20,200%, 0 3,070%, заліза оксид червоний (Е172) 0,370%. Пігулки покриті плівковою оболонкою 100 мг. По 14 таблеток у блістер із плівки ПВХ/ПЕ/ПВДХ та алюмінієвої фольги. По 2 блістери поміщають у картонну пачку разом із інструкцією із застосування.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі двоопуклі таблетки бежевого кольору, покриті плівковою оболонкою з гравіюванням «277» на одній стороні і гладкі на іншій.ФармакокінетикаФармакокінетика ситагліптину всебічно описана у здорових осіб та пацієнтів із цукровим діабетом 2 типу. У здорових осіб після перорального прийому 100 мг сітагліптину відзначається швидка абсорбція препарату з досягненням максимальної концентрації (Cmax) в інтервалі від 1 до 4 годин з моменту прийому. Площа під кривою "концентрація часу" (AUC) збільшується пропорційно дозі і становить у здорових суб'єктів 8,52 мкмоль/л×годину при прийомі 100 мг внутрішньо, Cmax становила 950 нмоль/л. Плазмова AUC ситагліптину збільшувалася приблизно на 14% після наступного прийому дози 100 мг препарату для досягнення рівноважного стану після прийому першої дози. Внутрішньо- та міжсуб'єктні коефіцієнти варіації AUC ситагліптину були незначними. Абсорбція Абсолютна біодоступність ситагліптину становить приблизно 87%. Оскільки спільний прийом ситагліптину та жирної їжі не впливає на фармакокінетику, то препарат Кселевія® може призначатися незалежно від їди. Розподіл Середній обсяг розподілу у рівноважному стані після одноразової дози 100 мг ситагліптину у здорових добровольців становить приблизно 198 л. Фракція ситагліптину, що зв'язується з білками плазми, відносно низька і становить 38%. Метаболізм Приблизно 79% ситагліптину виводиться у незміненому вигляді нирками. Метаболізується лише незначна частина препарату, що надійшов в організм. Після введення 14 поміченого ситагліптину всередину приблизно 16% радіоактивного ситагліптину виводилося у вигляді його метаболітів. Були виявлені сліди 6 метаболітів ситагліптину, які, ймовірно, не володіють ДПП4інгібуючою активністю. У дослідженнях in vitro було виявлено, що первинними ізоферментами, що беруть участь в обмеженому метаболізмі ситагліптину, є CYP3A4 та CYP2C8. Виведення Після введення 14 поміченого ситагліптину внутрішньо здоровим добровольцям приблизно 100% введеного ситагліптину виводилося: 13% через кишечник, 87% нирками – протягом одного тижня після прийому препарату. Середній період напіввиведення ситагліптину при пероральному прийомі 100 мг становить приблизно 124 години; нирковий кліренс становить приблизно 350 мл/хв. Виведення ситагліптину здійснюється первинно шляхом екскреції нирками за механізмом активної канальцевої секреції. Ситагліптин є субстратом для транспортера органічних аніонів людини третього типу (hOAT3), який може бути залучений у процес виведення ситагліптину нирками. Клінічно залученість hOAT3 до транспорту ситагліптину не вивчалася. Ситагліптин також є субстратом рглікопротеїну, який також може брати участь у процесі виведення ситагліптину нирками. Однак циклоспорин, що є інгібітором рглікопротеїну, не зменшував нирковий кліренс ситагліптину. Фармакокінетика в окремих груп пацієнтів Пацієнти з порушенням функції нирок Відкрите дослідження ситагліптину в дозі 50 мг на добу було проведено з метою вивчення його фармакокінетики у пацієнтів з різним ступенем тяжкості хронічного порушення функції нирок порівняно з контрольною групою здорових добровольців. У дослідження були включені пацієнти з порушеннями функції нирок легкого, середнього та тяжкого ступеня тяжкості, а також пацієнти з термінальною стадією хронічної хвороби нирок (ХХН), які потребують діалізу. Крім того, вплив порушення функції нирок на фармакокінетику ситагліптину у пацієнтів з цукровим діабетом 2 типу та порушенням функції нирок легкого, середнього або тяжкого ступеня тяжкості (включаючи термінальну стадію ХХН) оцінювали з використанням популяційних фармакокінетичних аналізів. Збільшення плазмової AUC ситагліптину приблизно в 1,2 та 1,6 разів у порівнянні з контрольною групою відзначалося у пацієнтів з порушенням функції нирок легкого ступеня тяжкості (ШКФ від ≥60 мл/хв/1,73 м2 до Пацієнти з порушенням функції печінки У пацієнтів з порушенням функції печінки середнього ступеня тяжкості (7–9 балів за шкалою ЧайлдП'ю) середня AUC та Cmax ситагліптину при одноразовому прийомі 100 мг збільшуються приблизно на 21% та 13% відповідно, порівняно з контрольною групою здорових добровольців. Таким чином, корекції дози препарату Кселевія при порушеннях функції печінки легкого та середнього ступеня тяжкості не потрібно. Немає клінічних даних про застосування ситагліптину у пацієнтів з порушенням функції печінки тяжкого ступеня тяжкості (більше 9 балів за шкалою ЧайлдП'ю). Однак унаслідок того, що ситагліптин первинно виводиться нирками, не слід очікувати значної зміни фармакокінетики ситагліптину у пацієнтів з порушенням функції печінки тяжкого ступеня тяжкості. Літні пацієнти Вік пацієнтів не впливав на клінічно значущий вплив на фармакокінетичні параметри ситагліптину. У порівнянні з молодими пацієнтами, у літніх пацієнтів (6580 років) концентрація ситагліптину приблизно на 19% вища. Корекція дози препарату в залежності від віку не потрібна.ФармакодинамікаПрепарат Кселевія® (ситагліптин) є активним при пероральному прийомі, високоселективним інгібітором ферменту дипептидилпептидази4 (ДПП4), призначеним для лікування цукрового діабету 2 типу. Ситагліптин відрізняється за хімічною структурою та фармакологічною дією від аналогів глюкагоноподібного пептиду1 (ГПП1), інсуліну, похідних сульфонілсечовини, бігуанідів, агоністів гамма-рецепторів, активованих проліфератором пероксисом (PPARγ), інгібітів. Інгібуючи ДПП4, ситагліптин підвищує концентрацію двох гормонів сімейства інкретинів: ГПП1 та глюкозозалежного інсулінотропного поліпептиду (ГІП). Гормони сімейства інкретинів секретуються в кишечнику протягом доби, їх концентрація підвищується у відповідь приймання їжі. Інкретини є частиною внутрішньої фізіологічної системи регулювання гомеостазу глюкози.При нормальній або підвищеній концентрації глюкози в крові гормони сімейства інкретинів сприяють збільшенню синтезу інсуліну, а також його секреції бета-клітин підшлункової залози за рахунок сигнальних внутрішньоклітинних механізмів, асоційованих з циклічним аденозинмонофосфатом (АМФ). ГПП1 також сприяє пригніченню підвищеної секреції глюкагону альфа-клітинами підшлункової залози. Зниження концентрації глюкагону і натомість підвищення концентрації інсуліну сприяє зменшенню продукції глюкози печінкою, що у результаті призводить до зменшення глікемії. Цей механізм дії відрізняється від механізму дії похідних сульфонілсечовини, які стимулюють вивільнення інсуліну і при низькій концентрації глюкози в крові, що загрожує розвитком сульфон-індукованої гіпоглікемії не тільки у хворих на цукровий діабет 2 типу, а й у здорових осіб. При низькій концентрації глюкози в крові перераховані ефекти інкретинів на викид інсуліну та зменшення секреції глюкагону не спостерігаються. ГПП1 та ГІП не впливають на викид глюкагону у відповідь на гіпоглікемію. У фізіологічних умовах активність інкретинів обмежується ферментом ДПП4, який швидко гідролізує інкретини із заснуванням неактивних продуктів. Ситагліптин запобігає гідролізу інкретинів ферментом ДПП4, тим самим збільшуючи плазмові концентрації активних форм ГПП1 та ГІП. Підвищуючи концентрацію інкретинів, ситагліптин збільшує глюкозозалежний викид інсуліну та сприяє зменшенню секреції глюкагону. У пацієнтів з цукровим діабетом 2 типу з гіперглікемією ці зміни секреції інсуліну та глюкагону призводять до зниження концентрації глікозильованого гемоглобіну НbА1С та зменшення плазмової концентрації глюкози, що визначається натще і після навантажувальної проби. У пацієнтів з цукровим діабетом 2 типу прийом однієї дози препарату Кселевія® призводить до інгібування активності ферменту ДПП4 протягом 24 годин, що призводить до збільшення концентрації циркулюючих інкретинів ГПП1 та ГІП у 2–3 рази, наростання плазмової концентрації інсуліну та Спептиду, зниження концентрації у плазмі крові, зменшення глікемії натще, а також зменшення глікемії після навантаження глюкозою або харчового навантаження. Оцінка серцево-судинної безпеки препарату Дослідження з оцінки серцево-судинної безпеки ситагліптину (TECOS) У дослідженні з оцінки серцево-судинної безпеки ситагліптину (TECOS) пацієнти приймали ситагліптин 100 мг на день (або 50 мг на день, якщо вихідний показник розрахункової швидкості клубочкової фільтрації (СКФ) був ≥30 і Вплив на тривалість інтервалу QT у здорових добровольців У рандомізованому плацебо-контрольованому перехресному дослідженні у здорових добровольців ситагліптин приймався одноразово в дозі 100 мг або 800 мг (8-кратне перевищення рекомендованої дози) або плацебо. Після прийому рекомендованої терапевтичної дози 100 мг будь-якого впливу препарату на тривалість інтервалу QT як у момент його максимальної плазмової концентрації, так і в інших точках перевірки протягом усього дослідження не спостерігали. Після прийому 800 мг максимальне збільшення скоригованого по плацебо середньої зміни тривалості інтервалу QT порівняно з вихідним значенням через 3 години після прийому препарату склало 8,0 мсек. Подібне незначне збільшення оцінили як клінічно незначне.Після прийому 800 мг дози значення максимальної плазмової концентрації ситагліптину приблизно в 11 разів перевищувало відповідне значення після прийому терапевтичної дози 100 мг. Вплив на тривалість інтервалу QT у пацієнтів із цукровим діабетом 2 типу Пацієнти з цукровим діабетом 2 типу після прийому 100 мг (N=81) або 200 мг (N=63) ситагліптину не мали значних змін тривалості інтервалу QT на підставі даних ЕКГ, отриманих в момент очікуваної максимальної плазмової концентрації. Вплив на артеріальний тиск У рандомізованому плацебо-контрольованому перехресному дослідженні за участю пацієнтів з артеріальною гіпертензією поєднаний прийом гіпотензивних препаратів (одного або більше зі списку: інгібітори ангіотензинперетворюючого ферменту (АПФ), антагоністи рецепторів ангіотензину II, блокатори «повільних» кальцієвих загалом добре переносився пацієнтами. У цій категорії пацієнтів ситагліптин продемонстрував незначну гіпотензивну дію: у добовій дозі 100 мг ситагліптин знижував середньодобове амбулаторне значення систолічного артеріального тиску (АТ) на 2 мм ртутного стовпа порівняно з групою плацебо. У пацієнтів із нормальним АТ не спостерігали гіпотензивного ефекту.Показання до застосуванняМонотерапія Препарат Кселевія® показаний як доповнення до дієти та фізичних навантажень для покращення глікемічного контролю у пацієнтів із цукровим діабетом 2 типу. Комбінована терапія Комбінування з метформіном Препарат Кселевія® у комбінації з метформіном показаний пацієнтам з цукровим діабетом 2 типу для покращення глікемічного контролю як стартової терапії або коли дієта та фізичне навантаження у поєднанні з монотерапією одним із перелічених препаратів не призводять до адекватного глікемічного контролю. Комбінування з похідними сульфонілсечовини Препарат Кселевія® у комбінації з похідними сульфонілсечовини показаний пацієнтам з цукровим діабетом 2 типу для покращення глікемічного контролю, коли дієта та фізичне навантаження у поєднанні з монотерапією одним із перерахованих препаратів не призводять до адекватного глікемічного контролю. Комбінування з агоністами PPARγ Препарат Кселевія® у комбінації з агоністами PPARγ (тіазолідиндіонами) показаний пацієнтам з цукровим діабетом 2 типу для покращення глікемічного контролю, коли дієта та фізичне навантаження у поєднанні з монотерапією одним із перелічених препаратів не призводять до адекватного глікемічного контролю. Комбінування з метформіном та похідними сульфонілсечовини Препарат Кселевія® у комбінації з метформіном та похідними сульфонілсечовини показаний пацієнтам з цукровим діабетом 2 типу для покращення глікемічного контролю, коли дієта та фізичне навантаження у поєднанні з терапією двома з перерахованих препаратів не призводять до адекватного глікемічного контролю. Комбінування з метформіном та агоністами PPARγ Препарат Кселевія® у комбінації з метформіном та агоністами PPARγ (тіазолідиндіонами) показаний пацієнтам з цукровим діабетом 2 типу для покращення глікемічного контролю, коли дієта та фізичне навантаження у поєднанні з терапією двома з перерахованих препаратів не призводять до адекватного глікемічного контролю. Комбінування з інсуліном Препарат Кселевія® показаний пацієнтам з цукровим діабетом 2 типу як доповнення до інсуліну (з або без метформіну) у тих випадках, коли дієта, фізичні навантаження та стабільна доза інсуліну не призводять до адекватного глікемічного контролю.Протипоказання до застосуванняпідвищена чутливість до якогось із компонентів препарату; вагітність, період грудного вигодовування; цукровий діабет 1 типу; діабетичний кетоацидоз; дитячий вік до 18 років; порушення функції нирок середнього та тяжкого ступеня тяжкості (для даного дозування див. розділ «Спосіб застосування та дози»). З обережністю Порушення функції нирок Основний шлях виведення ситагліптину з організму – ниркова екскреція. Для досягнення таких самих плазмових концентрацій, як і у пацієнтів з нормальною функцією нирок, пацієнтам із ШКФ Панкреатит розділ «Особливі вказівки. Панкреатит».Вагітність та лактаціяНе проводилося контрольованих досліджень препарату Кселевія® у вагітних жінок, отже немає даних про безпеку його застосування у вагітних. Препарат Кселевія, як і інші пероральні гіпоглікемічні препарати, не рекомендований для застосування під час вагітності. Відсутні дані про проникнення ситагліптину у грудне молоко. Отже, препарат Кселевія не повинен призначатися в період грудного вигодовування.Побічна діяОгляд профілю безпеки Повідомлялося про серйозні небажані явища, що включали панкреатит та реакції гіперчутливості. Гіпоглікемію реєстрували при прийомі препарату у поєднанні з сульфонілсечовиною (4,7%-13,8%) та інсуліном (9,6%) (див. розділ «Особливі вказівки»). Таблиця небажаних явищ Небажані явища перераховані нижче (Таблиця 1) за системно-органними класами та частотою. Частоти визначені як: дуже часто (≥1/10); часто (≥1/100 -< 1/10); рідко (≥1/1000 -< 1/100); рідко (≥1/10000-<1/1000); дуже рідко (< 1/10000) та частота не встановлена (не можна встановити на підставі доступних даних). Таблиця 1. Частота небажаних явищ, виявлених у плацебо-контрольованих клінічних дослідженнях ситагліптину в монотерапії та при постреєстраційному спостереженні. Порушення імунної системи. Небажане явище: реакції гіперчутливості, у тому числі анафілаксія. Частота небажаного явища: Частота не встановлена Порушення з боку обміну речовин та харчування Небажане явище: гіпоглікемія† Частота небажаного явища: Часто Порушення з боку нервової системи Небажане явище: головний біль Частота небажаного явища: Часто Небажане явище: запаморочення Частота небажаного явища: Нечасто Порушення з боку дихальної системи, органів грудної клітки та середостіння. Небажане явище: інтерстиціальне захворювання легень* Частота небажаного явища: Частота не встановлена Порушення з боку шлунково-кишкового тракту Небажане явище: запор Частота небажаного явища: Нечасто Небажане явище: блювання* Частота небажаного явища: Частота не встановлена Небажане явище: гострий панкреатит*,†,‡ Частота небажаного явища: Частота не встановлена Небажане явище: фатальний та нефатальний геморагічний та некротичний панкреатит*,† Частота небажаного явища: Частота не встановлена Порушення з боку шкіри та підшкірних тканин Небажане явище: свербіж * Частота небажаного явища: Нечасто Небажане явище: ангіоневротичний набряк*,† Частота небажаного явища: Частота не встановлена Небажане явище: висипання*,† Частота небажаного явища: Частота не встановлена Небажане явище: кропив'янка*,† Частота небажаного явища: Частота не встановлена Небажане явище: шкірний васкуліт*,† Частота небажаного явища: Частота не встановлена Небажане явище: ексфоліативні захворювання шкіри, включаючи синдром Стівенса-Джонсона*,† Частота небажаного явища: Частота не встановлена Небажане явище: бульозний пемфігоїд* Частота небажаного явища: Частота не встановлена Порушення з боку скелетно-м'язової та сполучної тканини Небажане явище: артралгія* Частота небажаного явища: Частота не встановлена Небажане явище: міалгія * Частота небажаного явища: Частота не встановлена Небажане явище: біль у спині* Частота небажаного явища: Частота не встановлена Небажане явище: артропатія* Частота небажаного явища: Частота не встановлена Порушення з боку нирок та сечовивідних шляхів Небажане явище: порушення функції нирок* Частота небажаного явища: Частота не встановлена Небажане явище: гостра ниркова недостатність * Частота небажаного явища: Частота не встановлена *Небажані явища були виявлені під час постреєстраційного спостереження. † Див. розділ «Особливі вказівки». ‡ Див. інформацію щодо дослідження серцево-судинної безпеки TECOS нижче. Опис окремих небажаних явищ Крім пов'язаних з препаратом небажаних явищ, описаних вище, небажані явища реєстрували незалежно від наявності зв'язку з препаратом, якщо вони розвивалися як мінімум у 5% і більше пацієнтів, які отримували ситагліптин, у тому числі інфекції верхніх дихальних шляхів та назофарингіт. Небажаними явищами, що підлягали реєстрації додатково, незалежно від наявності зв'язку з препаратом, були реакції, які частіше розвивалися у пацієнтів, які отримували ситагліптин (частота не досягала рівня 5%, але була більш ніж на 0,5% вище у групах ситагліптину порівняно з контрольною групою); вони включали остеоартроз та біль у кінцівках. Деякі небажані явища реєструвалися частіше в дослідженнях із комбінованим застосуванням ситагліптину та інших антидіабетичних препаратів, ніж у дослідженнях монотерапії ситагліптином. Вони включали гіпоглікемію. (Частота: дуже часто в комбінації з похідними сульфонілсечовини і метформіном), грип (часто на фоні прийому інсуліну (з метформіном і без нього)), нудота і блювання (часто в комбінації з метформіном), здуття живота (часто при застосуванні разом з метформіном) або піоглітазоном), запор (часто при застосуванні в поєднанні з похідними сульфонілсечовини та метформіном), периферичні набряки (часто при застосуванні в поєднанні з піоглітазоном або комбінацією піоглітазону та метформіну), сонливість та діарея (нечасто при комбінації) (нечасто при комбінації з інсуліном (з метформіном та без нього)). Дослідження з оцінки серцево-судинної безпеки ситагліптину (TECOS) У дослідження з оцінки серцево-судинної безпеки ситагліптину (TECOS) було включено 7332 пацієнти, які приймали ситагліптин 100 мг на день (або 50 мг на день, якщо вихідний показник розрахункової швидкості клубочкової фільтрації (СКФ) був ≥30 і У популяції пацієнтів, яким було призначено лікування (“intention-to-treat”), серед тих, хто початково отримував інсулінотерапію та/або препарати сульфонілсечовини, частота виникнення епізодів тяжкої гіпоглікемії склала 2,7% у пацієнтів, які приймали ситагліптин, та 2, 5% у пацієнтів, які приймали плацебо. Серед пацієнтів, які спочатку не отримували інсулін та/або препарати сульфонілсечовини, частота виникнення епізодів тяжкої гіпоглікемії склала 1,0% у пацієнтів, які приймали ситагліптин, та 0,7% у пацієнтів, які приймали плацебо. Частота виникнення підтверджених експертизою випадків панкреатиту склала 0,3% у пацієнтів, які приймали ситагліптин, та 0,2% у пацієнтів, які приймали плацебо.Взаємодія з лікарськими засобамиУ дослідженнях щодо взаємодії з іншими лікарськими засобами ситагліптин не справляв клінічно значущого ефекту на фармакокінетику таких препаратів: метформіну, росиглітазону, глібенкламіду, симвастатину, варфарину, пероральних контрацептивів. Грунтуючись на цих даних, ситагліптин не пригнічує ізоферменти CYP3А4, 2С8 або 2С9. На основі даних in vitro, ситагліптин також не інгібує ізоферменти CYP2D6, 1А2, 2С19 та 2В6 і не індукує ізофермент СYP3А4. Багаторазовий прийом метформіну в комбінації з ситагліптином не суттєво впливав на фармакокінетичні параметри ситагліптину у хворих на цукровий діабет 2 типу. За даними популяційного фармакокінетичного аналізу хворих на цукровий діабет 2 типу супутня терапія не впливала на клінічно значущий вплив на фармакокінетику ситагліптину. У дослідженні оцінювали ряд препаратів, що найчастіше використовуються хворими на цукровий діабет 2 типу, у тому числі: гіполіпідемічні препарати (статини, фібрати, езетіміб), антиагреганти (клопідогрел), антигіпертензивні препарати (інгібітори АПФ, антагоністи рецепторів ангіотензину II, бета «повільних» кальцієвих каналів, гідрохлортіазид), нестероїдні протизапальні препарати (напроксен, диклофенак, целекоксиб), антидепресанти (бупропіон, флуоксетин, сертралін), антигістамінні препарати (цетиризин), інгібітори протонної помпи (омпразол) силденафіл). Було відмічено невелике збільшення AUC (11%), а також середнього Cmax (18%) дигоксину при сумісному застосуванні із ситагліптином. Це збільшення не вважається клінічно значущим. Не рекомендується зміна дози ні дигоксину, ні ситагліптину при сумісному застосуванні. Було відмічено збільшення AUC та Cmax ситагліптину на 29% та 68%, відповідно, у пацієнтів при спільному застосуванні разової пероральної дози 100 мг ситагліптину та разової пероральної дози 600 мг циклоспорину, потужного інгібітору рглікопротеїну. Зміни, що спостерігаються, фармакокінетичних характеристик ситагліптину не вважаються клінічно значущими. Не рекомендується зміна дози препарату Кселевія при сумісному застосуванні з циклоспорином та іншими інгібіторами рглікопротеїну (наприклад, кетоконазолом). Популяційний фармакокінетичний аналіз пацієнтів та здорових добровольців (N=858) на широкий спектр супутніх препаратів (N=83, приблизно половина з яких виводиться нирками) не виявив жодних клінічно значущих ефектів цих речовин на фармакокінетику ситагліптину.Спосіб застосування та дозиРекомендована доза препарату Кселевія становить 100 мг 1 раз на добу всередину як монотерапію, або в комбінації з метформіном, або похідними сульфонілсечовини, або агоністами PPARγ (тіазолідиндіонами), або інсуліном (з або без метформіну), або в комбінації з сульфонілсечовини, або метформіном та агоністами PPARγ. Препарат Кселевія® може прийматися незалежно від їди. Режим дозування метформіну, похідних сульфонілсечовини та агоністів PPARγ повинен підбиратися виходячи з рекомендованих доз для цих лікарських засобів. При комбінуванні препарату Кселевія з похідними сульфонілсечовини або з інсуліном традиційно рекомендовану дозу похідного сульфонілсечовини або інсуліну доцільно зменшити для зниження ризику розвитку сульфон-індукованої або інсулін-індукованої гіпоглікемії (див. розділ «Особ. Якщо пацієнт пропустив прийом препарату Кселевія®, препарат повинен бути прийнятий якнайшвидше після того, як пацієнт згадає про пропущений прийом препарату. Неприпустимий прийом подвійної дози препарату Кселевія® в той самий день. Пацієнти з порушенням функції нирок Зважаючи на необхідність корекції дози пацієнтам з порушенням функції нирок, рекомендується проводити оцінку функції нирок до початку лікування ситагліптином та періодично в процесі лікування. Пацієнтам з порушенням функції нирок легкого ступеня тяжкості (розрахункова швидкість клубочкової фільтрації (СКФ) від ≥60 мл/хв/1,73 м2 до Зважаючи на необхідність корекції дози ситагліптину у пацієнтів з порушенням функції нирок середнього та тяжкого ступеня тяжкості, застосування препарату Кселевія® у даній категорії пацієнтів не показано (відсутність ризику на таблетці 100 мг та відсутність дозувань 25 мг та 50 мг не дозволяє забезпечити його режим дозування у пацієнтів з порушенням функції нирок середнього та тяжкого ступеня тяжкості). Пацієнти з порушенням функції печінки Не потрібна корекція дози препарату Кселевія® у пацієнтів з порушенням функції печінки легкого та середнього ступеня тяжкості. Препарат не досліджувався у пацієнтів із порушенням функції печінки тяжкого ступеня тяжкості. Літні пацієнти Не потрібна корекція дози препарату Кселевія® у літніх пацієнтів.ПередозуванняПід час клінічних досліджень на здорових добровольцях разова доза 800 мг ситагліптину загалом добре переносилася. Мінімальні зміни інтервалу QTc, які не вважаються клінічно значущими, відзначалися в одному з досліджень сітагліптину в дозі 800 мг на добу. Доза понад 800 мг на добу у людей не вивчалась. У І фазі клінічних досліджень багаторазового прийому будь-яких пов'язаних із лікуванням ситагліптином небажаних реакцій при прийомі препарату у добовій дозі до 400 мг протягом 28 днів не відзначали. У разі передозування необхідно розпочати стандартні підтримуючі заходи: видалення неабсорбованого препарату із шлунково-кишкового тракту, здійснення моніторування показників життєдіяльності, включаючи ЕКГ, а також призначення підтримуючої терапії, якщо потрібна. Ситагліптин слабо діалізується. У клінічних дослідженнях лише 13,5% дози видаляли з організму протягом 3-4 годинного сеансу діалізу. Пролонгований діаліз може призначатися у разі клінічної потреби. Даних щодо ефективності перитонеального діалізу ситагліптину немає.Запобіжні заходи та особливі вказівкиПанкреатит Були отримані повідомлення про розвиток гострого панкреатиту, включаючи геморагічний або некротичний з летальним та без летального результату, у пацієнтів, які приймають ситагліптин (див. розділ «Побічна дія»). Пацієнти повинні бути поінформовані про характерні симптоми гострого панкреатиту: стійкі, сильні болі у животі. Клінічні прояви панкреатиту зникали після припинення прийому сітагліптину. У разі підозри на панкреатит необхідно припинити прийом препарату Кселевія® та інших потенційно небезпечних лікарських засобів. Гіпоглікемія За даними клінічних досліджень ситагліптин частота виникнення гіпоглікемії при монотерапії та комбінованої терапії з препаратами, що не викликають гіпоглікемію (метформін, піоглітазон), була порівнянна з частотою розвитку гіпоглікемії в групі плацебо. Як і у випадку прийому інших гіпоглікемічних препаратів спільно з сульфонілсечовиною або інсуліном, частота виникнення гіпоглікемії при застосуванні ситагліптину в комбінації з інсуліном або похідними сульфонілсечовини була вищою, ніж при прийомі плацебо (див. розділ «Побічна дія»). З метою зниження ризику розвитку інсулін- або сульфон-індукованої гіпоглікемії дозу інсуліну або похідного сульфонілсечовини слід зменшити (див. розділ «Спосіб застосування та дози»). Реакції гіперчутливості Під час постреєстраційного моніторингу застосування ситагліптину було виявлено серйозні реакції гіперчутливості. Дані реакції включали анафілаксію, ангіоневротичний набряк, ексфоліативні захворювання шкіри, включаючи синдром Стівенса-Джонсона. Оскільки ці дані отримали добровільно від популяції невизначеного розміру, частоту і причинно-наслідковий зв'язок даних реакцій з терапією визначити неможливо. Дані реакції виникали протягом перших 3 місяців після початку лікування сітагліптином, деякі спостерігалися після прийому першої дози препарату. Якщо підозрюється розвиток реакції гіперчутливості, необхідно припинити прийом препарату Кселевія, оцінити інші можливі причини розвитку небажаного явища та призначити іншу медикаментозну терапію для лікування цукрового діабету (див.розділи «Протипоказання» та «Побічна дія. Постреєстраційні спостереження»). Застосування в осіб похилого віку У клінічних дослідженнях ефективність та безпека ситагліптину у літніх пацієнтів (≥65 років, 409 пацієнтів) були порівняні з цими показниками у пацієнтів молодших 65 років. Корекція дози в залежності від віку не потрібна. Літні пацієнти найчастіше схильні до розвитку порушення функції нирок. Відповідно, як і в інших вікових групах, необхідна корекція дози у пацієнтів з вираженим порушенням функції нирок (див. розділ «Спосіб застосування та дози»). Бульозний пемфігоїд У пацієнтів, які приймали ДПП-4 інгібітори, повідомлялися післяреєстраційні випадки виникнення бульозного пемфігоїду, що потребує госпіталізації. У повідомлених випадках пацієнти одужували або від місцевої або від системної імуносупресивної терапії та відміни ДПП-4 інгібітору. Пацієнти повинні бути поінформовані про необхідність повідомляти про пухирі або виразки під час лікування препаратом Кселевія®. У разі підозри на бульозний пемфігоїд необхідно припинити прийом препарату Кселевія® та звернутися до дерматолога для діагностики та призначення відповідного лікування. Умови зберігання Зберігати при температурі не вище 25 °С. Зберігати у недоступному для дітей місці. Вплив на здатність керувати транспортними засобами та працювати з механізмами Ситагліптин не надає або незначно впливає на здатність керувати транспортними засобами та механізмами. Однак при керуванні транспортними засобами та механізмами слід враховувати отримані раніше повідомлення про запаморочення та сонливість на фоні прийому ситагліптину. Крім того, пацієнти повинні бути попереджені про ризик розвитку гіпоглікемії при застосуванні ситагліптину в комбінації з похідними сульфонілсечовини або з інсуліном. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: дипіридамол – 25,00 мг; крохмаль кукурудзяний, лактози моногідрат, карбоксиметилкрохмаль натрію (тип А), желатин, кремнію діоксид колоїдний безводний, магнію стеарат; Плівкова оболонка: гіпромелоза, тальк, макрогол 6000, діоксид титану, Е 171, барвник хіноліновий жовтий, Е 104, симетикона емульсія. Пігулки, покриті плівковою оболонкою, 25 мг. По 120 таблеток, покритих плівковою оболонкою у флакони безбарвного скла з номінальною ємністю 30 мл, що закриваються поліетиленовою штепсельною пробкою-амортизатором. По 1 флакону разом з інструкцією із застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі таблетки плоскоциліндричної форми, покриті плівковою оболонкою жовтого кольору з майже плоскопаралельними поверхнями.ФармакокінетикаПри прийомі внутрішньо дипіридамол швидко всмоктується із шлунково-кишкового тракту (в основному – у шлунку та частково – у тонкому кишечнику). Після прийому внутрішньо максимальна концентрація дипіридамолу (Сmax) у плазмі досягається через 1 год. Дипіридамол майже повністю зв'язується з білками плазми крові та накопичується в серці та еритроцитах. Дипіридамол метаболізується у печінці шляхом зв'язування з глюкуроновою кислотою. Період напіввиведення становить 20-30 хвилин. Дипіридамол виводиться із жовчю у вигляді моноглюкуроніду.ФармакодинамікаДипіридамол пригнічує агрегацію тромбоцитів, покращує мікроциркуляцію, має м'який судинорозширювальний ефект. Механізм, за допомогою якого дипіридамол надає інгібуючу дію на агрегацію тромбоцитів, може бути пов'язаний з пригніченням поглинання аденозину (інгібітора реактивності тромбоцитів), інгібуванням фосфодіестераз тромбоцитів або стимуляцією вивільнення простацикліну (PGI2). Дипіридамол гальмує поглинання аденозину ендотеліальними клітинами, еритроцитами та тромбоцитами. При застосуванні дипіридамолу відзначається підвищення концентрації аденозину у плазмі крові, знижується агрегація тромбоцитів та тромбоутворення. Крім того, відзначається судинорозширювальну дію, що викликається аденозином. Фосфодіестераза руйнує переважний агрегацію циклічний аденозинмонофосфат (ц-АМФ) у тромбоцитах.Дипіридамол пригнічує фосфодіестеразу тромбоцитів, призводячи до накопичення в них ц-АМФ.Показання до застосуваннявторинна профілактика ішемічного інсульту та тимчасових порушень мозкового кровообігу за ішемічним типом (у вигляді монотерапії або у поєднанні з ацетилсаліциловою кислотою). профілактика тромбоемболії після операції із заміни серцевого клапана (на додаток до пероральних антикоагулянтів).Протипоказання до застосування- підвищена чутливість до компонентів препарату; спадкова непереносимість галактози, дефіцит лактази, глюкозо-галактозна мальабсорбція; гострий інфаркт міокарда; нестабільна стенокардія; поширений стенозуючий атеросклероз коронарних артерій; субаортальний стеноз; декомпенсована серцева недостатність; виражена артеріальна гіпотензія; колапс; тяжка артеріальна гіпертензія; тяжкі порушення серцевого ритму; геморагічні діатези; захворювання зі схильністю до кровотеч (виразкова хвороба шлунка та дванадцятипалої кишки та ін.); дитячий вік (немає даних).Вагітність та лактаціяЗастосування препарату Курантил N 25 під час вагітності та в період грудного вигодовування можливе лише після ретельної оцінки лікарем співвідношення передбачуваної користі та можливого ризику.Побічна діяПри застосуванні препарату в терапевтичних дозах побічні ефекти зазвичай не виражені і мають тимчасовий характер. Можливі побічні ефекти при застосуванні препарату Курантил N 25 наведені нижче за низхідною частотою виникнення: часто (≥1/100, < 1/10), нечасто (≥ 1/1000, < 1/100), рідко (≥1/10000, <1/1000), дуже рідко (<1/10000), частота невідома (неможливо оцінити частоту, виходячи з наявних даних). Порушення з боку крові та лімфатичної системи Частота невідома: тромбоцитопенія. Порушення з боку серця Нечасто: тахікардія; зниження артеріального тиску (особливо при одночасному застосуванні з іншими вазодилататорами); Частота невідома: посилення проявів ішемічну хворобу серця, стенокардію, інфаркт міокарда. Порушення з боку судин Нечасто: відчуття жару (особливо у пацієнтів, які приймають інші судинно-розширювальні засоби), головний біль, у тому числі головний біль судинного походження (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантіл N 25); Частота невідома: підвищення схильності до кровотечі під час або після хірургічних втручань. Порушення з боку шлунково-кишкового тракту Нечасто: блювання, діарея, нудота (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантіл N 25) Порушення з боку печінки та жовчовивідних шляхів Частота невідома: дипіридамол може входити до складу каменів жовчного міхура. Порушення з боку імунної системи: Рідко: алергічні реакції, такі як минущий шкірний висип, кропив'янка; Частота невідома: бронхоспазму. Порушення з боку нервової системи: Нечасто: запаморочення (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантіл N 25). Порушення з боку скелетно-м'язової системи та сполучної тканини Нечасто: біль у м'язах (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантил N 25). Для спостереження за співвідношенням користі та ризику при застосуванні лікарського препарату необхідно повідомляти про побічні ефекти. Якщо спостерігалися побічні ефекти, описані вище, або вони спостерігаються більш вираженою мірою, або якщо ви відзначили будь-які інші побічні ефекти, то, будь ласка, негайно повідомте про це вашого лікаря. Працівники охорони здоров'я повинні повідомляти про випадки побічних ефектів через національну систему фармаконагляду.Взаємодія з лікарськими засобамиКсантинові похідні (кава, чай, препарати кофеїну) можуть послаблювати судинорозширювальну дію дипіридамолу. Необхідно враховувати, що при одночасному застосуванні антитромботична дія дипіридамолу, антикоагулянтів та інших антиагрегантних препаратів, у тому числі ацетилсаліцилової кислоти та клопідогрелю може потенціюватися. Якщо дипіридамол застосовується в комбінації з ацетилсаліциловою кислотою, клопідогрелем або антикоагулянтами, необхідно враховувати інформацію про ризик та можливий розвиток несумісності цих лікарських засобів. Дипіридамол може посилювати дію гіпотензивних препаратів. Дипіридамол може послаблювати властивості інгібіторів холінестерази. Застосування антацидів може знижувати ефективність дипіридамолу. Дипіридамол підвищує рівень аденозину в плазмі та посилює його вплив на серцево-судинну систему. Якщо застосування аденозину одночасно з дипіридамолом необхідне, слід розглянути можливість корекції дози аденозину. Дипіридамол також може пригнічувати всмоктування флударабіну та знижувати його ефективність. Дипіридамол може спричинити незначне підвищення всмоктування дигоксину.Спосіб застосування та дозиТаблетки приймають внутрішньо, натще, запиваючи невеликою кількістю води, не розламуючи і не розкушуючи. Доза препарату підбирається залежно від показань, тяжкості захворювання та реакції пацієнта на лікування. Тривалий курс лікування визначається лікарем. Для вторинної профілактики ішемічного інсульту та тимчасових порушень мозкового кровообігу за ішемічним типом (у вигляді монотерапії або у поєднанні з ацетилсаліциловою кислотою) доза препарату Курантіл N 25 визначається лікарем залежно від клінічної картини. Оптимальна добова доза становить 300-600 мг на добу, поділена на нексолько прийомів (по 4 таблетки препарату Курантіл N 25 3-6 разів на добу). Для профілактики тромбоемболії після операції із заміни серцевого клапана (на додаток до пероральних антикоагулянтів) доза препарату Курантіл N 25 визначається лікарем залежно від клінічної картини. Оптимальна добова доза становить 300-600 мг на добу, розділена на кілька прийомів (по 4 таблетки препарату Курантіл N 25 3-6 разів на добу). Препарат Курантіл N 25 підходить для проведення тривалого курсу лікування.ПередозуванняСимптоми: генералізоване розширення судин, що супроводжується зниженням артеріального тиску, скарги, характерні для нападу стенокардії, тахікардія, відчуття жару, відчуття "припливів", слабкість, занепокоєння та запаморочення. Лікування: симптоматична терапія, що застосовується при пероральному отруєнні: викликання блювання, промивання шлунка, заходи зменшення всмоктування. Небажану вазодилатуючу дію препарату можна усунути повільним (50-100 мг/хв) внутрішньовенним введенням амінофіліну. Якщо скарги, характерні для стенокардії, зберігаються, можливе застосування нітрогліцерину сублінгвально.Запобіжні заходи та особливі вказівкиВплив на здатність до керування транспортними засобами та механізмами При застосуванні препарату Курантил N 25 зниження артеріального тиску може призводити до зміни психомоторної реакції та порушення здатності до керування транспортними засобами та обслуговування механізмів. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: дипіридамол – 75,00 мг; крохмаль кукурудзяний, лактози моногідрат, карбоксиметилкрохмаль натрію (тип А), желатин, кремнію діоксид колоїдний безводний, магнію стеарат; Плівкова оболонка: гіпромелоза, тальк, макрогол 6000, діоксид титану, Е 171, барвник хіноліновий жовтий, Е 104, симетикона емульсія. Пігулки, покриті плівковою оболонкою, 75 мг. По 20 таблеток у контурній комірковій упаковці (блістер) [непрозора ПВХ-плівка/фольга алюмінієва]. По 2 блістери разом з інструкцією із застосування препарату у картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі таблетки плоскоциліндричної форми, покриті плівковою оболонкою жовтого кольору з майже плоскопаралельними поверхнями. Вид на поперечному резрезі: нерівна, однорідна поверхня жовтогоФармакокінетикаПри прийомі дипіридамолу внутрішньо біодоступність варіює залежно від індивідуальних особливостей організму, на всмоктування впливає стан шлунково-кишкового тракту. При дворазовому прийомі дипіридамолу внутрішньо у разовій дозі 75 мг середня концентрація у плазмі становить 2,66 мкг/л. До 99% дипіридамолу зв'язується з білками плазми та глюкуроновою кислотою в печінці. Дипіридамол виводиться переважно із жовчю. Близько 20% моноглюкуроніду схильне до ентерогепатичної циркуляції.ФармакодинамікаДипіридамол пригнічує агрегацію тромбоцитів, покращує мікроциркуляцію, має м'який судинорозширювальний ефект. Механізм, за допомогою якого дипіридамол надає інгібуючу дію на агрегацію тромбоцитів, може бути пов'язаний з придушенням захоплення аденозину (інгібітора реактивності тромбоцитів), інгібуванням фосфодіестераз тромбоцитів або стимуляцією вивільнення простацикліну (PGI2). Дипіридамол гальмує поглинання аденозину ендотеліальними клітинами, еритроцитами та тромбоцитами. При застосуванні дипіридамолу відзначається підвищення концентрації аденозину у плазмі крові, знижується агрегація тромбоцитів та тромбоутворення. Крім того, відзначається судинорозширювальну дію, що викликається аденозином. Фосфодіестераза руйнує переважний агрегацію циклічний аденозинмонофосфат (ц-АМФ) у тромбоцитах.Дипіридамол пригнічує фосфодіестеразу тромбоцитів, призводячи до накопичення в них ц-АМФ.Показання до застосуваннявторинна профілактика ішемічного інсульту та тимчасових порушень мозкового кровообігу за ішемічним типом (у вигляді монотерапії або у поєднанні з ацетилсаліциловою кислотою). профілактика тромбоемболії після операції із заміни серцевого клапана (на додаток до пероральних антикоагулянтів).Протипоказання до застосування- підвищена чутливість до компонентів препарату; вроджена непереносимість галактози, дефіцит лактази, глюкозо-галактозна мальабсорбція; гострий інфаркт міокарда; нестабільна стенокардія; поширений стенозуючий атероскліроз коронарних артерій; субаортальний стеноз; декомпенсована серцева недостатність; виражена артеріальна гіпотензія; колапс; тяжка артеріальна гіпертензія; тяжкі порушення серцевого ритму; геморагічні діатези; захворювання зі схильністю до кровотеч (виразкова хвороба шлунка та дванадцятипалої кишки та ін.); дитячий вік (немає даних).Побічна діяПри застосуванні препарату в терапевтичних дозах побічні ефекти зазвичай не виражені і мають тимчасовий характер. Можливі побічні ефекти при застосуванні препарату Курантил N 75 наведені нижче за низхідною частотою виникнення: часто (≥1/100, < 1/10), нечасто (≥ 1/1000, < 1/100), рідко (≥1/10000, <1/1000), дуже рідко (<1/10000), частота невідома (неможливо оцінити частоту, виходячи з наявних даних). Порушення з боку крові та лімфатичної системи Частота невідома: тромбоцитопенія. Порушення з боку серця Нечасто: тахікардія; зниження артеріального тиску (особливо при одночасному застосуванні з іншими вазодилататорами); Частота невідома: посилення проявів ішемічну хворобу серця, стенокардію, інфаркт міокарда. Порушення з боку судин Нечасто: відчуття жару (особливо у пацієнтів, які приймають інші судинно-розширювальні засоби), головний біль, у тому числі головний біль судинного походження (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантіл N 75); Частота невідома: підвищення схильності до кровотечі під час або після хірургічних втручань. Порушення з боку шлунково-кишкового тракту Нечасто: блювання, діарея, нудота (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантіл N 75). Порушення з боку печінки та жовчовивідних шляхів Частота невідома: дипіридамол може входити до складу каменів жовчного міхура. Порушення з боку імунної системи Рідко: алергічні реакції, такі як минущий шкірний висип, кропив'янка; Частота невідома: бронхоспазму. Порушення з боку нервової системи Нечасто: запаморочення (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантіл N 75). Порушення з боку скелетно-м'язової системи та сполучної тканини Нечасто: біль у м'язах (симптоми зазвичай зникають при більш тривалому застосуванні препарату Курантил N 75). Для спостереження за співвідношенням користі та ризику при застосуванні лікарського препарату необхідно повідомляти про побічні ефекти. Якщо спостерігалися побічні ефекти, описані вище, або вони спостерігаються більш вираженою мірою, або якщо ви відзначили будь-які інші побічні ефекти, то, будь ласка, негайно повідомте про це вашого лікаря. Працівники охорони здоров'я повинні повідомляти про випадки побічних ефектів через національну систему фармаконагляду.Взаємодія з лікарськими засобамиКсантинові похідні (кава, чай, препарати кофеїну) можуть послаблювати судинорозширювальну дію дипіридамолу. Необхідно враховувати, що при одночасному застосуванні антитромботична дія дипіридамолу, антикоагулянтів та інших антиагрегантних препаратів, у тому числі ацетилсаліцилової кислоти та клопідогрелю може потенціюватися. Якщо препарат Курантіл N 75 застосовується в комбінації з ацетилсаліциловою кислотою, клопідогрелем або антикоагулянтами, необхідно враховувати інформацію про ризик та можливий розвиток несумісності даних лікарських засобів. Дипіридамол може посилювати дію гіпотензивних препаратів. Дипіридамол може послаблювати властивості інгібіторів холінестерази. Застосування антацидів може знижувати ефективність дипіридамолу. Дипіридамол підвищує рівень аденозину в плазмі та посилює його вплив на серцево-судинну систему. Якщо застосування аденозину одночасно з дипіридамолом необхідне, слід розглянути можливість корекції дози аденозину. Дипіридамол також може пригнічувати всмоктування флударабіну та знижувати його ефективність. Дипіридамол може спричинити незначне підвищення всмоктування дигоксину.Спосіб застосування та дозиТаблетки приймають внутрішньо, натще, запиваючи невеликою кількістю води, не розламуючи і не розкушуючи. Доза препарату підбирається залежно від показань, тяжкості захворювання та реакції пацієнта на лікування. Тривалий курс лікування визначається лікарем. Для вторинної профілактики ішемічного інсульту та тимчасових порушень мозкового кровообігу за ішемічним типом (у вигляді монотерапії або у поєднанні з ацетилсаліциловою кислотою) доза препарату Курантіл N 75 визначається лікарем залежно від клінічної картини. Оптимальна добова доза становить 300-600 мг на добу, розділена на кілька прийомів (1 таблетка препарату Курантіл N 75 4-8 разів на добу). Для профілактики тромбоемболії після операції із заміни серцевого клапана (на додаток до пероральних антикоагулянтів) доза препарату Курантіл N 75 визначається лікарем залежно від клінічної картини. Оптимальна добова доза становить 300-600 мг на добу, розділена на кілька прийомів (1 таблетка препарату Курантіл N 75 4-8 разів на добу). Препарат Курантіл N 75 підходить для проведення тривалого курсу лікування.ПередозуванняСимптоми: генералізоване розширення судин, що супроводжується зниженням артеріального тиску, скарги, характерні для нападу стенокардії, тахікардія, відчуття жару, відчуття "припливів", слабкість, занепокоєння та запаморочення. Лікування: симптоматична терапія, що застосовується при пероральному отруєнні; викликання блювання, промивання шлунка, заходи щодо зниження всмоктування. Небажану вазодилатуючу дію препарату можна усунути повільним (50-100 мг/хв) внутрішньовенним введенням амінофіліну. Якщо скарги, характерні для стенокардії, зберігаються, можливе застосування нітрогліцерину сублінгвально.Запобіжні заходи та особливі вказівкиВплив на здатність до керування транспортними засобами та механізмами При застосуванні препарату Курантил N 75 зниження артеріального тиску може призводити до зміни психомоторної реакції та порушення здатності до керування транспортними засобами та обслуговування механізмів. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаУ перерахунку на 100 мл, виріб містить воду з Атлантичного океану, 0,015 мл евкаліптової олії та очищену воду для доведення обсягу до 100 мл. Концентрація солі у КВІКС® Евкаліпт відповідає близько 26 г NaCl на літр розчину або 2,6% (гіпертонічна). Не містить хімічних добавок та консервантів. КВІКС® Евкаліпт випускається у флаконах із поліетилену високої щільності об'ємом 30 мл. Кожен флакон забезпечений насосом, що розпилює, і захисним ковпачком, який захищає вміст флакона при зберіганні і транспортуванні. Конструкція упаковки (включаючи вбудовану систему антибактеріального захисту) гарантує відсутність забруднення вмісту протягом усього періоду використання.ХарактеристикаМедичний виріб КВІКС® Евкаліпт: Знімає набряк та закладеність носа та носових пазух, сприяючи фізичному видаленню надлишку рідини зі слизової оболонки носа, таким чином зменшуючи набряк. Розм'якшує слиз, що накопичився, і полегшує процес сморкання. Дає відчуття чистого і «вільного» носа і носових пазух, полегшуючи дихання, завдяки фізично освіжаючому ефекту евкаліптової олії, що відчувається.РекомендуєтьсяПолегшення набряку носа та носових пазух при застудах та грипі Активне очищення носових ходів Сильний фізично освіжаючий ефект, що відчувається КВІКС® Евкаліпт призначений для дітей, починаючи з шести років та дорослих.Протипоказання до застосуванняКВІКС® Евкаліпт не слід призначати дітям віком до 6 років та пацієнтам з порушеннями стану слизової оболонки носа після проведених операцій. Пацієнтам з підвищеною чутливістю до морської води або евкаліптовій олії застосування не рекомендується. Використовувати з обережністю. Проконсультуйтеся з лікарем перед використанням КВІКС® Евкаліпт у період вагітності та годування груддю.Побічна діяЕвкаліптова олія може викликати алергічні реакції (у тому числі задишку) у сприйнятливих пацієнтів. На початку застосування може виникнути невелике печіння.Взаємодія з лікарськими засобамиНа даний момент взаємодії з іншими препаратами не було виявлено.Спосіб застосування та дозиДіти з 6 до 12 років: 1-2 зрошення кожного носового ходу 2-3 десь у день. Підлітки з 12 років та дорослі: 1-3 зрошення кожного носового ходу 2-3 рази на день. Перед використанням збовтувати. Зняти ковпачок. Підготувати спрей до застосування кілька разів натиснувши на манжету наконечника до досягнення дрібного аерозольного розпилення. Після цього спрей готовий до використання: Вставте наконечник у носовий хід та натисніть на манжету з обох боків наконечника. Після кожного використання очистити наконечник та закрити наконечник ковпачком. Наконечник забезпечує дозований потік та рівномірний розподіл спрею. Щодо тривалості застосування, зверніться до лікаря або працівника аптеки. Не викликає звикання.Запобіжні заходи та особливі вказівкиПеред застосуванням рекомендується проконсультуватися з фахівцем. Умови зберігання: Зберігати при кімнатній температурі, у недоступному для дітей місці. Не використовувати медичний виріб після закінчення терміну придатності, вказаного на упаковці. Після першого розтину упаковки слід використовувати протягом 6 місяців.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекБез рецептаВідео на цю тему
Склад, форма випуску та упаковкаУ 100 мл спрею «Квікс®» міститься 84,6 мл води Атлантичного океану та 15,4 мл очищеної води. Флакон спрею «Квікс» містить 30 мл розчину. Флакон забезпечений системою антибактеріального захисту, яка запобігає забрудненню вмісту протягом усього періоду використання, але не більше 6 місяців. Кожен флакон містить близько 220 доз.Характеристика«Квікс®» є назальним спрей, що містить воду Атлантичного океану в оптимальній концентрації (зміст солі 2,6%). Ця вода має унікальну комбінацію цілющих мінералів і мікроелементів. Мікроелементи океанічної води, такі як мідь, марганець, золото та срібло, цінуються за свої протимікробні, протизапальні та антиалергічні властивості. «Квікс®» надає природну допомогу закладеним носовим ходам та приносовим пазухам, а також зволожує слизову оболонку носа, що особливо важливо для підтримки здорового стану дихальної системи. Ніс можна назвати воротами та захистом дихальних шляхів. Здоровий ніс очищає повітря, що вдихається від пилу, зволожує і нагріває його до температури тіла, готуючи до проникнення в легені. Застуда, грип та алергії, що супроводжуються нежиттю, ускладнюють виконання цих функцій. «Квікс®» знімає закладеність носа та допомагає відновити його нормальну роботу, а також покращує носове дихання.ІнструкціяЗніміть ковпачок. Підготуйте спрей до застосування кілька разів натиснувши на манжету наконечника. Вставте наконечник у носовий хід та натисніть на манжету. Протріть наконечник серветкою та одягніть ковпачок.РекомендуєтьсяДля зняття закладеності у випадках запалення слизової оболонки носа при таких захворюваннях як застуда, грип та алергія.Протипоказання до застосуванняПідвищена чутливість (алергічні реакції) до морської води.Вагітність та лактаціяБезпечний для застосування у вагітних та годуючих жінок.Спосіб застосування та дозиДітям від 3 місяців: 1-2 зрошення носових ходів 2-3 рази на день. Дорослим: 1-3 зрошення носових ходів 2-3 десь у день. Тривалість застосування обмежена.Умови відпустки з аптекБез рецептаВідео на цю тему
Склад, форма випуску та упаковкаТаблетки – 1 таб. : Діюча речовина: левотироксин натрію – 0,1 мг. Допоміжні речовини: кальцію гідрофосфату дигідрат, целюлоза мікрокристалічна, карбоксиметилкрохмаль натрію (тип А), декстрин, гліцериди довголанцюгові парціальні. Пігулки, 100 мкг. По 25 таблеток у контурній комірковій упаковці (блістер) [фольга алюмінієва/фольга алюмінієва]. По 1, 2 або 4 блістери з інструкцією із застосування препарату в картонній пачці.Інформація від виробникаТермін придатності 2 роки. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі, злегка опуклі пігулки від білого до білого зі злегка жовтуватим відтінком кольору, з ризиком поділу на одному боці і тисненням «100» на інший.ФармакокінетикаАбсорбція При внутрішньому прийомі левотироксин натрію всмоктується переважно у верхньому відділі тонкого кишечника. Всмоктується до 80% прийнятої дози левотироксину натрію. Їда знижує всмоктування левотироксину натрію. Розподіл Розрахунковий обсяг розподілу складає 10-12 л. Після всмоктування більше 99% левотироксину натрію зв'язується з білками плазми крові (тироксин-зв'язуючим глобуліном, тироксин-зв'язуючим преальбуміном та альбуміном). Метаболізм Незначна кількість левотироксину натрію піддається дезамінуванню та декарбоксилюванню, а також кон'югуванню із сірчаною та глюкуроновою кислотами (у печінці). Виведення Метаболічний кліренс левотироксину натрію становить приблизно 1,2 л плазми на добу. Метаболіти виводяться нирками та через кишечник. Період напіввиведення левотироксину натрію становить 7 днів. При тиреотоксикозі період напіввиведення скорочується до 3-4 днів, а при гіпотиреозі подовжується до 9-10 днів. Ниркова недостатність У пацієнтів з нирковою недостатністю левотироксин натрію не виводиться з організму за допомогою гемодіалізу або гемоперфузії через міцний зв'язок з білками.ФармакодинамікаДіюча речовина препарату L-Тироксин 100 Берлін-Хемі левотироксин натрію є синтетичним лівообертальним ізомером тироксину, який за своєю дією ідентичний природному тиреоїдному гормону, що синтезується щитовидною залозою людини. Для організму людини не існує відмінностей між ендогенним та екзогенним левотироксинами. Після часткового перетворення на трийодтиронін (Т3) у печінці та нирках та переходу в клітини організму, левотироксин натрію впливає на розвиток та ріст тканин, обмін речовин. У малих дозах має анаболічну дію на білковий та жировий обміни. У середніх добових дозах стимулює зростання та розвиток, підвищує потребу тканин у кисні, стимулює метаболізм білків, жирів та вуглеводів, підвищує функціональну активність серцево-судинної системи та центральної нервової системи. У великих дозах левотироксин натрію пригнічує вироблення тиротропін-рилізинг гормону гіпоталамуса та тиреотропного гормону (ТТГ) гіпофізу. Терапевтичний ефект спостерігається через 7-12 днів після початку застосування протягом такого ж часу зберігається дія левотироксину натрію після його відміни. Клінічний ефект при гіпотиреозі проявляється через 3-5 діб. Прояви дифузного еутиреоїдного зоба зменшуються або зникають протягом 3-6 місяців застосування препарату.Показання до застосуваннягіпотиреоз; еутиреоїдний зоб; як замісна терапія та для профілактики рецидиву зоба після оперативних втручань на щитовидній залозі; як супресивна та замісна терапія при злоякісних новоутвореннях щитовидної залози, в основному після оперативного лікування; дифузний токсичний зоб: після досягнення еутиреоїдного стану антитиреоїдними засобами (у вигляді комбінованої або монотерапії); як діагностичний засіб при проведенні тесту тиреоїдної супресії.Протипоказання до застосуванняпідвищена індивідуальна чутливість до будь-якого компонента препарату; нелікований тиреотоксикоз; нелікована недостатність надниркових залоз; нелікована гіпофізарна недостатність; застосування у період вагітності у комбінації з антитиреоїдними засобами. Не слід розпочинати лікування препаратом за наявності гострого інфаркту міокарда, гострого міокардиту, гострого панкардиту. З обережністю Левотироксин натрію слід призначати з обережністю при захворюваннях серцево-судинної системи: ішемічну хворобу серця (ІХС) (атеросклероз, стенокардію, інфаркт міокарда в анамнезі), артеріальну гіпертензію, порушення ритму серця; при гіпофізарній та/або наднирковій недостатності, при цукровому діабеті, важкому тривалому гіпотиреозі, тиреоїдній автономії, синдромі мальабсорбції (може знадобитися корекція дози); у пацієнтів із схильністю до психотичних реакцій.Вагітність та лактаціяВагітність У період вагітності терапія левотироксином натрію, призначена з приводу гіпотиреозу, має продовжуватись. У період вагітності може знадобитися збільшення дози левотироксину натрію через підвищення вмісту тироксин-зв'язуючого глобуліну. Немає даних про виникнення тератогенних та фетотоксичних ефектів прийому левотироксину натрію в рекомендованих терапевтичних дозах. Прийом левотироксину натрію в період вагітності у надмірно високих дозах може негативно впливати на плід та постнатальний розвиток. Застосування при вагітності левотироксину натрію у комбінації з антитиреоїдними засобами протипоказане, оскільки прийом левотироксину натрію може вимагати збільшення доз антитиреоїдних засобів. Оскільки антитиреоїдні засоби, на відміну від левотироксину натрію, можуть проникати через плаценту, то у плода може розвинутись гіпотиреоз. Проведення тесту тиреоїдної супресії під час вагітності протипоказане. Період грудного вигодовування У період грудного вигодовування левотироксин натрію слід приймати строго у рекомендованих дозах під наглядом лікаря. При прийомі в рекомендованих терапевтичних дозах концентрація тиреоїдного гормону, що секретується з грудним молоком при лактації, недостатня для того, щоб викликати гіпертиреоз та придушити секрецію ТТГ у дитини. Проведення тесту тиреоїдної супресії під час грудного вигодовування протипоказане.Побічна діяПри правильному застосуванні левотироксину натрію під контролем лікаря не спостерігаються побічні ефекти. У разі передозування, або при перевищенні індивідуального порогу переносимості левотироксину натрію або, якщо дозу препарату з початку терапії збільшують занадто швидко, у пацієнта можуть з'явитися симптоми, характерні для гіпертиреозу (див. розділ «Передозування»). При підвищеній чутливості до компонентів препарату можливе виникнення алергічних реакцій з боку шкірних покривів (наприклад, шкірний висип, кропив'янка) та органів дихання; ангіоневротичного набряку; було зареєстровано поодинокі випадки розвитку анафілактичного шоку. У разі виникнення зазначених симптомів застосування препарату слід негайно припинити.Взаємодія з лікарськими засобамиЗастосування трициклічних антидепресантів із левотироксином натрію може призвести до посилення дії антидепресантів. Левотироксин натрію знижує дію серцевих глікозидів. При одночасному застосуванні колестірамін та колестипол (іонообмінні смоли) зменшують плазмову концентрацію левотироксину натрію за рахунок гальмування його всмоктування в кишечнику. У зв'язку з цим левотироксин натрію слід приймати за 4-5 годин до прийому вказаних препаратів. Колесевелам пов'язує левотироксин натрію і, таким чином, зменшує абсорбцію левотироксину натрію із шлунково-кишкового тракту. Хоча не було встановлено жодних взаємодій при застосуванні левотироксину натрію як мінімум за 4 години до прийому колесевеламу, левотироксин натрію слід приймати як мінімум за 4 години до прийому колесевеламу. При одночасному застосуванні з анаболічними стероїдами, аспарагіназою, тамоксифеном можлива фармакокінетична взаємодія на рівні зв'язування з білками плазми. Інгібітори протеази (наприклад, ритонавір, індинавір, лопінавір) можуть впливати на ефективність левотироксину натрію. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Тиреотропний гормон (ТТГ) слід контролювати у пацієнтів, які приймають левотироксин натрію, принаймні протягом першого місяця після початку та/або припинення лікування ритонавіром. За необхідності слід скоригувати дозу левотироксину натрію. Фенітоїн може впливати на ефективність левотироксину натрію внаслідок витіснення левотироксину натрію із зв'язку з білками плазми, що може призвести до підвищення концентрації вільного Т4 та Т3. З іншого боку, фенітоїн підвищує інтенсивність метаболізму левотироксину натрію в печінці. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Левотироксин натрію може сприяти зниженню ефективності гіпоглікемічних препаратів. Тому необхідний частий моніторинг концентрації глюкози в крові з початку замісної терапії гормоном щитовидної залози. При необхідності дозу гіпоглікемічного препарату слід скоригувати. Левотироксин натрію може посилювати ефект антикоагулянтів (похідних кумарину) шляхом витіснення їх із зв'язку з білками плазми, що може підвищити ризик розвитку кровотечі, наприклад, крововиливу в головний мозок або шлунково-кишкової кровотечі, особливо у пацієнтів похилого віку. Тому необхідний регулярний моніторинг параметрів коагуляції як на початку, так і в ході комбінованої терапії зазначеними препаратами. При необхідності дозу антикоагулянту слід скоригувати. Саліцилати, дикумарол, фуросемід у високих дозах (250 мг), клофібрат та інші препарати можуть витісняти левотироксин натрію у зв'язку з білками плазми, що призводить до підвищення концентрації вільного Т4. Севеламер та карбонат лантану можуть зменшувати всмоктування левотироксину натрію. Інгібітори тирозинкінази (наприклад, іматиніб, сунітініб) можуть знижувати ефективність левотироксину натрію. Тому на початку або наприкінці курсу одночасної терапії вказаними препаратами рекомендується моніторинг зміни функції щитовидної залози у пацієнтів. При необхідності дозу левотироксину натрію коригують. Алюмініймісні лікарські препарати (антациди, сукральфат) в літературі описані як потенційно знижують ефективність левотироксину натрію. Тому прийом левотироксину натрію рекомендується здійснювати щонайменше за 2 години до застосування цих лікарських препаратів. Ця рекомендація також відноситься до застосування лікарських препаратів, що містять солі заліза та кальцію. Соматропін при одночасному застосуванні з левотироксином натрію може прискорити закриття епіфізарних зон росту. Пропілтіоурацил, глюкокортикостероїди, бета-симпатолітики, йодовмісні контрастні препарати та аміодарон пригнічують перетворення Т4 на Т3. З огляду на високий вміст йоду застосування аміодарону може супроводжуватися розвитком як гіпертиреозу, так і гіпотиреозу. Особливу увагу слід приділяти вузловому зобу з можливим розвитком функціональної нерозпізнаної автономії. Сертралін, хлорохін/прогуаніл знижують ефективність левотироксину натрію та підвищують концентрацію ТТГ у плазмі крові. Лікарські препарати, що сприяють індукції печінкових ферментів (наприклад, барбітурати, карбамазепін) можуть сприяти печінковому кліренсу левотироксину натрію. У жінок, які застосовують контрацептиви естрогену, або у жінок в постменопаузі, які отримують замісну гормональну терапію, може зростати потреба в левотироксині натрію. Вживання соєвмісних продуктів може сприяти зниженню всмоктування в кишечнику левотироксину натрію. Тому може бути потрібна корекція дози, особливо на початку або після припинення вживання продуктів, що містять сою. При одночасному застосуванні орлістату та левотироксину натрію може розвинутись гіпотиреоз та/або відбутися зниження контролю гіпотиреозу. Причиною цього може бути зниження всмоктування солей йоду та/або лівотироксину натрію. Пацієнти, які приймають левотироксин натрію, повинні проконсультуватися з лікарем до початку застосування орлістату, оскільки, можливо, потрібно приймати орлістат і левотироксин натрію в різний час доби, та скоригувати дозу левотироксину натрію. Надалі рекомендується проводити моніторинг функції щитовидної залози.Спосіб застосування та дозиДобова доза визначається індивідуально залежно від показань, клінічного стану пацієнта та даних лабораторного обстеження. Добову дозу левотироксину натрію приймають внутрішньо вранці натще, принаймні за 30 хвилин до їди, запиваючи таблетку невеликою кількістю рідини (півсклянки води) і не розжовуючи. Таблетку можна ділити на рівні частини. При проведенні замісної терапії гіпотиреозу у пацієнтів молодше 55 років за відсутності серцево-судинних захворювань левотироксин натрію застосовують у добовій дозі 1. 6-1. 8 мкг на 1 кг маси тіла; у пацієнтів старше 55 років або із серцево-судинними захворюваннями – 0.9 мкг на 1 кг маси тіла. Початковий етап замісної терапії при гіпотиреозі Пацієнти без серцево-судинних захворювань молодше 55 років Початкова доза: жінки – 75-100 мкг/добу; чоловіки – 100-150 мкг/добу. Пацієнти із серцево-судинними захворюваннями старше 55 років Початкова доза – 25 мкг/добу Збільшувати на 25 мкг кожні 2 місяці до нормалізації показника ТТГ у крові. При появі або погіршенні симптомів серцево-судинної системи провести корекцію терапії серцево-судинних захворювань. Рекомендовані дози левотироксину натрію для лікування вродженого гіпотиреозу Вік 0-6 місяців: Добова доза – 25-50 мкг. Доза для маси тіла 10-15 мкг/кг. Вік 6-12 місяців: Добова доза – 50-75 мкг. Доза для маси тіла - 6-8 мкг/кг Вік 1-5 років: Добова доза – 75-100 мкг. Доза для маси тіла 5-6 мкг/кг. Вік 6-12 років: Добова доза – 100-150 мкг. Доза для маси тіла 4-5 мкг/кг. Вік >12 років: Добова доза – 100-200 мкг. Доза для маси тіла 2-3 мкг/кг. Лікування еутиреоїдного зоба Рекомендовані дози левотироксину натрію – 75-200мкг/добу. Профілактика рецидиву після хірургічного лікування еутиреоїдного зоба Рекомендовані дозилевотироксину натрію – 75-200 мкг/добу. У комплексній терапії тиреотоксикозу Рекомендовані дози левотироксину натрію – 50-100 мкг/добу. Супресивна терапія раку щитовидної залози Рекомендовані дози левотироксину натрію – 150-300 мкг/добу. Тест тиреоїдної супресії Рекомендовані дози левотироксину натрію: За 4 тижні до тесту – 75 мкг/добу. За 3 тижні до тесту – 75 мкг/добу. За 2 тижні до тесту – 150-200 мкг/добу. За 1 тиждень до тесту – 150-200 мкг/добу. Грудним дітям та дітям до 3 років добову дозу левотироксину натрію дають в один прийом за 30 хвилин до першого годування. Таблетку розчиняють у воді (10-15 мл) до тонкої суспензії, яку готують безпосередньо перед прийомом препарату і дають запивати додатково невеликою кількістю рідини (5-10 мл). У пацієнтів з тяжким тривалим гіпотиреозом лікування слід починати з особливою обережністю, з малих доз – з 12,5 мкг/добу, дозу збільшують до підтримуючої через більш тривалі інтервали часу - на 12,5 мкг/добу кожні 2 тижні і частіше визначають концентрацію ТТГ у крові. При гіпотиреозі левотироксин натрію приймають, як правило, протягом усього життя. При тиреотоксикозі левотироксин натрію застосовують у комплексній терапії з антитиреоїдними препаратами після досягнення еутиреоїдного стану. В усіх випадках тривалість лікування препаратом визначає лікар. Для точного дозування необхідно використовувати найбільш відповідне дозування левотироксину натрію.ПередозуванняСимптоми При передозуванні препарату спостерігається значне збільшення швидкості обміну речовин. Клінічні ознаки гіпертиреозу можуть виникати у разі передозування, якщо перевищено індивідуальний поріг переносимості левотироксину натрію, або якщо доза препарату з початку терапії збільшується дуже швидко. Симптоми, характерні для гіпертиреозу: порушення ритму серця, тахікардія, відчуття серцебиття, стенокардія, головний біль, м'язова слабкість та м'язові посмикування, гіперемія (особливо особи), лихоманка, блювота, порушення менструального циклу, доброякісна внутрішньочерепна гіпертензія, гіпергідроз, зниження маси тіла, діарея. Передозування левотироксину натрію може призвести до появи симптомів гострого психозу, особливо у пацієнтів із схильністю до психотичних розладів. Були зареєстровані випадки раптової зупинки серцевої діяльності у пацієнтів, які приймали надмірно високі дози левотироксину натрію протягом багатьох років. У схильних пацієнтів було відзначено окремі випадки виникнення судом при перевищенні індивідуального порога переносимості. Лікування Залежно від виразності симптомів лікарем може бути рекомендовано зменшення добової дози левотироксину натрію, перерва у лікуванні на кілька днів, призначення бета-адреноблокаторів. У разі гострого передозування абсорбція препарату у шлунково-кишковому тракті може бути знижена шляхом застосування активованого вугілля. При прийомі гранично високих доз може бути призначений плазмаферез. Після зникнення побічних ефектів лікування слід розпочинати з обережністю з нижчою дозою. Передозування левотироксину натрію потребує тривалого періоду спостереження. Через поступове перетворення левотироксину на ліотиронін симптоми можуть виникати із затримкою до 6 днів.Запобіжні заходи та особливі вказівкиДо початку замісної терапії гормонами щитовидної залози або до виконання тесту тиреоїдної супресії необхідно виключити або провести лікування наступних захворювань або патологічних станів: гострої коронарної недостатності, стенокардії, атеросклерозу, артеріальної гіпертензії, недостатності гіпофізу або недостатності надниркових залоз. До початку терапії гормонами щитовидної залози слід виключити або провести лікування функціональної автономії щитовидної залози. У разі дисфункції кори надниркових залоз перед призначенням левотироксину натрію необхідно розпочати адекватну замісну терапію гормонами надниркових залоз для запобігання гострій наднирковій недостатності (див. розділ «Протипоказання»). У пацієнтів з ризиком розвитку психотичних розладів рекомендується починати терапію з низької дози левотироксину натрію з подальшим її повільним збільшенням на початку терапії. Рекомендується нагляд за пацієнтами. У разі виявлення ознак психотичних розладів доза левотироксину натрію, що приймається, повинна бути скоригована. Необхідно виключити можливість виникнення навіть незначного лікарського обумовленого гіпертиреозу у пацієнтів з коронарною недостатністю, серцевою недостатністю або тахіаритміями. Тому в цих випадках потрібний регулярний моніторинг концентрації тиреоїдних гормонів. До проведення замісної терапії гормонами щитовидної залози необхідно з'ясувати етіологію вторинного гіпотиреозу. При необхідності слід розпочати замісну терапію з метою компенсації надниркової недостатності. Без адекватного лікування глюкокортикостероїдами терапія тиреоїдними гормонами у пацієнтів з недостатністю надниркових залоз або недостатністю гіпофізу може спровокувати аддисонічний криз. При підозрі на розвиток функціональної автономії щитовидної залози до початку лікування рекомендується виконання ТРГ-тесту або супресивної сцинтиграфії. На початку терапії левотироксином натрію у недоношених новонароджених з дуже низькою масою тіла слід контролювати гемодинамічні параметри, оскільки через незрілу функцію надниркових залоз можуть виникнути порушення кровообігу. У жінок у постменопаузі, які мають гіпотиреоз та підвищений ризик остеопорозу, необхідно виключити наявність концентрацій левотироксину натрію у сироватці крові, що перевищують фізіологічні. У цьому випадку рекомендовано ретельний моніторинг функції щитовидної залози. Слід виявляти обережність при застосуванні левотироксину натрію пацієнтам з епілепсією в анамнезі, оскільки це збільшує ризик епілептичних нападів. Застосування левотироксину натрію не рекомендується за наявності метаболічних порушень, що супроводжуються гіпертиреозом. Винятком є одночасне застосування під час лікарської терапії гіпертиреозу антитиреоїдними препаратами. З початку терапії левотироксином натрію у разі переходу з одного препарату на інший рекомендується скоригувати дозу залежно від клінічної відповіді пацієнта на терапію та результатів лабораторного обстеження. Гормони щитовидної залози не повинні застосовуватись з метою зниження маси тіла. Терапевтичні дози левотироксину натрію не викликають зниження маси тіла у пацієнтів, які перебувають у стані еутиреозу. Застосування більш високих доз може викликати серйозні, аж до загрозливих для життя, побічні ефекти, особливо при одночасному застосуванні з деякими препаратами для зниження маси тіла, у тому числі з симпатоміметиками. За необхідності переведення на інший препарат, що містить левотироксин натрію, спочатку необхідно моніторувати клінічні та лабораторні показники через потенційний ризик дисбалансу на рівні гормонів щитовидної залози. У деяких пацієнтів може знадобитися коригування дози препарату. Препарат L-тироксин 100 Берлін-Хемі містить менше 1 ммоль натрію (23 мг) на одну таблетку, тобто практично може розглядатися як препарат, що не містить натрію. Вплив на здатність до керування транспортними засобами та механізмами Досліджень впливу левотироксину натрію на здатність до керування транспортними засобами та механізмами не проводилося. Тим не менш, оскільки левотироксин натрію ідентичний природному тиреоїдному гормону, впливу на здатність керувати транспортними засобами та іншими механізмами не очікується. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаТаблетки – 1 таб. : Діюча речовина: левотироксин натрію – 0,1 мг. Допоміжні речовини: кальцію гідрофосфату дигідрат, целюлоза мікрокристалічна, карбоксиметилкрохмаль натрію (тип А), декстрин, гліцериди довголанцюгові парціальні. Пігулки, 100 мкг. По 25 таблеток у контурній комірковій упаковці (блістер) [фольга алюмінієва/фольга алюмінієва]. По 1, 2 або 4 блістери з інструкцією із застосування препарату в картонній пачці.Інформація від виробникаТермін придатності 2 роки. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі, злегка опуклі пігулки від білого до білого зі злегка жовтуватим відтінком кольору, з ризиком поділу на одному боці і тисненням «100» на інший.ФармакокінетикаАбсорбція При внутрішньому прийомі левотироксин натрію всмоктується переважно у верхньому відділі тонкого кишечника. Всмоктується до 80% прийнятої дози левотироксину натрію. Їда знижує всмоктування левотироксину натрію. Розподіл Розрахунковий обсяг розподілу складає 10-12 л. Після всмоктування більше 99% левотироксину натрію зв'язується з білками плазми крові (тироксин-зв'язуючим глобуліном, тироксин-зв'язуючим преальбуміном та альбуміном). Метаболізм Незначна кількість левотироксину натрію піддається дезамінуванню та декарбоксилюванню, а також кон'югуванню із сірчаною та глюкуроновою кислотами (у печінці). Виведення Метаболічний кліренс левотироксину натрію становить приблизно 1,2 л плазми на добу. Метаболіти виводяться нирками та через кишечник. Період напіввиведення левотироксину натрію становить 7 днів. При тиреотоксикозі період напіввиведення скорочується до 3-4 днів, а при гіпотиреозі подовжується до 9-10 днів. Ниркова недостатність У пацієнтів з нирковою недостатністю левотироксин натрію не виводиться з організму за допомогою гемодіалізу або гемоперфузії через міцний зв'язок з білками.ФармакодинамікаДіюча речовина препарату L-Тироксин 100 Берлін-Хемі левотироксин натрію є синтетичним лівообертальним ізомером тироксину, який за своєю дією ідентичний природному тиреоїдному гормону, що синтезується щитовидною залозою людини. Для організму людини не існує відмінностей між ендогенним та екзогенним левотироксинами. Після часткового перетворення на трийодтиронін (Т3) у печінці та нирках та переходу в клітини організму, левотироксин натрію впливає на розвиток та ріст тканин, обмін речовин. У малих дозах має анаболічну дію на білковий та жировий обміни. У середніх добових дозах стимулює зростання та розвиток, підвищує потребу тканин у кисні, стимулює метаболізм білків, жирів та вуглеводів, підвищує функціональну активність серцево-судинної системи та центральної нервової системи. У великих дозах левотироксин натрію пригнічує вироблення тиротропін-рилізинг гормону гіпоталамуса та тиреотропного гормону (ТТГ) гіпофізу. Терапевтичний ефект спостерігається через 7-12 днів після початку застосування протягом такого ж часу зберігається дія левотироксину натрію після його відміни. Клінічний ефект при гіпотиреозі проявляється через 3-5 діб. Прояви дифузного еутиреоїдного зоба зменшуються або зникають протягом 3-6 місяців застосування препарату.Показання до застосуваннягіпотиреоз; еутиреоїдний зоб; як замісна терапія та для профілактики рецидиву зоба після оперативних втручань на щитовидній залозі; як супресивна та замісна терапія при злоякісних новоутвореннях щитовидної залози, в основному після оперативного лікування; дифузний токсичний зоб: після досягнення еутиреоїдного стану антитиреоїдними засобами (у вигляді комбінованої або монотерапії); як діагностичний засіб при проведенні тесту тиреоїдної супресії.Протипоказання до застосуванняпідвищена індивідуальна чутливість до будь-якого компонента препарату; нелікований тиреотоксикоз; нелікована недостатність надниркових залоз; нелікована гіпофізарна недостатність; застосування у період вагітності у комбінації з антитиреоїдними засобами. Не слід розпочинати лікування препаратом за наявності гострого інфаркту міокарда, гострого міокардиту, гострого панкардиту. З обережністю Левотироксин натрію слід призначати з обережністю при захворюваннях серцево-судинної системи: ішемічну хворобу серця (ІХС) (атеросклероз, стенокардію, інфаркт міокарда в анамнезі), артеріальну гіпертензію, порушення ритму серця; при гіпофізарній та/або наднирковій недостатності, при цукровому діабеті, важкому тривалому гіпотиреозі, тиреоїдній автономії, синдромі мальабсорбції (може знадобитися корекція дози); у пацієнтів із схильністю до психотичних реакцій.Вагітність та лактаціяВагітність У період вагітності терапія левотироксином натрію, призначена з приводу гіпотиреозу, має продовжуватись. У період вагітності може знадобитися збільшення дози левотироксину натрію через підвищення вмісту тироксин-зв'язуючого глобуліну. Немає даних про виникнення тератогенних та фетотоксичних ефектів прийому левотироксину натрію в рекомендованих терапевтичних дозах. Прийом левотироксину натрію в період вагітності у надмірно високих дозах може негативно впливати на плід та постнатальний розвиток. Застосування при вагітності левотироксину натрію у комбінації з антитиреоїдними засобами протипоказане, оскільки прийом левотироксину натрію може вимагати збільшення доз антитиреоїдних засобів. Оскільки антитиреоїдні засоби, на відміну від левотироксину натрію, можуть проникати через плаценту, то у плода може розвинутись гіпотиреоз. Проведення тесту тиреоїдної супресії під час вагітності протипоказане. Період грудного вигодовування У період грудного вигодовування левотироксин натрію слід приймати строго у рекомендованих дозах під наглядом лікаря. При прийомі в рекомендованих терапевтичних дозах концентрація тиреоїдного гормону, що секретується з грудним молоком при лактації, недостатня для того, щоб викликати гіпертиреоз та придушити секрецію ТТГ у дитини. Проведення тесту тиреоїдної супресії під час грудного вигодовування протипоказане.Побічна діяПри правильному застосуванні левотироксину натрію під контролем лікаря не спостерігаються побічні ефекти. У разі передозування, або при перевищенні індивідуального порогу переносимості левотироксину натрію або, якщо дозу препарату з початку терапії збільшують занадто швидко, у пацієнта можуть з'явитися симптоми, характерні для гіпертиреозу (див. розділ «Передозування»). При підвищеній чутливості до компонентів препарату можливе виникнення алергічних реакцій з боку шкірних покривів (наприклад, шкірний висип, кропив'янка) та органів дихання; ангіоневротичного набряку; було зареєстровано поодинокі випадки розвитку анафілактичного шоку. У разі виникнення зазначених симптомів застосування препарату слід негайно припинити.Взаємодія з лікарськими засобамиЗастосування трициклічних антидепресантів із левотироксином натрію може призвести до посилення дії антидепресантів. Левотироксин натрію знижує дію серцевих глікозидів. При одночасному застосуванні колестірамін та колестипол (іонообмінні смоли) зменшують плазмову концентрацію левотироксину натрію за рахунок гальмування його всмоктування в кишечнику. У зв'язку з цим левотироксин натрію слід приймати за 4-5 годин до прийому вказаних препаратів. Колесевелам пов'язує левотироксин натрію і, таким чином, зменшує абсорбцію левотироксину натрію із шлунково-кишкового тракту. Хоча не було встановлено жодних взаємодій при застосуванні левотироксину натрію як мінімум за 4 години до прийому колесевеламу, левотироксин натрію слід приймати як мінімум за 4 години до прийому колесевеламу. При одночасному застосуванні з анаболічними стероїдами, аспарагіназою, тамоксифеном можлива фармакокінетична взаємодія на рівні зв'язування з білками плазми. Інгібітори протеази (наприклад, ритонавір, індинавір, лопінавір) можуть впливати на ефективність левотироксину натрію. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Тиреотропний гормон (ТТГ) слід контролювати у пацієнтів, які приймають левотироксин натрію, принаймні протягом першого місяця після початку та/або припинення лікування ритонавіром. За необхідності слід скоригувати дозу левотироксину натрію. Фенітоїн може впливати на ефективність левотироксину натрію внаслідок витіснення левотироксину натрію із зв'язку з білками плазми, що може призвести до підвищення концентрації вільного Т4 та Т3. З іншого боку, фенітоїн підвищує інтенсивність метаболізму левотироксину натрію в печінці. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Левотироксин натрію може сприяти зниженню ефективності гіпоглікемічних препаратів. Тому необхідний частий моніторинг концентрації глюкози в крові з початку замісної терапії гормоном щитовидної залози. При необхідності дозу гіпоглікемічного препарату слід скоригувати. Левотироксин натрію може посилювати ефект антикоагулянтів (похідних кумарину) шляхом витіснення їх із зв'язку з білками плазми, що може підвищити ризик розвитку кровотечі, наприклад, крововиливу в головний мозок або шлунково-кишкової кровотечі, особливо у пацієнтів похилого віку. Тому необхідний регулярний моніторинг параметрів коагуляції як на початку, так і в ході комбінованої терапії зазначеними препаратами. При необхідності дозу антикоагулянту слід скоригувати. Саліцилати, дикумарол, фуросемід у високих дозах (250 мг), клофібрат та інші препарати можуть витісняти левотироксин натрію у зв'язку з білками плазми, що призводить до підвищення концентрації вільного Т4. Севеламер та карбонат лантану можуть зменшувати всмоктування левотироксину натрію. Інгібітори тирозинкінази (наприклад, іматиніб, сунітініб) можуть знижувати ефективність левотироксину натрію. Тому на початку або наприкінці курсу одночасної терапії вказаними препаратами рекомендується моніторинг зміни функції щитовидної залози у пацієнтів. При необхідності дозу левотироксину натрію коригують. Алюмініймісні лікарські препарати (антациди, сукральфат) в літературі описані як потенційно знижують ефективність левотироксину натрію. Тому прийом левотироксину натрію рекомендується здійснювати щонайменше за 2 години до застосування цих лікарських препаратів. Ця рекомендація також відноситься до застосування лікарських препаратів, що містять солі заліза та кальцію. Соматропін при одночасному застосуванні з левотироксином натрію може прискорити закриття епіфізарних зон росту. Пропілтіоурацил, глюкокортикостероїди, бета-симпатолітики, йодовмісні контрастні препарати та аміодарон пригнічують перетворення Т4 на Т3. З огляду на високий вміст йоду застосування аміодарону може супроводжуватися розвитком як гіпертиреозу, так і гіпотиреозу. Особливу увагу слід приділяти вузловому зобу з можливим розвитком функціональної нерозпізнаної автономії. Сертралін, хлорохін/прогуаніл знижують ефективність левотироксину натрію та підвищують концентрацію ТТГ у плазмі крові. Лікарські препарати, що сприяють індукції печінкових ферментів (наприклад, барбітурати, карбамазепін) можуть сприяти печінковому кліренсу левотироксину натрію. У жінок, які застосовують контрацептиви естрогену, або у жінок в постменопаузі, які отримують замісну гормональну терапію, може зростати потреба в левотироксині натрію. Вживання соєвмісних продуктів може сприяти зниженню всмоктування в кишечнику левотироксину натрію. Тому може бути потрібна корекція дози, особливо на початку або після припинення вживання продуктів, що містять сою. При одночасному застосуванні орлістату та левотироксину натрію може розвинутись гіпотиреоз та/або відбутися зниження контролю гіпотиреозу. Причиною цього може бути зниження всмоктування солей йоду та/або лівотироксину натрію. Пацієнти, які приймають левотироксин натрію, повинні проконсультуватися з лікарем до початку застосування орлістату, оскільки, можливо, потрібно приймати орлістат і левотироксин натрію в різний час доби, та скоригувати дозу левотироксину натрію. Надалі рекомендується проводити моніторинг функції щитовидної залози.Спосіб застосування та дозиДобова доза визначається індивідуально залежно від показань, клінічного стану пацієнта та даних лабораторного обстеження. Добову дозу левотироксину натрію приймають внутрішньо вранці натще, принаймні за 30 хвилин до їди, запиваючи таблетку невеликою кількістю рідини (півсклянки води) і не розжовуючи. Таблетку можна ділити на рівні частини. При проведенні замісної терапії гіпотиреозу у пацієнтів молодше 55 років за відсутності серцево-судинних захворювань левотироксин натрію застосовують у добовій дозі 1. 6-1. 8 мкг на 1 кг маси тіла; у пацієнтів старше 55 років або із серцево-судинними захворюваннями – 0.9 мкг на 1 кг маси тіла. Початковий етап замісної терапії при гіпотиреозі Пацієнти без серцево-судинних захворювань молодше 55 років Початкова доза: жінки – 75-100 мкг/добу; чоловіки – 100-150 мкг/добу. Пацієнти із серцево-судинними захворюваннями старше 55 років Початкова доза – 25 мкг/добу Збільшувати на 25 мкг кожні 2 місяці до нормалізації показника ТТГ у крові. При появі або погіршенні симптомів серцево-судинної системи провести корекцію терапії серцево-судинних захворювань. Рекомендовані дози левотироксину натрію для лікування вродженого гіпотиреозу Вік 0-6 місяців: Добова доза – 25-50 мкг. Доза для маси тіла 10-15 мкг/кг. Вік 6-12 місяців: Добова доза – 50-75 мкг. Доза для маси тіла - 6-8 мкг/кг Вік 1-5 років: Добова доза – 75-100 мкг. Доза для маси тіла 5-6 мкг/кг. Вік 6-12 років: Добова доза – 100-150 мкг. Доза для маси тіла 4-5 мкг/кг. Вік >12 років: Добова доза – 100-200 мкг. Доза для маси тіла 2-3 мкг/кг. Лікування еутиреоїдного зоба Рекомендовані дози левотироксину натрію – 75-200мкг/добу. Профілактика рецидиву після хірургічного лікування еутиреоїдного зоба Рекомендовані дозилевотироксину натрію – 75-200 мкг/добу. У комплексній терапії тиреотоксикозу Рекомендовані дози левотироксину натрію – 50-100 мкг/добу. Супресивна терапія раку щитовидної залози Рекомендовані дози левотироксину натрію – 150-300 мкг/добу. Тест тиреоїдної супресії Рекомендовані дози левотироксину натрію: За 4 тижні до тесту – 75 мкг/добу. За 3 тижні до тесту – 75 мкг/добу. За 2 тижні до тесту – 150-200 мкг/добу. За 1 тиждень до тесту – 150-200 мкг/добу. Грудним дітям та дітям до 3 років добову дозу левотироксину натрію дають в один прийом за 30 хвилин до першого годування. Таблетку розчиняють у воді (10-15 мл) до тонкої суспензії, яку готують безпосередньо перед прийомом препарату і дають запивати додатково невеликою кількістю рідини (5-10 мл). У пацієнтів з тяжким тривалим гіпотиреозом лікування слід починати з особливою обережністю, з малих доз – з 12,5 мкг/добу, дозу збільшують до підтримуючої через більш тривалі інтервали часу - на 12,5 мкг/добу кожні 2 тижні і частіше визначають концентрацію ТТГ у крові. При гіпотиреозі левотироксин натрію приймають, як правило, протягом усього життя. При тиреотоксикозі левотироксин натрію застосовують у комплексній терапії з антитиреоїдними препаратами після досягнення еутиреоїдного стану. В усіх випадках тривалість лікування препаратом визначає лікар. Для точного дозування необхідно використовувати найбільш відповідне дозування левотироксину натрію.ПередозуванняСимптоми При передозуванні препарату спостерігається значне збільшення швидкості обміну речовин. Клінічні ознаки гіпертиреозу можуть виникати у разі передозування, якщо перевищено індивідуальний поріг переносимості левотироксину натрію, або якщо доза препарату з початку терапії збільшується дуже швидко. Симптоми, характерні для гіпертиреозу: порушення ритму серця, тахікардія, відчуття серцебиття, стенокардія, головний біль, м'язова слабкість та м'язові посмикування, гіперемія (особливо особи), лихоманка, блювота, порушення менструального циклу, доброякісна внутрішньочерепна гіпертензія, гіпергідроз, зниження маси тіла, діарея. Передозування левотироксину натрію може призвести до появи симптомів гострого психозу, особливо у пацієнтів із схильністю до психотичних розладів. Були зареєстровані випадки раптової зупинки серцевої діяльності у пацієнтів, які приймали надмірно високі дози левотироксину натрію протягом багатьох років. У схильних пацієнтів було відзначено окремі випадки виникнення судом при перевищенні індивідуального порога переносимості. Лікування Залежно від виразності симптомів лікарем може бути рекомендовано зменшення добової дози левотироксину натрію, перерва у лікуванні на кілька днів, призначення бета-адреноблокаторів. У разі гострого передозування абсорбція препарату у шлунково-кишковому тракті може бути знижена шляхом застосування активованого вугілля. При прийомі гранично високих доз може бути призначений плазмаферез. Після зникнення побічних ефектів лікування слід розпочинати з обережністю з нижчою дозою. Передозування левотироксину натрію потребує тривалого періоду спостереження. Через поступове перетворення левотироксину на ліотиронін симптоми можуть виникати із затримкою до 6 днів.Запобіжні заходи та особливі вказівкиДо початку замісної терапії гормонами щитовидної залози або до виконання тесту тиреоїдної супресії необхідно виключити або провести лікування наступних захворювань або патологічних станів: гострої коронарної недостатності, стенокардії, атеросклерозу, артеріальної гіпертензії, недостатності гіпофізу або недостатності надниркових залоз. До початку терапії гормонами щитовидної залози слід виключити або провести лікування функціональної автономії щитовидної залози. У разі дисфункції кори надниркових залоз перед призначенням левотироксину натрію необхідно розпочати адекватну замісну терапію гормонами надниркових залоз для запобігання гострій наднирковій недостатності (див. розділ «Протипоказання»). У пацієнтів з ризиком розвитку психотичних розладів рекомендується починати терапію з низької дози левотироксину натрію з подальшим її повільним збільшенням на початку терапії. Рекомендується нагляд за пацієнтами. У разі виявлення ознак психотичних розладів доза левотироксину натрію, що приймається, повинна бути скоригована. Необхідно виключити можливість виникнення навіть незначного лікарського обумовленого гіпертиреозу у пацієнтів з коронарною недостатністю, серцевою недостатністю або тахіаритміями. Тому в цих випадках потрібний регулярний моніторинг концентрації тиреоїдних гормонів. До проведення замісної терапії гормонами щитовидної залози необхідно з'ясувати етіологію вторинного гіпотиреозу. При необхідності слід розпочати замісну терапію з метою компенсації надниркової недостатності. Без адекватного лікування глюкокортикостероїдами терапія тиреоїдними гормонами у пацієнтів з недостатністю надниркових залоз або недостатністю гіпофізу може спровокувати аддисонічний криз. При підозрі на розвиток функціональної автономії щитовидної залози до початку лікування рекомендується виконання ТРГ-тесту або супресивної сцинтиграфії. На початку терапії левотироксином натрію у недоношених новонароджених з дуже низькою масою тіла слід контролювати гемодинамічні параметри, оскільки через незрілу функцію надниркових залоз можуть виникнути порушення кровообігу. У жінок у постменопаузі, які мають гіпотиреоз та підвищений ризик остеопорозу, необхідно виключити наявність концентрацій левотироксину натрію у сироватці крові, що перевищують фізіологічні. У цьому випадку рекомендовано ретельний моніторинг функції щитовидної залози. Слід виявляти обережність при застосуванні левотироксину натрію пацієнтам з епілепсією в анамнезі, оскільки це збільшує ризик епілептичних нападів. Застосування левотироксину натрію не рекомендується за наявності метаболічних порушень, що супроводжуються гіпертиреозом. Винятком є одночасне застосування під час лікарської терапії гіпертиреозу антитиреоїдними препаратами. З початку терапії левотироксином натрію у разі переходу з одного препарату на інший рекомендується скоригувати дозу залежно від клінічної відповіді пацієнта на терапію та результатів лабораторного обстеження. Гормони щитовидної залози не повинні застосовуватись з метою зниження маси тіла. Терапевтичні дози левотироксину натрію не викликають зниження маси тіла у пацієнтів, які перебувають у стані еутиреозу. Застосування більш високих доз може викликати серйозні, аж до загрозливих для життя, побічні ефекти, особливо при одночасному застосуванні з деякими препаратами для зниження маси тіла, у тому числі з симпатоміметиками. За необхідності переведення на інший препарат, що містить левотироксин натрію, спочатку необхідно моніторувати клінічні та лабораторні показники через потенційний ризик дисбалансу на рівні гормонів щитовидної залози. У деяких пацієнтів може знадобитися коригування дози препарату. Препарат L-тироксин 100 Берлін-Хемі містить менше 1 ммоль натрію (23 мг) на одну таблетку, тобто практично може розглядатися як препарат, що не містить натрію. Вплив на здатність до керування транспортними засобами та механізмами Досліджень впливу левотироксину натрію на здатність до керування транспортними засобами та механізмами не проводилося. Тим не менш, оскільки левотироксин натрію ідентичний природному тиреоїдному гормону, впливу на здатність керувати транспортними засобами та іншими механізмами не очікується. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаТаблетки – 1 таб. : Діюча речовина: левотироксин натрію – 0,125 мг. Допоміжні речовини: кальцію гідрофосфату дигідрат, целюлоза мікрокристалічна, карбоксиметилкрохмаль натрію (тип А), декстрин, гліцериди довголанцюгові парціальні. Пігулки, 125 мкг. По 25 таблеток у контурній комірковій упаковці (блістер) [фольга алюмінієва/фольга алюмінієва]. По 1, 2 або 4 блістери з інструкцією із застосування препарату в картонній пачці.Інформація від виробникаТермін придатності 2 роки. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі, злегка опуклі пігулки від білого до білого зі злегка жовтуватим відтінком кольору, з ризиком поділу з одного боку і тисненням «125» з іншого.ФармакокінетикаАбсорбція При внутрішньому прийомі левотироксин натрію всмоктується переважно у верхньому відділі тонкого кишечника. Всмоктується до 80% прийнятої дози левотироксину натрію. Їда знижує всмоктування левотироксину натрію. Розподіл Розрахунковий обсяг розподілу складає 10-12 л. Після всмоктування більше 99% левотироксину натрію зв'язується з білками плазми крові (тироксин-зв'язуючим глобуліном, тироксин-зв'язуючим преальбуміном та альбуміном). Метаболізм Незначна кількість левотироксину натрію піддається дезамінуванню та декарбоксилюванню, а також кон'югуванню із сірчаною та глюкуроновою кислотами (у печінці). Виведення Метаболічний кліренс левотироксину натрію становить приблизно 1,2 л плазми на добу. Метаболіти виводяться нирками та через кишечник. Період напіввиведення левотироксину натрію становить 7 днів. При тиреотоксикозі період напіввиведення скорочується до 3-4 днів, а при гіпотиреозі подовжується до 9-10 днів. Ниркова недостатність У пацієнтів з нирковою недостатністю левотироксин натрію не виводиться з організму за допомогою гемодіалізу або гемоперфузії через міцний зв'язок з білками.ФармакодинамікаДіюча речовина препарату L-Тироксин 125 Берлін-Хемі левотироксин натрію є синтетичним лівообертальним ізомером тироксину, який за своєю дією ідентичний природному тиреоїдному гормону, що синтезується щитовидною залозою людини. Для організму людини не існує відмінностей між ендогенним та екзогенним левотироксинами. Після часткового перетворення на трийодтиронін (Т3) у печінці та нирках та переходу в клітини організму, левотироксин натрію впливає на розвиток та ріст тканин, обмін речовин. У малих дозах має анаболічну дію на білковий та жировий обміни. У середніх добових дозах стимулює зростання та розвиток, підвищує потребу тканин у кисні, стимулює метаболізм білків, жирів та вуглеводів, підвищує функціональну активність серцево-судинної системи та центральної нервової системи. У великих дозах левотироксин натрію пригнічує вироблення тиротропін-рилізинг гормону гіпоталамуса та тиреотропного гормону (ТТГ) гіпофізу. Терапевтичний ефект спостерігається через 7-12 днів після початку застосування, протягом такого ж часу зберігається дія препарату після його відміни. Клінічний ефект при гіпотиреозі проявляється через 3-5 діб. Прояви дифузного еутиреоїдного зоба зменшуються або зникають протягом 3-6 місяців застосування препарату.Показання до застосуваннягіпотиреоз; еутиреоїдний зоб; як замісна терапія та для профілактики рецидиву зоба після оперативних втручань на щитовидній залозі; як супресивна та замісна терапія при злоякісних новоутвореннях щитовидної залози, в основному після оперативного лікування; дифузний токсичний зоб: після досягнення еутиреоїдного стану антитиреоїдними засобами (у вигляді комбінованої або монотерапії); як діагностичний засіб при проведенні тесту тиреоїдної супресії.Протипоказання до застосуванняпідвищена індивідуальна чутливість до будь-якого компонента препарату; нелікований тиреотоксикоз; нелікована недостатність надниркових залоз; нелікована гіпофізарна недостатність; застосування у період вагітності у комбінації з антитиреоїдними засобами. Не слід розпочинати лікування препаратом за наявності гострого інфаркту міокарда, гострого міокардиту, гострого панкардиту. З обережністю Левотироксин натрію слід призначати з обережністю при захворюваннях серцево-судинної системи: ішемічну хворобу серця (ІХС) (атеросклероз, стенокардію, інфаркт міокарда в анамнезі), артеріальну гіпертензію, порушення ритму серця; при гіпофізарній та/або наднирковій недостатності, при цукровому діабеті, важкому тривалому гіпотиреозі, тиреоїдній автономії, синдромі мальабсорбції (може знадобитися корекція дози); у пацієнтів із схильністю до психотичних реакцій.Вагітність та лактаціяВагітність У період вагітності терапія левотироксином натрію, призначена з приводу гіпотиреозу, має продовжуватись. У період вагітності може знадобитися збільшення дози левотироксину натрію через підвищення вмісту тироксин-зв'язуючого глобуліну. Немає даних про виникнення тератогенних та фетотоксичних ефектів прийому левотироксину натрію в рекомендованих терапевтичних дозах. Прийом левотироксину натрію в період вагітності у надмірно високих дозах може негативно впливати на плід та постнатальний розвиток. Застосування при вагітності левотироксину натрію у комбінації з антитиреоїдними засобами протипоказане, оскільки прийом левотироксину натрію може вимагати збільшення доз антитиреоїдних засобів. Оскільки антитиреоїдні засоби, на відміну від левотироксину натрію, можуть проникати через плаценту, то у плода може розвинутись гіпотиреоз. Проведення тесту тиреоїдної супресії під час вагітності протипоказане. Період грудного вигодовування У період грудного вигодовування левотироксин натрію слід приймати строго у рекомендованих дозах під наглядом лікаря. При прийомі в рекомендованих терапевтичних дозах концентрація тиреоїдного гормону, що секретується з грудним молоком при лактації, недостатня для того, щоб викликати гіпертиреоз та придушити секрецію ТТГ у дитини. Проведення тесту тиреоїдної супресії під час грудного вигодовування протипоказане.Побічна діяПри правильному застосуванні левотироксину натрію під контролем лікаря не спостерігаються побічні ефекти. У разі передозування, або при перевищенні індивідуального порогу переносимості левотироксину натрію або, якщо дозу препарату з початку терапії збільшують занадто швидко, у пацієнта можуть з'явитися симптоми, характерні для гіпертиреозу (див. розділ «Передозування»). При підвищеній чутливості до компонентів препарату можливе виникнення алергічних реакцій з боку шкірних покривів (наприклад, шкірний висип, кропив'янка) та органів дихання; ангіоневротичного набряку; було зареєстровано поодинокі випадки розвитку анафілактичного шоку. У разі виникнення зазначених симптомів застосування препарату слід негайно припинити.Взаємодія з лікарськими засобамиЗастосування трициклічних антидепресантів із левотироксином натрію може призвести до посилення дії антидепресантів. Левотироксин натрію знижує дію серцевих глікозидів. При одночасному застосуванні колестірамін та колестипол (іонообмінні смоли) зменшують плазмову концентрацію левотироксину натрію за рахунок гальмування його всмоктування в кишечнику. У зв'язку з цим левотироксин натрію слід приймати за 4-5 годин до прийому вказаних препаратів. Колесевелам пов'язує левотироксин натрію і, таким чином, зменшує абсорбцію левотироксину натрію із шлунково-кишкового тракту. Хоча не було встановлено жодних взаємодій при застосуванні левотироксину натрію як мінімум за 4 години до прийому колесевеламу, левотироксин натрію слід приймати як мінімум за 4 години до прийому колесевеламу. При одночасному застосуванні з анаболічними стероїдами, аспарагіназою, тамоксифеном можлива фармакокінетична взаємодія на рівні зв'язування з білками плазми. Інгібітори протеази (наприклад, ритонавір, індинавір, лопінавір) можуть впливати на ефективність левотироксину натрію. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Тиреотропний гормон (ТТГ) слід контролювати у пацієнтів, які приймають левотироксин натрію, принаймні протягом першого місяця після початку та/або припинення лікування ритонавіром. За необхідності слід скоригувати дозу левотироксину натрію. Фенітоїн може впливати на ефективність левотироксину натрію внаслідок витіснення левотироксину натрію із зв'язку з білками плазми, що може призвести до підвищення концентрації вільного Т4 та Т3. З іншого боку, фенітоїн підвищує інтенсивність метаболізму левотироксину натрію в печінці. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Левотироксин натрію може сприяти зниженню ефективності гіпоглікемічних препаратів. Тому необхідний частий моніторинг концентрації глюкози в крові з початку замісної терапії гормоном щитовидної залози. При необхідності дозу гіпоглікемічного препарату слід скоригувати. Левотироксин натрію може посилювати ефект антикоагулянтів (похідних кумарину) шляхом витіснення їх із зв'язку з білками плазми, що може підвищити ризик розвитку кровотечі, наприклад, крововиливу в головний мозок або шлунково-кишкової кровотечі, особливо у пацієнтів похилого віку. Тому необхідний регулярний моніторинг параметрів коагуляції як на початку, так і в ході комбінованої терапії зазначеними препаратами. При необхідності дозу антикоагулянту слід скоригувати. Саліцилати, дикумарол, фуросемід у високих дозах (250 мг), клофібрат та інші препарати можуть витісняти левотироксин натрію у зв'язку з білками плазми, що призводить до підвищення концентрації вільного Т4. Севеламер та карбонат лантану можуть зменшувати всмоктування левотироксину натрію. Інгібітори тирозинкінази (наприклад, іматиніб, сунітініб) можуть знижувати ефективність левотироксину натрію. Тому на початку або наприкінці курсу одночасної терапії вказаними препаратами рекомендується моніторинг зміни функції щитовидної залози у пацієнтів. При необхідності дозу левотироксину натрію коригують. Алюмініймісні лікарські препарати (антациди, сукральфат) в літературі описані як потенційно знижують ефективність левотироксину натрію. Тому прийом левотироксину натрію рекомендується здійснювати щонайменше за 2 години до застосування цих лікарських препаратів. Ця рекомендація також відноситься до застосування лікарських препаратів, що містять солі заліза та кальцію. Соматропін при одночасному застосуванні з левотироксином натрію може прискорити закриття епіфізарних зон росту. Пропілтіоурацил, глюкокортикостероїди, бета-симпатолітики, йодовмісні контрастні препарати та аміодарон пригнічують перетворення Т4 на Т3. З огляду на високий вміст йоду застосування аміодарону може супроводжуватися розвитком як гіпертиреозу, так і гіпотиреозу. Особливу увагу слід приділяти вузловому зобу з можливим розвитком функціональної нерозпізнаної автономії. Сертралін, хлорохін/прогуаніл знижують ефективність левотироксину натрію та підвищують концентрацію ТТГ у плазмі крові. Лікарські препарати, що сприяють індукції печінкових ферментів (наприклад, барбітурати, карбамазепін) можуть сприяти печінковому кліренсу левотироксину натрію. У жінок, які застосовують контрацептиви естрогену, або у жінок в постменопаузі, які отримують замісну гормональну терапію, може зростати потреба в левотироксині натрію. Вживання соєвмісних продуктів може сприяти зниженню всмоктування в кишечнику левотироксину натрію. Тому може бути потрібна корекція дози, особливо на початку або після припинення вживання продуктів, що містять сою. При одночасному застосуванні орлістату та левотироксину натрію може розвинутись гіпотиреоз та/або відбутися зниження контролю гіпотиреозу. Причиною цього може бути зниження всмоктування солей йоду та/або лівотироксину натрію. Пацієнти, які приймають левотироксин натрію, повинні проконсультуватися з лікарем до початку застосування орлістату, оскільки, можливо, потрібно приймати орлістат і левотироксин натрію в різний час доби, та скоригувати дозу левотироксину натрію. Надалі рекомендується проводити моніторинг функції щитовидної залози.Спосіб застосування та дозиДобова доза визначається індивідуально залежно від показань, клінічного стану пацієнта та даних лабораторного обстеження. Добову дозу левотироксину натрію приймають внутрішньо вранці натще, принаймні за 30 хвилин до їди, запиваючи таблетку невеликою кількістю рідини (півсклянки води) і не розжовуючи. Таблетку можна ділити на рівні частини. При проведенні замісної терапії гіпотиреозу у пацієнтів молодше 55 років за відсутності серцево-судинних захворювань левотироксин натрію застосовують у добовій дозі 1. 6-1. 8 мкг на 1 кг маси тіла; у пацієнтів старше 55 років або із серцево-судинними захворюваннями – 0.9 мкг на 1 кг маси тіла. Початковий етап замісної терапії при гіпотиреозі Пацієнти без серцево-судинних захворювань молодше 55 років Початкова доза: жінки – 75-100 мкг/добу; чоловіки – 100-150 мкг/добу. Пацієнти із серцево-судинними захворюваннями старше 55 років Початкова доза – 25 мкг/добу Збільшувати на 25 мкг кожні 2 місяці до нормалізації показника ТТГ у крові. При появі або погіршенні симптомів серцево-судинної системи провести корекцію терапії серцево-судинних захворювань. Рекомендовані дози левотироксину натрію для лікування вродженого гіпотиреозу Вік 0-6 місяців: Добова доза – 25-50 мкг. Доза для маси тіла 10-15 мкг/кг. Вік 6-12 місяців: Добова доза – 50-75 мкг. Доза для маси тіла - 6-8 мкг/кг Вік 1-5 років: Добова доза – 75-100 мкг. Доза для маси тіла 5-6 мкг/кг. Вік 6-12 років: Добова доза – 100-150 мкг. Доза для маси тіла 4-5 мкг/кг. Вік >12 років: Добова доза – 100-200 мкг. Доза для маси тіла 2-3 мкг/кг. Лікування еутиреоїдного зоба Рекомендовані дози левотироксину натрію – 75-200мкг/добу. Профілактика рецидиву після хірургічного лікування еутиреоїдного зоба Рекомендовані дозилевотироксину натрію – 75-200 мкг/добу. У комплексній терапії тиреотоксикозу Рекомендовані дози левотироксину натрію – 50-100 мкг/добу. Супресивна терапія раку щитовидної залози Рекомендовані дози левотироксину натрію – 150-300 мкг/добу. Тест тиреоїдної супресії Рекомендовані дози левотироксину натрію: За 4 тижні до тесту – 75 мкг/добу. За 3 тижні до тесту – 75 мкг/добу. За 2 тижні до тесту – 150-200 мкг/добу. За 1 тиждень до тесту – 150-200 мкг/добу. Грудним дітям та дітям до 3 років добову дозу левотироксину натрію дають в один прийом за 30 хвилин до першого годування. Таблетку розчиняють у воді (10-15 мл) до тонкої суспензії, яку готують безпосередньо перед прийомом препарату і дають запивати додатково невеликою кількістю рідини (5-10 мл). У пацієнтів з тяжким тривалим гіпотиреозом лікування слід починати з особливою обережністю, з малих доз – з 12,5 мкг/добу, дозу збільшують до підтримуючої через більш тривалі інтервали часу - на 12,5 мкг/добу кожні 2 тижні і частіше визначають концентрацію ТТГ у крові. При гіпотиреозі левотироксин натрію приймають, як правило, протягом усього життя. При тиреотоксикозі левотироксин натрію застосовують у комплексній терапії з антитиреоїдними препаратами після досягнення еутиреоїдного стану. В усіх випадках тривалість лікування препаратом визначає лікар. Для точного дозування необхідно використовувати найбільш відповідне дозування левотироксину натрію.ПередозуванняСимптоми При передозуванні препарату спостерігається значне збільшення швидкості обміну речовин. Клінічні ознаки гіпертиреозу можуть виникати у разі передозування, якщо перевищено індивідуальний поріг переносимості левотироксину натрію, або якщо доза препарату з початку терапії збільшується дуже швидко. Симптоми, характерні для гіпертиреозу: порушення ритму серця, тахікардія, відчуття серцебиття, стенокардія, головний біль, м'язова слабкість та м'язові посмикування, гіперемія (особливо особи), лихоманка, блювота, порушення менструального циклу, доброякісна внутрішньочерепна гіпертензія, гіпергідроз, зниження маси тіла, діарея. Передозування левотироксину натрію може призвести до появи симптомів гострого психозу, особливо у пацієнтів із схильністю до психотичних розладів. Були зареєстровані випадки раптової зупинки серцевої діяльності у пацієнтів, які приймали надмірно високі дози левотироксину натрію протягом багатьох років. У схильних пацієнтів було відзначено окремі випадки виникнення судом при перевищенні індивідуального порога переносимості. Лікування Залежно від виразності симптомів лікарем може бути рекомендовано зменшення добової дози левотироксину натрію, перерва у лікуванні на кілька днів, призначення бета-адреноблокаторів. У разі гострого передозування абсорбція препарату у шлунково-кишковому тракті може бути знижена шляхом застосування активованого вугілля. При прийомі гранично високих доз може бути призначений плазмаферез. Після зникнення побічних ефектів лікування слід розпочинати з обережністю з нижчою дозою. Передозування левотироксину натрію потребує тривалого періоду спостереження. Через поступове перетворення левотироксину натрію на ліотиронін симптоми можуть виникати із затримкою до 6 днів.Запобіжні заходи та особливі вказівкиДо початку замісної терапії гормонами щитовидної залози або до виконання тесту тиреоїдної супресії необхідно виключити або провести лікування наступних захворювань або патологічних станів: гострої коронарної недостатності, стенокардії, атеросклерозу, артеріальної гіпертензії, недостатності гіпофізу або недостатності надниркових залоз. До початку терапії гормонами щитовидної залози слід виключити або провести лікування функціональної автономії щитовидної залози. У разі дисфункції кори надниркових залоз перед призначенням левотироксину натрію необхідно розпочати адекватну замісну терапію гормонами надниркових залоз для запобігання гострій наднирковій недостатності (див. розділ «Протипоказання»). У пацієнтів з ризиком розвитку психотичних розладів рекомендується починати терапію з низької дози левотироксину натрію з подальшим її повільним збільшенням на початку терапії. Рекомендується нагляд за пацієнтами. У разі виявлення ознак психотичних розладів доза левотироксину натрію, що приймається, повинна бути скоригована. Необхідно виключити можливість виникнення навіть незначного лікарського обумовленого гіпертиреозу у пацієнтів з коронарною недостатністю, серцевою недостатністю або тахіаритміями. Тому в цих випадках потрібний регулярний моніторинг концентрації тиреоїдних гормонів. До проведення замісної терапії гормонами щитовидної залози необхідно з'ясувати етіологію вторинного гіпотиреозу. При необхідності слід розпочати замісну терапію з метою компенсації надниркової недостатності. Без адекватного лікування глюкокортикостероїдами терапія тиреоїдними гормонами у пацієнтів з недостатністю надниркових залоз або недостатністю гіпофізу може спровокувати аддисонічний криз. При підозрі на розвиток функціональної автономії щитовидної залози до початку лікування рекомендується виконання ТРГ-тесту або супресивної сцинтиграфії. На початку терапії левотироксином натрію у недоношених новонароджених з дуже низькою масою тіла слід контролювати гемодинамічні параметри, оскільки через незрілу функцію надниркових залоз можуть виникнути порушення кровообігу. У жінок у постменопаузі, які мають гіпотиреоз та підвищений ризик остеопорозу, необхідно виключити наявність концентрацій левотироксину натрію у сироватці крові, що перевищують фізіологічні. У цьому випадку рекомендовано ретельний моніторинг функції щитовидної залози. Слід виявляти обережність при застосуванні левотироксину натрію пацієнтам з епілепсією в анамнезі, оскільки це збільшує ризик епілептичних нападів. Застосування левотироксину натрію не рекомендується за наявності метаболічних порушень, що супроводжуються гіпертиреозом. Винятком є одночасне застосування під час лікарської терапії гіпертиреозу антитиреоїдними препаратами. З початку терапії левотироксином натрію у разі переходу з одного препарату на інший рекомендується скоригувати дозу залежно від клінічної відповіді пацієнта на терапію та результатів лабораторного обстеження. Гормони щитовидної залози не повинні застосовуватись з метою зниження маси тіла. Терапевтичні дози левотироксину натрію не викликають зниження маси тіла у пацієнтів, які перебувають у стані еутиреозу. Застосування більш високих доз може викликати серйозні, аж до загрозливих для життя, побічні ефекти, особливо при одночасному застосуванні з деякими препаратами для зниження маси тіла, у тому числі з симпатоміметиками. За необхідності переведення на інший препарат, що містить левотироксин натрію, спочатку необхідно моніторувати клінічні та лабораторні показники через потенційний ризик дисбалансу на рівні гормонів щитовидної залози. У деяких пацієнтів може знадобитися коригування дози препарату. Препарат L-тироксин 100 Берлін-Хемі містить менше 1 ммоль натрію (23 мг) на одну таблетку, тобто практично може розглядатися як препарат, що не містить натрію. Вплив на здатність до керування транспортними засобами та механізмами Досліджень впливу левотироксину натрію на здатність до керування транспортними засобами та механізмами не проводилося. Тим не менш, оскільки левотироксин натрію ідентичний природному тиреоїдному гормону, впливу на здатність керувати транспортними засобами та іншими механізмами не очікується. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаТаблетки – 1 таб. : Діюча речовина: левотироксин натрію – 0,15 мг. Допоміжні речовини: кальцію гідрофосфату дигідрат, целюлоза мікрокристалічна, карбоксиметилкрохмаль натрію (тип А), декстрин, гліцериди довголанцюгові парціальні. Пігулки, 150 мкг. По 25 таблеток у контурній комірковій упаковці (блістер) [фольга алюмінієва/фольга алюмінієва]. По 1, 2 або 4 блістери з інструкцією із застосування препарату в картонній пачці.Інформація від виробникаТермін придатності 2 роки. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі, злегка опуклі пігулки від білого до білого зі злегка жовтуватим відтінком кольору, з ризиком поділу на одному боці і тисненням «150» на інший.ФармакокінетикаАбсорбція При внутрішньому прийомі левотироксин натрію всмоктується переважно у верхньому відділі тонкого кишечника. Всмоктується до 80% прийнятої дози левотироксину натрію. Їда знижує всмоктування левотироксину натрію. Розподіл Розрахунковий обсяг розподілу складає 10-12 л. Після всмоктування більше 99% левотироксину натрію зв'язується з білками плазми крові (тироксин-зв'язуючим глобуліном, тироксин-зв'язуючим преальбуміном та альбуміном). Метаболізм Незначна кількість левотироксину натрію піддається дезамінуванню та декарбоксилюванню, а також кон'югуванню із сірчаною та глюкуроновою кислотами (у печінці). Виведення Метаболічний кліренс левотироксину натрію становить приблизно 1,2 л плазми на добу. Метаболіти виводяться нирками та через кишечник. Період напіввиведення левотироксину натрію становить 7 днів. При тиреотоксикозі період напіввиведення скорочується до 3-4 днів, а при гіпотиреозі подовжується до 9-10 днів. Ниркова недостатність У пацієнтів з нирковою недостатністю левотироксин натрію не виводиться з організму за допомогою гемодіалізу або гемоперфузії через міцний зв'язок з білками.ФармакодинамікаДіюча речовина препарату L-Тироксин 150 Берлін-Хемі левотироксин натрію є синтетичним лівообертальним ізомером тироксину, який за своєю дією ідентичний природному тиреоїдному гормону, що синтезується щитовидною залозою людини. Для організму людини не існує відмінностей між ендогенним та екзогенним левотироксинами. Після часткового перетворення на трийодтиронін (Т3) у печінці та нирках та переходу в клітини організму, левотироксин натрію впливає на розвиток та ріст тканин, обмін речовин. У малих дозах має анаболічну дію на білковий та жировий обміни. У середніх добових дозах стимулює зростання та розвиток, підвищує потребу тканин у кисні, стимулює метаболізм білків, жирів та вуглеводів, підвищує функціональну активність серцево-судинної системи та центральної нервової системи. У великих дозах левотироксин натрію пригнічує вироблення тиротропін-рилізинг гормону гіпоталамуса та тиреотропного гормону (ТТГ) гіпофізу. Терапевтичний ефект спостерігається через 7-12 днів після початку застосування, протягом такого ж часу зберігається дія препарату після його відміни. Клінічний ефект при гіпотиреозі проявляється через 3-5 діб. Прояви дифузного еутиреоїдного зоба зменшуються або зникають протягом 3-6 місяців. застосування препарату.Показання до застосуваннягіпотиреоз; еутиреоїдний зоб; як замісна терапія та для профілактики рецидиву зоба після оперативних втручань на щитовидній залозі; як супресивна та замісна терапія при злоякісних новоутвореннях щитовидної залози, в основному після оперативного лікування; дифузний токсичний зоб: після досягнення еутиреоїдного стану антитиреоїдними засобами (у вигляді комбінованої або монотерапії); як діагностичний засіб при проведенні тесту тиреоїдної супресії.Протипоказання до застосуванняпідвищена індивідуальна чутливість до будь-якого компонента препарату; нелікований тиреотоксикоз; нелікована недостатність надниркових залоз; нелікована гіпофізарна недостатність; застосування у період вагітності у комбінації з антитиреоїдними засобами. Не слід розпочинати лікування препаратом за наявності гострого інфаркту міокарда, гострого міокардиту, гострого панкардиту. З обережністю Левотироксин натрію слід призначати з обережністю при захворюваннях серцево-судинної системи: ішемічну хворобу серця (ІХС) (атеросклероз, стенокардію, інфаркт міокарда в анамнезі), артеріальну гіпертензію, порушення ритму серця; при гіпофізарній та/або наднирковій недостатності, при цукровому діабеті, важкому тривалому гіпотиреозі, тиреоїдній автономії, синдромі мальабсорбції (може знадобитися корекція дози); у пацієнтів із схильністю до психотичних реакцій.Вагітність та лактаціяВагітність У період вагітності терапія левотироксином натрію, призначена з приводу гіпотиреозу, має продовжуватись. У період вагітності може знадобитися збільшення дози левотироксину натрію через підвищення вмісту тироксин-зв'язуючого глобуліну. Немає даних про виникнення тератогенних та фетотоксичних ефектів прийому левотироксину натрію в рекомендованих терапевтичних дозах. Прийом левотироксину натрію в період вагітності у надмірно високих дозах може негативно впливати на плід та постнатальний розвиток. Застосування при вагітності левотироксину натрію у комбінації з антитиреоїдними засобами протипоказане, оскільки прийом левотироксину натрію може вимагати збільшення доз антитиреоїдних засобів. Оскільки антитиреоїдні засоби, на відміну від левотироксину натрію, можуть проникати через плаценту, то у плода може розвинутись гіпотиреоз. Проведення тесту тиреоїдної супресії під час вагітності протипоказане. Період грудного вигодовування У період грудного вигодовування левотироксин натрію слід приймати строго у рекомендованих дозах під наглядом лікаря. При прийомі в рекомендованих терапевтичних дозах концентрація тиреоїдного гормону, що секретується з грудним молоком при лактації, недостатня для того, щоб викликати гіпертиреоз та придушити секрецію ТТГ у дитини. Проведення тесту тиреоїдної супресії під час грудного вигодовування протипоказане.Побічна діяПри правильному застосуванні левотироксину натрію під контролем лікаря не спостерігаються побічні ефекти. У разі передозування, або при перевищенні індивідуального порогу переносимості левотироксину натрію або, якщо дозу препарату з початку терапії збільшують занадто швидко, у пацієнта можуть з'явитися симптоми, характерні для гіпертиреозу (див. розділ «Передозування»). При підвищеній чутливості до компонентів препарату можливе виникнення алергічних реакцій з боку шкірних покривів (наприклад, шкірний висип, кропив'янка) та органів дихання; ангіоневротичного набряку; було зареєстровано поодинокі випадки розвитку анафілактичного шоку. У разі виникнення зазначених симптомів застосування препарату слід негайно припинити.Взаємодія з лікарськими засобамиЗастосування трициклічних антидепресантів із левотироксином натрію може призвести до посилення дії антидепресантів. Левотироксин натрію знижує дію серцевих глікозидів. При одночасному застосуванні колестірамін та колестипол (іонообмінні смоли) зменшують плазмову концентрацію левотироксину натрію за рахунок гальмування його всмоктування в кишечнику. У зв'язку з цим левотироксин натрію слід приймати за 4-5 годин до прийому вказаних препаратів. Колесевелам пов'язує левотироксин натрію і, таким чином, зменшує абсорбцію левотироксину натрію із шлунково-кишкового тракту. Хоча не було встановлено жодних взаємодій при застосуванні левотироксину натрію як мінімум за 4 години до прийому колесевеламу, левотироксин натрію слід приймати як мінімум за 4 години до прийому колесевеламу. При одночасному застосуванні з анаболічними стероїдами, аспарагіназою, тамоксифеном можлива фармакокінетична взаємодія на рівні зв'язування з білками плазми. Інгібітори протеази (наприклад, ритонавір, індинавір, лопінавір) можуть впливати на ефективність левотироксину натрію. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Тиреотропний гормон (ТТГ) слід контролювати у пацієнтів, які приймають левотироксин натрію, принаймні протягом першого місяця після початку та/або припинення лікування ритонавіром. За необхідності слід скоригувати дозу левотироксину натрію. Фенітоїн може впливати на ефективність левотироксину натрію внаслідок витіснення левотироксину натрію із зв'язку з білками плазми, що може призвести до підвищення концентрації вільного Т4 та Т3. З іншого боку, фенітоїн підвищує інтенсивність метаболізму левотироксину натрію в печінці. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Левотироксин натрію може сприяти зниженню ефективності гіпоглікемічних препаратів. Тому необхідний частий моніторинг концентрації глюкози в крові з початку замісної терапії гормоном щитовидної залози. При необхідності дозу гіпоглікемічного препарату слід скоригувати. Левотироксин натрію може посилювати ефект антикоагулянтів (похідних кумарину) шляхом витіснення їх із зв'язку з білками плазми, що може підвищити ризик розвитку кровотечі, наприклад, крововиливу в головний мозок або шлунково-кишкової кровотечі, особливо у пацієнтів похилого віку. Тому необхідний регулярний моніторинг параметрів коагуляції як на початку, так і в ході комбінованої терапії зазначеними препаратами. При необхідності дозу антикоагулянту слід скоригувати. Саліцилати, дикумарол, фуросемід у високих дозах (250 мг), клофібрат та інші препарати можуть витісняти левотироксин натрію із зв'язку з білками плазми, що призводить до підвищення концентрації вільного Т4. Севеламер та карбонат лантану можуть зменшувати всмоктування левотироксину натрію. Інгібітори тирозинкінази (наприклад, іматиніб, сунітініб) можуть знижувати ефективність левотироксину натрію. Тому на початку або наприкінці курсу одночасної терапії вказаними препаратами рекомендується моніторинг зміни функції щитовидної залози у пацієнтів. При необхідності дозу левотироксину натрію коригують. Алюмініймісні лікарські препарати (антациди, сукральфат) в літературі описані як потенційно знижують ефективність левотироксину натрію. Тому прийом левотироксину натрію рекомендується здійснювати щонайменше за 2 години до застосування цих лікарських препаратів. Ця рекомендація також відноситься до застосування лікарських препаратів, що містять солі заліза та кальцію. Соматропін при одночасному застосуванні з левотироксином натрію може прискорити закриття епіфізарних зон росту. Пропілтіоурацил, глюкокортикостероїди, бета-симпатолітики, йодовмісні контрастні препарати та аміодарон пригнічують перетворення Т4 на Т3. З огляду на високий вміст йоду застосування аміодарону може супроводжуватися розвитком як гіпертиреозу, так і гіпотиреозу. Особливу увагу слід приділяти вузловому зобу з можливим розвитком функціональної нерозпізнаної автономії. Сертралін, хлорохін/прогуаніл знижують ефективність левотироксину натрію та підвищують концентрацію ТТГ у плазмі крові. Лікарські препарати, що сприяють індукції печінкових ферментів (наприклад, барбітурати, карбамазепін) можуть сприяти печінковому кліренсу левотироксину натрію. У жінок, які застосовують контрацептиви естрогену, або у жінок в постменопаузі, які отримують замісну гормональну терапію, може зростати потреба в левотироксині натрію. Вживання соєвмісних продуктів може сприяти зниженню всмоктування в кишечнику левотироксину натрію. Тому може бути потрібна корекція дози, особливо на початку або після припинення вживання продуктів, що містять сою. При одночасному застосуванні орлістату та левотироксину натрію може розвинутись гіпотиреоз та/або відбутися зниження контролю гіпотиреозу. Причиною цього може бути зниження всмоктування солей йоду та/або лівотироксину натрію. Пацієнти, які приймають левотироксин натрію, повинні проконсультуватися з лікарем до початку застосування орлістату, оскільки, можливо, потрібно приймати орлістат і левотироксин натрію в різний час доби, та скоригувати дозу левотироксину натрію. Надалі рекомендується проводити моніторинг функції щитовидної залози.Спосіб застосування та дозиДобова доза визначається індивідуально залежно від показань, клінічного стану пацієнта та даних лабораторного обстеження. Добову дозу левотироксину натрію приймають внутрішньо вранці натще, принаймні за 30 хвилин до їди, запиваючи таблетку невеликою кількістю рідини (півсклянки води) і не розжовуючи. Таблетку можна ділити на рівні частини. При проведенні замісної терапії гіпотиреозу у пацієнтів молодше 55 років за відсутності серцево-судинних захворювань левотироксин натрію застосовують у добовій дозі 1. 6-1. 8 мкг на 1 кг маси тіла; у пацієнтів старше 55 років або із серцево-судинними захворюваннями – 0.9 мкг на 1 кг маси тіла. Початковий етап замісної терапії при гіпотиреозі Пацієнти без серцево-судинних захворювань молодше 55 років Початкова доза: жінки – 75-100 мкг/добу; чоловіки – 100-150 мкг/добу. Пацієнти із серцево-судинними захворюваннями старше 55 років Початкова доза – 25 мкг/добу Збільшувати на 25 мкг кожні 2 місяці до нормалізації показника ТТГ у крові. При появі або погіршенні симптомів серцево-судинної системи провести корекцію терапії серцево-судинних захворювань. Рекомендовані дози левотироксину натрію для лікування вродженого гіпотиреозу Вік 0-6 місяців: Добова доза – 25-50 мкг. Доза для маси тіла 10-15 мкг/кг. Вік 6-12 місяців: Добова доза – 50-75 мкг. Доза для маси тіла - 6-8 мкг/кг Вік 1-5 років: Добова доза – 75-100 мкг. Доза для маси тіла 5-6 мкг/кг. Вік 6-12 років: Добова доза – 100-150 мкг. Доза для маси тіла 4-5 мкг/кг. Вік >12 років: Добова доза – 100-200 мкг. Доза для маси тіла 2-3 мкг/кг. Лікування еутиреоїдного зоба Рекомендовані дози левотироксину натрію – 75-200мкг/добу. Профілактика рецидиву після хірургічного лікування еутиреоїдного зоба Рекомендовані дозилевотироксину натрію – 75-200 мкг/добу. У комплексній терапії тиреотоксикозу Рекомендовані дози левотироксину натрію – 50-100 мкг/добу. Супресивна терапія раку щитовидної залози Рекомендовані дози левотироксину натрію – 150-300 мкг/добу. Тест тиреоїдної супресії Рекомендовані дози левотироксину натрію: За 4 тижні до тесту – 75 мкг/добу. За 3 тижні до тесту – 75 мкг/добу. За 2 тижні до тесту – 150-200 мкг/добу. За 1 тиждень до тесту – 150-200 мкг/добу. Грудним дітям та дітям до 3 років добову дозу левотироксину натрію дають в один прийом за 30 хвилин до першого годування. Таблетку розчиняють у воді (10-15 мл) до тонкої суспензії, яку готують безпосередньо перед прийомом препарату і дають запивати додатково невеликою кількістю рідини (5-10 мл). У пацієнтів з тяжким тривалим гіпотиреозом лікування слід починати з особливою обережністю, з малих доз – з 12,5 мкг/добу, дозу збільшують до підтримуючої через більш тривалі інтервали часу - на 12,5 мкг/добу кожні 2 тижні і частіше визначають концентрацію ТТГ у крові. При гіпотиреозі левотироксин натрію приймають, як правило, протягом усього життя. При тиреотоксикозі левотироксин натрію застосовують у комплексній терапії з антитиреоїдними препаратами після досягнення еутиреоїдного стану. В усіх випадках тривалість лікування препаратом визначає лікар. Для точного дозування необхідно використовувати найбільш відповідне дозування левотироксину натрію.ПередозуванняСимптоми При передозуванні препарату спостерігається значне збільшення швидкості обміну речовин. Клінічні ознаки гіпертиреозу можуть виникати у разі передозування, якщо перевищено індивідуальний поріг переносимості левотироксину натрію, або якщо доза препарату з початку терапії збільшується дуже швидко. Симптоми, характерні для гіпертиреозу: порушення ритму серця, тахікардія, відчуття серцебиття, стенокардія, головний біль, м'язова слабкість та м'язові посмикування, гіперемія (особливо особи), лихоманка, блювота, порушення менструального циклу, доброякісна внутрішньочерепна гіпертензія, гіпергідроз, зниження маси тіла, діарея. Передозування левотироксину натрію може призвести до появи симптомів гострого психозу, особливо у пацієнтів із схильністю до психотичних розладів. Були зареєстровані випадки раптової зупинки серцевої діяльності у пацієнтів, які приймали надмірно високі дози левотироксину натрію протягом багатьох років. У схильних пацієнтів було відзначено окремі випадки виникнення судом при перевищенні індивідуального порога переносимості. Лікування Залежно від виразності симптомів лікарем може бути рекомендовано зменшення добової дози левотироксину натрію, перерва у лікуванні на кілька днів, призначення бета-адреноблокаторів. У разі гострого передозування абсорбція препарату у шлунково-кишковому тракті може бути знижена шляхом застосування активованого вугілля. При прийомі гранично високих доз може бути призначений плазмаферез. Після зникнення побічних ефектів лікування слід розпочинати з обережністю з нижчою дозою. Передозування левотироксину натрію потребує тривалого періоду спостереження. Через поступове перетворення левотироксину натрію на ліотиронін симптоми можуть виникати із затримкою до 6 днів.Запобіжні заходи та особливі вказівкиДо початку замісної терапії гормонами щитовидної залози або до виконання тесту тиреоїдної супресії необхідно виключити або провести лікування наступних захворювань або патологічних станів: гострої коронарної недостатності, стенокардії, атеросклерозу, артеріальної гіпертензії, недостатності гіпофізу або недостатності надниркових залоз. До початку терапії гормонами щитовидної залози слід виключити або провести лікування функціональної автономії щитовидної залози. У разі дисфункції кори надниркових залоз перед призначенням левотироксину натрію необхідно розпочати адекватну замісну терапію гормонами надниркових залоз для запобігання гострій наднирковій недостатності (див. розділ «Протипоказання»). У пацієнтів з ризиком розвитку психотичних розладів рекомендується починати терапію з низької дози левотироксину натрію з подальшим її повільним збільшенням на початку терапії. Рекомендується нагляд за пацієнтами. У разі виявлення ознак психотичних розладів доза левотироксину натрію, що приймається, повинна бути скоригована. Необхідно виключити можливість виникнення навіть незначного лікарського обумовленого гіпертиреозу у пацієнтів з коронарною недостатністю, серцевою недостатністю або тахіаритміями. Тому в цих випадках потрібний регулярний моніторинг концентрації тиреоїдних гормонів. До проведення замісної терапії гормонами щитовидної залози необхідно з'ясувати етіологію вторинного гіпотиреозу. При необхідності слід розпочати замісну терапію з метою компенсації надниркової недостатності. Без адекватного лікування глюкокортикостероїдами терапія тиреоїдними гормонами у пацієнтів з недостатністю надниркових залоз або недостатністю гіпофізу може спровокувати аддисонічний криз. При підозрі на розвиток функціональної автономії щитовидної залози до початку лікування рекомендується виконання ТРГ-тесту або супресивної сцинтиграфії. На початку терапії левотироксином натрію у недоношених новонароджених з дуже низькою масою тіла слід контролювати гемодинамічні параметри, оскільки через незрілу функцію надниркових залоз можуть виникнути порушення кровообігу. У жінок у постменопаузі, які мають гіпотиреоз та підвищений ризик остеопорозу, необхідно виключити наявність концентрацій левотироксину натрію у сироватці крові, що перевищують фізіологічні. У цьому випадку рекомендовано ретельний моніторинг функції щитовидної залози. Слід виявляти обережність при застосуванні левотироксину натрію пацієнтам з епілепсією в анамнезі, оскільки це збільшує ризик епілептичних нападів. Застосування левотироксину натрію не рекомендується за наявності метаболічних порушень, що супроводжуються гіпертиреозом. Винятком є одночасне застосування під час лікарської терапії гіпертиреозу антитиреоїдними препаратами. З початку терапії левотироксином натрію у разі переходу з одного препарату на інший рекомендується скоригувати дозу залежно від клінічної відповіді пацієнта на терапію та результатів лабораторного обстеження. Гормони щитовидної залози не повинні застосовуватись з метою зниження маси тіла. Терапевтичні дози левотироксину натрію не викликають зниження маси тіла у пацієнтів, які перебувають у стані еутиреозу. Застосування більш високих доз може викликати серйозні, аж до загрозливих для життя, побічні ефекти, особливо при одночасному застосуванні з деякими препаратами для зниження маси тіла, у тому числі з симпатоміметиками. За необхідності переведення на інший препарат, що містить левотироксин натрію, спочатку необхідно моніторувати клінічні та лабораторні показники через потенційний ризик дисбалансу на рівні гормонів щитовидної залози. У деяких пацієнтів може знадобитися коригування дози препарату. Препарат L-тироксин 100 Берлін-Хемі містить менше 1 ммоль натрію (23 мг) на одну таблетку, тобто практично може розглядатися як препарат, що не містить натрію. Вплив на здатність до керування транспортними засобами та механізмами Досліджень впливу левотироксину натрію на здатність до керування транспортними засобами та механізмами не проводилося. Тим не менш, оскільки левотироксин натрію ідентичний природному тиреоїдному гормону, впливу на здатність керувати транспортними засобами та іншими механізмами не очікується. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаТаблетки – 1 таб. : Діюча речовина: левотироксин натрію – 0,05 мг. Допоміжні речовини: кальцію гідрофосфату дигідрат, целюлоза мікрокристалічна, карбоксиметилкрохмаль натрію (тип А), декстрин, гліцериди довголанцюгові парціальні. Пігулки, 50 мкг. По 25 таблеток у контурну коміркову упаковку (блістер) [фольга алюмінієва/фольга алюмінієва]. По 1, 2 або 4 блістери з інструкцією із застосування в картонній пачці.Інформація від виробникаТермін придатності 2 роки. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі злегка опуклі пігулки від білого до білого зі злегка жовтуватим відтінком кольору, з ризиком поділу на одному боці і тисненням «50» на інший.ФармакокінетикаАбсорбція При внутрішньому прийомі левотироксин натрію всмоктується переважно у верхньому відділі тонкого кишечника. Всмоктується до 80% прийнятої дози левотироксину натрію. Їда знижує всмоктування левотироксину натрію. Час досягнення максимальної концентрації левотироксину натрію (ТСmax) у плазмі після прийому внутрішньо разової дози становить приблизно 5-6 год. Розподіл Розрахунковий обсяг розподілу складає 10-12 л. Після всмоктування більше 99% левотироксину натрію зв'язується з білками плазми крові (тироксин-зв'язуючим глобуліном, тироксин-зв'язуючим преальбуміном та альбуміном). Метаболізм Процес монодейодування в різних тканинах піддається приблизно 80% левотироксину натрію з утворенням Т3 і неактивних метаболітів. Тиреоїдні гормони метаболізуються головним чином у печінці, нирках, головному мозку та м'язах. Незначна кількість левотироксину натрію піддається дезамінуванню та декарбоксилюванню, а також кон'югуванню із сірчаною та глюкуроновою кислотами (у печінці). Виведення Метаболічний кліренс левотироксину натрію становить приблизно 1,2 л плазми на добу. Метаболіти виводяться нирками та через кишечник. Період напіввиведення левотироксину натрію становить 7 днів. При тиреотоксикозі період напіввиведення скорочується до 3-4 днів, а при гіпотиреозі подовжується до 9-10 днів. Ниркова недостатність У пацієнтів з нирковою недостатністю левотироксин натрію не виводиться з організму за допомогою гемодіалізу або гемоперфузії через міцний зв'язок з білками.ФармакодинамікаДіюча речовина препарату L-Тироксин 50 Берлін-Хемі левотироксин натрію є синтетичним лівообертальним ізомером тироксину, який за своєю дією ідентичний природному тиреоїдному гормону, що синтезується щитовидною залозою людини. Для організму людини не існує відмінностей між ендогенним та екзогенним левотироксинами. Після часткового перетворення на трийодтиронін (Т3) у печінці та нирках та переходу в клітини організму, левотироксин натрію впливає на розвиток та ріст тканин, обмін речовин. У малих дозах має анаболічну дію на білковий та жировий обміни. У середніх добових дозах стимулює зростання та розвиток, підвищує потребу тканин у кисні, стимулює метаболізм білків, жирів та вуглеводів, підвищує функціональну активність серцево-судинної системи та центральної нервової системи. У великих дозах левотироксин натрію пригнічує вироблення тиротропін-рилізинг гормону гіпоталамуса та тиреотропного гормону (ТТГ) гіпофізу. Терапевтичний ефект спостерігається через 7-12 днів після початку застосування, протягом такого ж часу зберігається дія препарату після його відміни. Клінічний ефект при гіпотиреозі проявляється через 3-5 діб. Прояви дифузного еутиреоїдного зоба зменшуються або зникають протягом 3-6 місяців застосування препарату.Показання до застосуваннягіпотиреоз; еутиреоїдний зоб; як замісна терапія та для профілактики рецидиву зоба після оперативних втручань на щитовидній залозі; як супресивна та замісна терапія при злоякісних новоутвореннях щитовидної залози, в основному після оперативного лікування; дифузний токсичний зоб: після досягнення еутиреоїдного стану антитиреоїдними засобами (у вигляді комбінованої або монотерапії); як діагностичний засіб при проведенні тесту тиреоїдної супресії.Протипоказання до застосуванняпідвищена індивідуальна чутливість до будь-якого компонента препарату; нелікований тиреотоксикоз; нелікована недостатність надниркових залоз; нелікована гіпофізарна недостатність; застосування у період вагітності у комбінації з антитиреоїдними засобами. Не слід розпочинати лікування препаратом за наявності гострого інфаркту міокарда, гострого міокардиту, гострого панкардиту. З обережністю Левотироксин натрію слід призначати з обережністю при захворюваннях серцево-судинної системи: ішемічну хворобу серця (ІХС) (атеросклероз, стенокардію, інфаркт міокарда в анамнезі), артеріальну гіпертензію, порушення ритму серця; при гіпофізарній та/або наднирковій недостатності, при цукровому діабеті, важкому тривалому гіпотиреозі, тиреоїдній автономії, синдромі мальабсорбції (може знадобитися корекція дози); у пацієнтів із схильністю до психотичних реакцій.Вагітність та лактаціяВагітність У період вагітності терапія левотироксином натрію, призначена з приводу гіпотиреозу, має продовжуватись. У період вагітності може знадобитися збільшення дози левотироксину натрію через підвищення вмісту тироксин-зв'язуючого глобуліну. Немає даних про виникнення тератогенних та фетотоксичних ефектів прийому левотироксину натрію в рекомендованих терапевтичних дозах. Прийом левотироксину натрію в період вагітності у надмірно високих дозах може негативно впливати на плід та постнатальний розвиток. Застосування при вагітності левотироксину натрію у комбінації з антитиреоїдними засобами протипоказане, оскільки прийом левотироксину натрію може вимагати збільшення доз антитиреоїдних засобів. Оскільки антитиреоїдні засоби, на відміну від левотироксину натрію, можуть проникати через плаценту, то у плода може розвинутись гіпотиреоз. Проведення тесту тиреоїдної супресії під час вагітності протипоказане. Період грудного вигодовування У період грудного вигодовування левотироксин натрію слід приймати строго у рекомендованих дозах під наглядом лікаря. При прийомі в рекомендованих терапевтичних дозах концентрація тиреоїдного гормону, що секретується з грудним молоком при лактації, недостатня для того, щоб викликати гіпертиреоз та придушити секрецію ТТГ у дитини. Проведення тесту тиреоїдної супресії під час грудного вигодовування протипоказане.Побічна діяПри правильному застосуванні левотироксину натрію під контролем лікаря не спостерігаються побічні ефекти. Були зареєстровані випадки алергічних реакцій як ангіоневротичного набряку.Взаємодія з лікарськими засобамиЗастосування трициклічних антидепресантів із левотироксином натрію може призвести до посилення дії антидепресантів. Левотироксин натрію знижує дію серцевих глікозидів. При одночасному застосуванні колестірамін та колестипол (іонообмінні смоли) зменшують плазмову концентрацію левотироксину натрію за рахунок гальмування його всмоктування в кишечнику. У зв'язку з цим левотироксин натрію слід приймати за 4-5 годин до прийому вказаних препаратів. Колесевелам пов'язує левотироксин натрію і, таким чином, зменшує абсорбцію левотироксину натрію із шлунково-кишкового тракту. Хоча не було встановлено жодних взаємодій при застосуванні левотироксину натрію як мінімум за 4 години до прийому колесевеламу, левотироксин натрію слід приймати як мінімум за 4 години до прийому колесевеламу. При одночасному застосуванні з анаболічними стероїдами, аспарагіназою, тамоксифеном можлива фармакокінетична взаємодія на рівні зв'язування з білками плазми. Інгібітори протеази (наприклад, ритонавір, індинавір, лопінавір) можуть впливати на ефективність левотироксину натрію. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Тиреотропний гормон (ТТГ) слід контролювати у пацієнтів, які приймають левотироксин натрію, принаймні протягом першого місяця після початку та/або припинення лікування ритонавіром. За необхідності слід скоригувати дозу левотироксину натрію. Фенітоїн може впливати на ефективність левотироксину натрію внаслідок витіснення левотироксину натрію із зв'язку з білками плазми, що може призвести до підвищення концентрації вільного Т4 та Т3. З іншого боку, фенітоїн підвищує інтенсивність метаболізму левотироксину натрію у печінці. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Левотироксин натрію може сприяти зниженню ефективності гіпоглікемічних препаратів. Тому необхідний частий моніторинг концентрації глюкози в крові з початку замісної терапії гормоном щитовидної залози. При необхідності дозу гіпоглікемічного препарату слід скоригувати. Левотироксин натрію може посилювати ефект антикоагулянтів (похідних кумарину) шляхом витіснення їх із зв'язку з білками плазми, що може підвищити ризик розвитку кровотечі, наприклад, крововиливу в головний мозок або шлунково-кишкової кровотечі, особливо у пацієнтів похилого віку. Тому необхідний регулярний моніторинг параметрів коагуляції як на початку, так і в ході комбінованої терапії зазначеними препаратами. При необхідності дозу антикоагулянту слід скоригувати. Саліцилати, дикумарол, фуросемід у високих дозах (250 мг), клофібрат та інші препарати можуть витісняти левотироксин натрію у зв'язку з білками плазми, що призводить до підвищення концентрації вільного Т4. Севеламер та карбонат лантану можуть зменшувати всмоктування левотироксину натрію. Інгібітори тирозинкінази (наприклад, іматиніб, сунітініб) можуть знижувати ефективність левотироксину натрію. Тому на початку або наприкінці курсу одночасної терапії вказаними препаратами рекомендується моніторинг зміни функції щитовидної залози у пацієнтів. При необхідності дозу левотироксину натрію коригують. Алюмініймісні лікарські препарати (антациди, сукральфат) в літературі описані як потенційно знижують ефективність левотироксину натрію. Тому прийом левотироксину натрію рекомендується здійснювати щонайменше за 2 години до застосування цих лікарських препаратів. Ця рекомендація також відноситься до застосування лікарських препаратів, що містять солі заліза та кальцію. Соматропін при одночасному застосуванні з левотироксином натрію може прискорити закриття епіфізарних зон росту. Пропілтіоурацил, глюкокортикостероїди, бета-симпатолітики, йодовмісні контрастні препарати та аміодарон пригнічують перетворення Т4 на Т3. З огляду на високий вміст йоду застосування аміодарону може супроводжуватися розвитком як гіпертиреозу, так і гіпотиреозу. Особливу увагу слід приділяти вузловому зобу з можливим розвитком функціональної нерозпізнаної автономії. Сертралін, хлорохін/прогуаніл знижують ефективність левотироксину натрію та підвищують концентрацію ТТГ у плазмі крові. Лікарські препарати, що сприяють індукції печінкових ферментів (наприклад, барбітурати, карбамазепін) можуть сприяти печінковому кліренсу левотироксину натрію. У жінок, які застосовують контрацептиви естрогену, або у жінок в постменопаузі, які отримують замісну гормональну терапію, може зростати потреба в левотироксині натрію. Вживання соєвмісних продуктів може сприяти зниженню всмоктування в кишечнику левотироксину натрію. Тому може бути потрібна корекція дози, особливо на початку або після припинення вживання продуктів, що містять сою. При одночасному застосуванні орлістату та левотироксину натрію може розвинутись гіпотиреоз та/або відбутися зниження контролю гіпотиреозу. Причиною цього може бути зниження всмоктування солей йоду та/або лівотироксину натрію. Пацієнти, які приймають левотироксин натрію, повинні проконсультуватися з лікарем до початку застосування орлістату, оскільки, можливо, потрібно приймати орлістат і левотироксин натрію в різний час доби, та скоригувати дозу левотироксину натрію. Надалі рекомендується проводити моніторинг функції щитовидної залози.Спосіб застосування та дозиДобова доза визначається індивідуально залежно від показань, клінічного стану пацієнта та даних лабораторного обстеження. Добову дозу левотироксину натрію приймають внутрішньо вранці натще, принаймні за 30 хвилин до їди, запиваючи таблетку невеликою кількістю рідини (півсклянки води) і не розжовуючи. Таблетку можна ділити на рівні частини. При проведенні замісної терапії гіпотиреозу у пацієнтів молодше 55 років за відсутності серцево-судинних захворювань левотироксин натрію застосовують у добовій дозі 1. 6-1. 8 мкг на 1 кг маси тіла; у пацієнтів старше 55 років або із серцево-судинними захворюваннями – 0.9 мкг на 1 кг маси тіла. Початковий етап замісної терапії при гіпотиреозі Пацієнти без серцево-судинних захворювань молодше 55 років Початкова доза: жінки – 75-100 мкг/добу; чоловіки – 100-150 мкг/добу. Пацієнти із серцево-судинними захворюваннями старше 55 років Початкова доза – 25 мкг/добу Збільшувати на 25 мкг кожні 2 місяці до нормалізації показника ТТГ у крові. При появі або погіршенні симптомів серцево-судинної системи провести корекцію терапії серцево-судинних захворювань. Рекомендовані дози левотироксину натрію для лікування вродженого гіпотиреозу Вік 0-6 місяців: Добова доза – 25-50 мкг. Доза для маси тіла 10-15 мкг/кг. Вік 6-12 місяців: Добова доза – 50-75 мкг. Доза для маси тіла - 6-8 мкг/кг Вік 1-5 років: Добова доза – 75-100 мкг. Доза для маси тіла 5-6 мкг/кг. Вік 6-12 років: Добова доза – 100-150 мкг. Доза для маси тіла 4-5 мкг/кг. Вік >12 років: Добова доза – 100-200 мкг. Доза для маси тіла 2-3 мкг/кг. Лікування еутиреоїдного зоба Рекомендовані дози левотироксину натрію – 75-200мкг/добу. Профілактика рецидиву після хірургічного лікування еутиреоїдного зоба Рекомендовані дозилевотироксину натрію – 75-200 мкг/добу. У комплексній терапії тиреотоксикозу Рекомендовані дози левотироксину натрію – 50-100 мкг/добу. Супресивна терапія раку щитовидної залози Рекомендовані дози левотироксину натрію – 150-300 мкг/добу. Тест тиреоїдної супресії Рекомендовані дози левотироксину натрію: За 4 тижні до тесту – 75 мкг/добу. За 3 тижні до тесту – 75 мкг/добу. За 2 тижні до тесту – 150-200 мкг/добу. За 1 тиждень до тесту – 150-200 мкг/добу. Грудним дітям та дітям до 3 років добову дозу левотироксину натрію дають в один прийом за 30 хвилин до першого годування. Таблетку розчиняють у воді (10-15 мл) до тонкої суспензії, яку готують безпосередньо перед прийомом препарату і дають запивати додатково невеликою кількістю рідини (5-10 мл). У пацієнтів з тяжким тривалим гіпотиреозом лікування слід починати з особливою обережністю, з малих доз – з 12,5 мкг/добу, дозу збільшують до підтримуючої через більш тривалі інтервали часу - на 12,5 мкг/добу кожні 2 тижні і частіше визначають концентрацію ТТГ у крові. При гіпотиреозі левотироксин натрію приймають, як правило, протягом усього життя. При тиреотоксикозі левотироксин натрію застосовують у комплексній терапії з антитиреоїдними препаратами після досягнення еутиреоїдного стану. В усіх випадках тривалість лікування препаратом визначає лікар. Для точного дозування необхідно використовувати найбільш відповідне дозування левотироксину натрію.ПередозуванняСимптоми При передозуванні препарату спостерігається значне збільшення швидкості обміну речовин. Клінічні ознаки гіпертиреозу можуть виникати у разі передозування, якщо перевищено індивідуальний поріг переносимості левотироксину натрію, або якщо доза препарату з початку терапії збільшується дуже швидко. Симптоми, характерні для гіпертиреозу: порушення ритму серця, тахікардія, відчуття серцебиття, стенокардія, головний біль, м'язова слабкість та м'язові посмикування, гіперемія (особливо особи), лихоманка, блювота, порушення менструального циклу, доброякісна внутрішньочерепна гіпертензія, гіпергідроз, зниження маси тіла, діарея. Передозування левотироксину натрію може призвести до появи симптомів гострого психозу, особливо у пацієнтів із схильністю до психотичних розладів. Були зареєстровані випадки раптової зупинки серцевої діяльності у пацієнтів, які приймали надмірно високі дози левотироксину натрію протягом багатьох років. У схильних пацієнтів було відзначено окремі випадки виникнення судом при перевищенні індивідуального порога переносимості. Лікування Залежно від виразності симптомів лікарем може бути рекомендовано зменшення добової дози левотироксину натрію, перерва в лікуванні на кілька днів, призначення бета-адреноблокаторів. У разі гострого передозування абсорбція препарату у шлунково-кишковому тракті може бути знижена шляхом застосування активованого вугілля. При прийомі гранично високих доз може бути призначений плазмаферез. Після зникнення побічних ефектів лікування слід розпочинати з обережністю з нижчою дозою. Передозування левотироксину натрію потребує тривалого періоду спостереження. Через поступове перетворення левотироксину натрію на ліотиронін симптоми можуть виникати із затримкою до 6 днів.Запобіжні заходи та особливі вказівкиДо початку замісної терапії гормонами щитовидної залози або до виконання тесту тиреоїдної супресії необхідно виключити або провести лікування наступних захворювань або патологічних станів: гострої коронарної недостатності, стенокардії, атеросклерозу, артеріальної гіпертензії, недостатності гіпофізу або недостатності надниркових залоз. До початку терапії гормонами щитовидної залози слід виключити або провести лікування функціональної автономії щитовидної залози. У разі дисфункції кори надниркових залоз перед призначенням левотироксину натрію необхідно розпочати адекватну замісну терапію гормонами надниркових залоз для запобігання гострій наднирковій недостатності (див. розділ «Протипоказання»). У пацієнтів з ризиком розвитку психотичних розладів рекомендується починати терапію з низької дози левотироксину натрію з подальшим її повільним збільшенням на початку терапії. Рекомендується нагляд за пацієнтами. У разі виявлення ознак психотичних розладів доза левотироксину натрію, що приймається, повинна бути скоригована. Необхідно виключити можливість виникнення навіть незначного лікарського обумовленого гіпертиреозу у пацієнтів з коронарною недостатністю, серцевою недостатністю або тахіаритміями. Тому в цих випадках потрібний регулярний моніторинг концентрації тиреоїдних гормонів. До проведення замісної терапії гормонами щитовидної залози необхідно з'ясувати етіологію вторинного гіпотиреозу. При необхідності слід розпочати замісну терапію з метою компенсації надниркової недостатності. Без адекватного лікування глюкокортикостероїдами терапія тиреоїдними гормонами у пацієнтів з недостатністю надниркових залоз або недостатністю гіпофізу може спровокувати аддисонічний криз. При підозрі на розвиток функціональної автономії щитовидної залози до початку лікування рекомендується виконання ТРГ-тесту або супресивної сцинтиграфії. На початку терапії левотироксином натрію у недоношених новонароджених з дуже низькою масою тіла слід контролювати гемодинамічні параметри, оскільки через незрілу функцію надниркових залоз можуть виникнути порушення кровообігу. У жінок у постменопаузі, які мають гіпотиреоз та підвищений ризик остеопорозу, необхідно виключити наявність концентрацій левотироксину натрію у сироватці крові, що перевищують фізіологічні. У цьому випадку рекомендовано ретельний моніторинг функції щитовидної залози. Слід виявляти обережність при застосуванні левотироксину натрію пацієнтам з епілепсією в анамнезі, оскільки це збільшує ризик епілептичних нападів. Застосування левотироксину натрію не рекомендується за наявності метаболічних порушень, що супроводжуються гіпертиреозом. Винятком є одночасне застосування під час лікарської терапії гіпертиреозу антитиреоїдними препаратами. З початку терапії левотироксином натрію у разі переходу з одного препарату на інший рекомендується скоригувати дозу залежно від клінічної відповіді пацієнта на терапію та результатів лабораторного обстеження. Гормони щитовидної залози не повинні застосовуватись з метою зниження маси тіла. Терапевтичні дози левотироксину натрію не викликають зниження маси тіла у пацієнтів, які перебувають у стані еутиреозу. Застосування більш високих доз може викликати серйозні, аж до загрозливих для життя, побічні ефекти, особливо при одночасному застосуванні з деякими препаратами для зниження маси тіла, у тому числі з симпатоміметиками. За необхідності переведення на інший препарат, що містить левотироксин натрію, спочатку необхідно моніторувати клінічні та лабораторні показники через потенційний ризик дисбалансу на рівні гормонів щитовидної залози. У деяких пацієнтів може знадобитися коригування дози препарату. Препарат L-тироксин 100 Берлін-Хемі містить менше 1 ммоль натрію (23 мг) на одну таблетку, тобто практично може розглядатися як препарат, що не містить натрію. Вплив на здатність до керування транспортними засобами та механізмами Досліджень впливу левотироксину натрію на здатність до керування транспортними засобами та механізмами не проводилося. Тим не менш, оскільки левотироксин натрію ідентичний природному тиреоїдному гормону, впливу на здатність керувати транспортними засобами та іншими механізмами не очікується. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаТаблетки – 1 таб. : Діюча речовина: левотироксин натрію – 0,075 мг. Допоміжні речовини: кальцію гідрофосфату дигідрат, целюлоза мікрокристалічна, карбоксиметилкрохмаль натрію (тип А), декстрин, гліцериди довголанцюгові парціальні. Пігулки, 75 мкг. По 25 таблеток у контурній комірковій упаковці (блістер) [фольга алюмінієва/фольга алюмінієва]. По 1, 2 або 4 блістери з інструкцією із застосування препарату в картонній пачці.Інформація від виробникаТермін придатності 2 роки. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі, злегка опуклі пігулки від білого до білого зі злегка жовтуватим відтінком кольору, з ризиком поділу з одного боку і тисненням «75» з іншого.ФармакокінетикаАбсорбція При внутрішньому прийомі левотироксин натрію всмоктується переважно у верхньому відділі тонкого кишечника. Всмоктується до 80% прийнятої дози левотироксину натрію. Їда знижує всмоктування левотироксину натрію. Розподіл Розрахунковий обсяг розподілу складає 10-12 л. Після всмоктування більше 99% левотироксину натрію зв'язується з білками плазми крові (тироксин-зв'язуючим глобуліном, тироксин-зв'язуючим преальбуміном та альбуміном). Метаболізм Незначна кількість левотироксину натрію піддається дезамінуванню та декарбоксилюванню, а також кон'югуванню із сірчаною та глюкуроновою кислотами (у печінці). Виведення Метаболічний кліренс левотироксину натрію становить приблизно 1,2 л плазми на добу. Метаболіти виводяться нирками та через кишечник. Період напіввиведення левотироксину натрію становить 7 днів. При тиреотоксикозі період напіввиведення скорочується до 3-4 днів, а при гіпотиреозі подовжується до 9-10 днів. Ниркова недостатність У пацієнтів з нирковою недостатністю левотироксин натрію не виводиться з організму за допомогою гемодіалізу або гемоперфузії через міцний зв'язок з білками.ФармакодинамікаДіюча речовина препарату L-Тироксин 75 Берлін-Хемі левотироксин натрію є синтетичним лівообертальним ізомером тироксину, який за своєю дією ідентичний природному тиреоїдному гормону, що синтезується щитовидною залозою людини. Для організму людини не існує відмінностей між ендогенним та екзогенним левотироксинами. Після часткового перетворення на трийодтиронін (Т3) у печінці та нирках та переходу в клітини організму, левотироксин натрію впливає на розвиток та ріст тканин, обмін речовин. У малих дозах має анаболічну дію на білковий та жировий обміни. У середніх добових дозах стимулює зростання та розвиток, підвищує потребу тканин у кисні, стимулює метаболізм білків, жирів та вуглеводів, підвищує функціональну активність серцево-судинної системи та центральної нервової системи. У великих дозах левотироксин натрію пригнічує вироблення тиротропін-рилізинг гормону гіпоталамуса та тиреотропного гормону (ТТГ) гіпофізу. Терапевтичний ефект спостерігається через 7-12 днів після початку застосування протягом такого ж часу зберігається дія левотироксину натрію після його відміни. Клінічний ефект при гіпотиреозі проявляється через 3-5 діб. Прояви дифузного еутиреоїдного зоба зменшуються або зникають протягом 3-6 місяців застосування препарату.Показання до застосуваннягіпотиреоз; еутиреоїдний зоб; як замісна терапія та для профілактики рецидиву зоба після оперативних втручань на щитовидній залозі; як супресивна та замісна терапія при злоякісних новоутвореннях щитовидної залози, в основному після оперативного лікування; дифузний токсичний зоб: після досягнення еутиреоїдного стану антитиреоїдними засобами (у вигляді комбінованої або монотерапії); як діагностичний засіб при проведенні тесту тиреоїдної супресії.Протипоказання до застосуванняпідвищена індивідуальна чутливість до будь-якого компонента препарату; нелікований тиреотоксикоз; нелікована недостатність надниркових залоз; нелікована гіпофізарна недостатність; застосування у період вагітності у комбінації з антитиреоїдними засобами. Не слід розпочинати лікування препаратом за наявності гострого інфаркту міокарда, гострого міокардиту, гострого панкардиту. З обережністю Левотироксин натрію слід призначати з обережністю при захворюваннях серцево-судинної системи: ішемічну хворобу серця (ІХС) (атеросклероз, стенокардію, інфаркт міокарда в анамнезі), артеріальну гіпертензію, порушення ритму серця; при гіпофізарній та/або наднирковій недостатності, при цукровому діабеті, важкому тривалому гіпотиреозі, тиреоїдній автономії, синдромі мальабсорбції (може знадобитися корекція дози); у пацієнтів із схильністю до психотичних реакцій.Вагітність та лактаціяВагітність У період вагітності терапія левотироксином натрію, призначена з приводу гіпотиреозу, має продовжуватись. У період вагітності може знадобитися збільшення дози левотироксину натрію через підвищення вмісту тироксин-зв'язуючого глобуліну. Немає даних про виникнення тератогенних та фетотоксичних ефектів прийому левотироксину натрію в рекомендованих терапевтичних дозах. Прийом левотироксину натрію в період вагітності у надмірно високих дозах може негативно впливати на плід та постнатальний розвиток. Застосування при вагітності левотироксину натрію у комбінації з антитиреоїдними засобами протипоказане, оскільки прийом левотироксину натрію може вимагати збільшення доз антитиреоїдних засобів. Оскільки антитиреоїдні засоби, на відміну від левотироксину натрію, можуть проникати через плаценту, то у плода може розвинутись гіпотиреоз. Проведення тесту тиреоїдної супресії під час вагітності протипоказане. Період грудного вигодовування У період грудного вигодовування левотироксин натрію слід приймати строго у рекомендованих дозах під наглядом лікаря. При прийомі в рекомендованих терапевтичних дозах концентрація тиреоїдного гормону, що секретується з грудним молоком при лактації, недостатня для того, щоб викликати гіпертиреоз та придушити секрецію ТТГ у дитини. Проведення тесту тиреоїдної супресії під час грудного вигодовування протипоказане.Побічна діяПри правильному застосуванні левотироксину натрію під контролем лікаря не спостерігаються побічні ефекти. У разі передозування, або при перевищенні індивідуального порогу переносимості левотироксину натрію або, якщо дозу препарату з початку терапії збільшують занадто швидко, у пацієнта можуть з'явитися симптоми, характерні для гіпертиреозу (див. розділ «Передозування»). При підвищеній чутливості до компонентів препарату можливе виникнення алергічних реакцій з боку шкірних покривів (наприклад, шкірний висип, кропив'янка) та органів дихання; ангіоневротичного набряку; було зареєстровано поодинокі випадки розвитку анафілактичного шоку. У разі виникнення зазначених симптомів застосування препарату слід негайно припинити.Взаємодія з лікарськими засобамиЗастосування трициклічних антидепресантів із левотироксином натрію може призвести до посилення дії антидепресантів. Левотироксин натрію знижує дію серцевих глікозидів. При одночасному застосуванні колестірамін та колестипол (іонообмінні смоли) зменшують плазмову концентрацію левотироксину натрію за рахунок гальмування його всмоктування в кишечнику. У зв'язку з цим левотироксин натрію слід приймати за 4-5 годин до прийому вказаних препаратів. Колесевелам пов'язує левотироксин натрію і, таким чином, зменшує абсорбцію левотироксину натрію із шлунково-кишкового тракту. Хоча не було встановлено жодних взаємодій при застосуванні левотироксину натрію як мінімум за 4 години до прийому колесевеламу, левотироксин натрію слід приймати як мінімум за 4 години до прийому колесевеламу. При одночасному застосуванні з анаболічними стероїдами, аспарагіназою, тамоксифеном можлива фармакокінетична взаємодія на рівні зв'язування з білками плазми. Інгібітори протеази (наприклад, ритонавір, індинавір, лопінавір) можуть впливати на ефективність левотироксину натрію. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Тиреотропний гормон (ТТГ) слід контролювати у пацієнтів, які приймають левотироксин натрію, принаймні протягом першого місяця після початку та/або припинення лікування ритонавіром. За необхідності слід скоригувати дозу левотироксину натрію. Фенітоїн може впливати на ефективність левотироксину натрію внаслідок витіснення левотироксину натрію із зв'язку з білками плазми, що може призвести до підвищення концентрації вільного Т4 та Т3. З іншого боку, фенітоїн підвищує інтенсивність метаболізму левотироксину натрію в печінці. Рекомендується ретельний моніторинг концентрації тиреоїдних гормонів. Левотироксин натрію може сприяти зниженню ефективності гіпоглікемічних препаратів. Тому необхідний частий моніторинг концентрації глюкози в крові з початку замісної терапії гормоном щитовидної залози. При необхідності дозу гіпоглікемічного препарату слід скоригувати. Левотироксин натрію може посилювати ефект антикоагулянтів (похідних кумарину) шляхом витіснення їх із зв'язку з білками плазми, що може підвищити ризик розвитку кровотечі, наприклад, крововиливу в головний мозок або шлунково-кишкової кровотечі, особливо у пацієнтів похилого віку. Тому необхідний регулярний моніторинг параметрів коагуляції як на початку, так і в ході комбінованої терапії зазначеними препаратами. При необхідності дозу антикоагулянту слід скоригувати. Саліцилати, дикумарол, фуросемід у високих дозах (250 мг), клофібрат та інші препарати можуть витісняти левотироксин натрію у зв'язку з білками плазми, що призводить до підвищення концентрації вільного Т4. Севеламер та карбонат лантану можуть зменшувати всмоктування левотироксину натрію. Інгібітори тирозинкінази (наприклад, іматиніб, сунітініб) можуть знижувати ефективність левотироксину натрію. Тому на початку або наприкінці курсу одночасної терапії вказаними препаратами рекомендується моніторинг зміни функції щитовидної залози у пацієнтів. При необхідності дозу левотироксину натрію коригують. Алюмініймісні лікарські препарати (антациди, сукральфат) в літературі описані як потенційно знижують ефективність левотироксину натрію. Тому прийом левотироксину натрію рекомендується здійснювати щонайменше за 2 години до застосування цих лікарських препаратів. Ця рекомендація також відноситься до застосування лікарських препаратів, що містять солі заліза та кальцію. Соматропін при одночасному застосуванні з левотироксином натрію може прискорити закриття епіфізарних зон росту. Пропілтіоурацил, глюкокортикостероїди, бета-симпатолітики, йодовмісні контрастні препарати та аміодарон пригнічують перетворення Т4 на Т3. З огляду на високий вміст йоду застосування аміодарону може супроводжуватися розвитком як гіпертиреозу, так і гіпотиреозу. Особливу увагу слід приділяти вузловому зобу з можливим розвитком функціональної нерозпізнаної автономії. Сертралін, хлорохін/прогуаніл знижують ефективність левотироксину натрію та підвищують концентрацію ТТГ у плазмі крові. Лікарські препарати, що сприяють індукції печінкових ферментів (наприклад, барбітурати, карбамазепін) можуть сприяти печінковому кліренсу левотироксину натрію. У жінок, які застосовують контрацептиви естрогену, або у жінок в постменопаузі, які отримують замісну гормональну терапію, може зростати потреба в левотироксині натрію. Вживання соєвмісних продуктів може сприяти зниженню всмоктування в кишечнику левотироксину натрію. Тому може бути потрібна корекція дози, особливо на початку або після припинення вживання продуктів, що містять сою. При одночасному застосуванні орлістату та левотироксину натрію може розвинутись гіпотиреоз та/або відбутися зниження контролю гіпотиреозу. Причиною цього може бути зниження всмоктування солей йоду та/або лівотироксину натрію. Пацієнти, які приймають левотироксин натрію, повинні проконсультуватися з лікарем до початку застосування орлістату, оскільки, можливо, потрібно приймати орлістат і левотироксин натрію в різний час доби, та скоригувати дозу левотироксину натрію. Надалі рекомендується проводити моніторинг функції щитовидної залози.Спосіб застосування та дозиДобова доза визначається індивідуально залежно від показань, клінічного стану пацієнта та даних лабораторного обстеження. Добову дозу левотироксину натрію приймають внутрішньо вранці натще, принаймні за 30 хвилин до їди, запиваючи таблетку невеликою кількістю рідини (півсклянки води) і не розжовуючи. Таблетку можна ділити на рівні частини. При проведенні замісної терапії гіпотиреозу у пацієнтів молодше 55 років за відсутності серцево-судинних захворювань левотироксин натрію застосовують у добовій дозі 1. 6-1. 8 мкг на 1 кг маси тіла; у пацієнтів старше 55 років або із серцево-судинними захворюваннями – 0.9 мкг на 1 кг маси тіла. Початковий етап замісної терапії при гіпотиреозі Пацієнти без серцево-судинних захворювань молодше 55 років Початкова доза: жінки – 75-100 мкг/добу; чоловіки – 100-150 мкг/добу. Пацієнти із серцево-судинними захворюваннями старше 55 років Початкова доза – 25 мкг/добу Збільшувати на 25 мкг кожні 2 місяці до нормалізації показника ТТГ у крові. При появі або погіршенні симптомів серцево-судинної системи провести корекцію терапії серцево-судинних захворювань. Рекомендовані дози левотироксину натрію для лікування вродженого гіпотиреозу Вік 0-6 місяців: Добова доза – 25-50 мкг. Доза для маси тіла 10-15 мкг/кг. Вік 6-12 місяців: Добова доза – 50-75 мкг. Доза для маси тіла - 6-8 мкг/кг Вік 1-5 років: Добова доза – 75-100 мкг. Доза для маси тіла 5-6 мкг/кг. Вік 6-12 років: Добова доза – 100-150 мкг. Доза для маси тіла 4-5 мкг/кг. Вік >12 років: Добова доза – 100-200 мкг. Доза для маси тіла 2-3 мкг/кг. Лікування еутиреоїдного зоба Рекомендовані дози левотироксину натрію – 75-200мкг/добу. Профілактика рецидиву після хірургічного лікування еутиреоїдного зоба Рекомендовані дозилевотироксину натрію – 75-200 мкг/добу. У комплексній терапії тиреотоксикозу Рекомендовані дози левотироксину натрію – 50-100 мкг/добу. Супресивна терапія раку щитовидної залози Рекомендовані дози левотироксину натрію – 150-300 мкг/добу. Тест тиреоїдної супресії Рекомендовані дози левотироксину натрію: За 4 тижні до тесту – 75 мкг/добу. За 3 тижні до тесту – 75 мкг/добу. За 2 тижні до тесту – 150-200 мкг/добу. За 1 тиждень до тесту – 150-200 мкг/добу. Грудним дітям та дітям до 3 років добову дозу левотироксину натрію дають в один прийом за 30 хвилин до першого годування. Таблетку розчиняють у воді (10-15 мл) до тонкої суспензії, яку готують безпосередньо перед прийомом препарату і дають запивати додатково невеликою кількістю рідини (5-10 мл). У пацієнтів з тяжким тривалим гіпотиреозом лікування слід починати з особливою обережністю, з малих доз – з 12,5 мкг/добу, дозу збільшують до підтримуючої через більш тривалі інтервали часу - на 12,5 мкг/добу кожні 2 тижні і частіше визначають концентрацію ТТГ у крові. При гіпотиреозі левотироксин натрію приймають, як правило, протягом усього життя. При тиреотоксикозі левотироксин натрію застосовують у комплексній терапії з антитиреоїдними препаратами після досягнення еутиреоїдного стану. В усіх випадках тривалість лікування препаратом визначає лікар. Для точного дозування необхідно використовувати найбільш відповідне дозування левотироксину натрію.ПередозуванняСимптоми При передозуванні препарату спостерігається значне збільшення швидкості обміну речовин. Клінічні ознаки гіпертиреозу можуть виникати у разі передозування, якщо перевищено індивідуальний поріг переносимості левотироксину натрію, або якщо доза препарату з початку терапії збільшується дуже швидко. Симптоми, характерні для гіпертиреозу: порушення ритму серця, тахікардія, відчуття серцебиття, стенокардія, головний біль, м'язова слабкість та м'язові посмикування, гіперемія (особливо особи), лихоманка, блювота, порушення менструального циклу, доброякісна внутрішньочерепна гіпертензія, гіпергідроз, зниження маси тіла, діарея. Передозування левотироксину натрію може призвести до появи симптомів гострого психозу, особливо у пацієнтів із схильністю до психотичних розладів. Були зареєстровані випадки раптової зупинки серцевої діяльності у пацієнтів, які приймали надмірно високі дози левотироксину натрію протягом багатьох років. У схильних пацієнтів було відзначено окремі випадки виникнення судом при перевищенні індивідуального порога переносимості. Лікування Залежно від виразності симптомів лікарем може бути рекомендовано зменшення добової дози левотироксину натрію, перерва у лікуванні на кілька днів, призначення бета-адреноблокаторів. У разі гострого передозування абсорбція препарату у шлунково-кишковому тракті може бути знижена шляхом застосування активованого вугілля. При прийомі гранично високих доз може бути призначений плазмаферез. Після зникнення побічних ефектів лікування слід розпочинати з обережністю з нижчою дозою. Передозування левотироксину натрію потребує тривалого періоду спостереження. Через поступове перетворення левотироксину на ліотиронін симптоми можуть виникати із затримкою до 6 днів.Запобіжні заходи та особливі вказівкиДо початку замісної терапії гормонами щитовидної залози або до виконання тесту тиреоїдної супресії необхідно виключити або провести лікування наступних захворювань або патологічних станів: гострої коронарної недостатності, стенокардії, атеросклерозу, артеріальної гіпертензії, недостатності гіпофізу або недостатності надниркових залоз. До початку терапії гормонами щитовидної залози слід виключити або провести лікування функціональної автономії щитовидної залози. У разі дисфункції кори надниркових залоз перед призначенням левотироксину натрію необхідно розпочати адекватну замісну терапію гормонами надниркових залоз для запобігання гострій наднирковій недостатності (див. розділ «Протипоказання»). У пацієнтів з ризиком розвитку психотичних розладів рекомендується починати терапію з низької дози левотироксину натрію з подальшим її повільним збільшенням на початку терапії. Рекомендується нагляд за пацієнтами. У разі виявлення ознак психотичних розладів доза левотироксину натрію, що приймається, повинна бути скоригована. Необхідно виключити можливість виникнення навіть незначного лікарського обумовленого гіпертиреозу у пацієнтів з коронарною недостатністю, серцевою недостатністю або тахіаритміями. Тому в цих випадках потрібний регулярний моніторинг концентрації тиреоїдних гормонів. До проведення замісної терапії гормонами щитовидної залози необхідно з'ясувати етіологію вторинного гіпотиреозу. При необхідності слід розпочати замісну терапію з метою компенсації надниркової недостатності. Без адекватного лікування глюкокортикостероїдами терапія тиреоїдними гормонами у пацієнтів з недостатністю надниркових залоз або недостатністю гіпофізу може спровокувати аддисонічний криз. При підозрі на розвиток функціональної автономії щитовидної залози до початку лікування рекомендується виконання ТРГ-тесту або супресивної сцинтиграфії. На початку терапії левотироксином натрію у недоношених новонароджених з дуже низькою масою тіла слід контролювати гемодинамічні параметри, оскільки через незрілу функцію надниркових залоз можуть виникнути порушення кровообігу. У жінок у постменопаузі, які мають гіпотиреоз та підвищений ризик остеопорозу, необхідно виключити наявність концентрацій левотироксину натрію у сироватці крові, що перевищують фізіологічні. У цьому випадку рекомендовано ретельний моніторинг функції щитовидної залози. Слід виявляти обережність при застосуванні левотироксину натрію пацієнтам з епілепсією в анамнезі, оскільки це збільшує ризик епілептичних нападів. Застосування левотироксину натрію не рекомендується за наявності метаболічних порушень, що супроводжуються гіпертиреозом. Винятком є одночасне застосування під час лікарської терапії гіпертиреозу антитиреоїдними препаратами. З початку терапії левотироксином натрію у разі переходу з одного препарату на інший рекомендується скоригувати дозу залежно від клінічної відповіді пацієнта на терапію та результатів лабораторного обстеження. Гормони щитовидної залози не повинні застосовуватись з метою зниження маси тіла. Терапевтичні дози левотироксину натрію не викликають зниження маси тіла у пацієнтів, які перебувають у стані еутиреозу. Застосування більш високих доз може викликати серйозні, аж до загрозливих для життя, побічні ефекти, особливо при одночасному застосуванні з деякими препаратами для зниження маси тіла, у тому числі з симпатоміметиками. За необхідності переведення на інший препарат, що містить левотироксин натрію, спочатку необхідно моніторувати клінічні та лабораторні показники через потенційний ризик дисбалансу на рівні гормонів щитовидної залози. У деяких пацієнтів може знадобитися коригування дози препарату. Препарат L-тироксин 100 Берлін-Хемі містить менше 1 ммоль натрію (23 мг) на одну таблетку, тобто практично може розглядатися як препарат, що не містить натрію. Вплив на здатність до керування транспортними засобами та механізмами Досліджень впливу левотироксину натрію на здатність до керування транспортними засобами та механізмами не проводилося. Тим не менш, оскільки левотироксин натрію ідентичний природному тиреоїдному гормону, впливу на здатність керувати транспортними засобами та іншими механізмами не очікується. Умови зберігання: Зберігати при температурі не вище 25 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему
Склад, форма випуску та упаковкаПігулки - 1 таб. Діюча речовина: лерканідипіну гідрохлорид – 10,0 мг; Допоміжні речовини: лактози моногідрат, целюлоза мікрокристалічна (тип РН-101), карбоксиметилкрохмаль натрію (тип А), повідон - К 30, стеарат магнію; Плівкова оболонка: Опадрай OY-SR-6497, що складається з: гіпромелози, тальку, титану діоксиду, макроголу 6000, барвника заліза оксиду жовтого. Пігулки покриті плівковою оболонкою, 10 мг. По 7, 14 або 15 таблеток у блістер [непрозора ПВХ-плівка/фольга алюмінієва]. По 1 (по 7 або 14 пігулок), 2 (по 14 пігулок), 4 (по 15 пігулок), 6 (по 15 пігулок) блістерів з інструкцією із застосування препарату в картонній пачці.Інформація від виробникаТермін придатності до 3 років. Не застосовувати після закінчення терміну придатності, вказаного на упаковці.Опис лікарської формиКруглі двоопуклі таблетки, покриті плівковою оболонкою, від блідо-жовтого до світло-жовтого кольору з ризиком на одному боці. Вид на зламі: світло-жовтого кольору.ФармакокінетикаВсмоктування Лерканідипін повністю всмоктується після прийому внутрішньо. Максимальна концентрація в плазмі крові (Сmax) досягається через 1,5-3 год і становить 3,3±2,09 нг/мл та 7,66±5,90 нг/мл після прийому 10 та 20 мг лерканідипіну, відповідно. Обидва енантіомери лерканідипіну демонструють подібний фармакокінетичний профіль: мають однаковий час досягнення максимальної концентрації (TСmax), однаковий період напіввиведення (T1/2); значення Сmax і площі під кривою - "концентрація - час" (AUC) в 1,2 рази вище (-)-S енантіомера. Взаємоперетворення енантіомерів в умовах in vivo не спостерігалося. У зв'язку із значним метаболізмом при «первинному проходженні» через печінку, абсолютна біодоступність лерканідипіну у пацієнтів при прийомі внутрішньо після їди становить приблизно 10%; в той же час при прийомі лерканідипіну здоровими добровольцями натще біодоступність зменшується на 1/3. При прийомі лерканідипіну не пізніше 2 год. після прийому жирної їжі його біодоступність збільшується в 4 рази. У зв'язку з цим препарат Леркамен® 10 слід приймати до їди. Розподіл Розподіл із плазми крові в тканини та органи відбувається швидко та широко. Зв'язок із білками плазми крові перевищує 98%. У пацієнтів з тяжкою нирковою та/або печінковою недостатністю через зниження концентрації білка у плазмі крові вільна фракція лерканідипіну може збільшуватися. Метаболізм Лерканідипін інтенсивно метаболізується за участю ізоферменту CYP3A4; незмінена діюча речовина не виявляється ні в сечі, ні калі. Препарат переважно перетворюється на неактивні метаболіти. Дослідження «in vitro» з мікросомами печінки людини показали, що лерканідипін певною мірою інгібує ферменти CYP3A4 та CYP2D6 у концентраціях, що у 160 та 40 разів відповідно перевищують максимальні плазмові концентрації після прийому дози 20 мг. Більше того, дослідження лікарських взаємодій у людей показали, що лерканідипін не змінює плазмові концентрації мідазоламу, типового субстрату CYP3A4 або метопрололу, типового субстрату CYP2D6. Тому інгібування біотрансформації лікарських засобів, що метаболізуються за участю CYP3A4 та CYP2D6 при застосуванні лерканідипіну в терапевтичних дозах, не очікується. Виведення Елімінація відбувається переважно шляхом біотрансформації. Близько 50% прийнятої дози виводиться нирками. Середнє значення T1/2 становить 8-10 год. Тривалість терапевтичної дії (24 год) обумовлена зв'язуванням лерканідипіну з ліпідними мембранами. Кумуляції лерканідипіну при повторному вживання не спостерігається. Лінійність/нелінійність фармакокінетики Фармакокінетика лерканідипіну в діапазоні терапевтичних доз має нелінійний характер. При прийомі лерканідипіну в дозах 10 мг, 20 мг і 40 мг Сmax у плазмі крові визначалася у співвідношенні 1:3:8 відповідно, і AUC – у співвідношенні 1:4:18, що передбачає прогресуюче насичення при «первинному проходженні» через печінку. Таким чином, біодоступність лерканідипіну збільшується зі збільшенням прийнятої дози. Фармакокінетика у спеціальних груп пацієнтів Літні пацієнти Було показано, що фармакокінетика лерканідипіну у літніх пацієнтів схожа на фармакокінетику, яка спостерігається в загальній популяції пацієнтів. Порушення функції нирок Було показано, що фармакокінетика лерканідипіну у пацієнтів з нирковою недостатністю легкого та середнього ступеня тяжкості (кліренс креатиніну (КК) більше 30 мл/хв) схожа на фармакокінетику, яка спостерігається у загальній популяції пацієнтів. У пацієнтів з тяжкою нирковою недостатністю (КК менше 12 мл/хв) та у пацієнтів, які проходять гемодіаліз, концентрація лерканідипіну в плазмі збільшується приблизно на 70%. Порушення функції печінки Було показано, що фармакокінетика лерканідипіну у пацієнтів з печінковою недостатністю легкого ступеня тяжкості (клас А за класифікацією Чайлд-П'ю) схожа на фармакокінетику, що спостерігається у загальній популяції пацієнтів. Дослідження у пацієнтів із печінковою недостатністю середнього та тяжкого ступеня тяжкості не проводилися. Ймовірно, що системна біодоступність лерканідипіну при печінковій недостатності середнього та тяжкого ступеня збільшується, оскільки лерканідипін метаболізується головним чином у печінці.ФармакодинамікаЛерканідипін є селективним блокатором «повільних» кальцієвих каналів, похідним дигідропіридину, інгібує трансмембранний струм іонів кальцію в кардіоміоцити та клітини гладкої мускулатури судин. Механізм антигіпертензивної дії лерканідипіну обумовлений прямою релаксуючою дією на гладком'язові клітини судин, внаслідок чого знижується загальний периферичний опір. Незважаючи на відносно короткий період напіввиведення з плазми крові, лерканідипін має пролонговану антигіпертензивну дію внаслідок високого коефіцієнта мембранного розподілу. Завдяки високій судинній селективності не чинить негативної інотропної дії.Гостра артеріальна гіпотензія з рефлекторною тахікардією у пацієнтів з артеріальною гіпертензією виникає рідко завдяки поступовому розвитку вазодилатації при прийомі лерканідипіну. Лерканідипін являє собою рацемічну суміш (+)R- та (-)S-енантіомерів. Антигіпертензивний ефект лерканідипіну, як і інших асиметричних похідних 1,4-дигідропіридину, насамперед, обумовлений S-енантіомером. Ефективність і безпека лерканідипіну в дозі 10-20 мг на добу оцінювалася у пацієнтів з артеріальною гіпертензією у подвійних сліпих, плацебо-контрольованих клінічних дослідженнях (лерканідипін отримували 1200 пацієнтів, плацебо 603 пацієнти), а також у дослідженнях з контролем у 3676 пацієнтів із артеріальною гіпертензією. Більшість клінічних досліджень проведено у пацієнтів з м'якою та помірною артеріальною гіпертензією (включаючи літніх пацієнтів та пацієнтів з цукровим діабетом), лерканідипін призначався в монотерапії або в комбінації з інгібіторами ангіотензинперетворюючого ферменту (АПФ), діуретиками або бета-адр. У невеликому рандомізованому,неконтрольованому дослідженні у 25 пацієнтів з тяжкою артеріальною гіпертензією (середній діастолічний артеріальний тиск (АТ) 114,5±3,7 мм рт. ст.) артеріальний тиск нормалізувався у 40% пацієнтів, які отримували лерканідипін у дозі 20 мг 1 раз на добу та у 56% пацієнтів, які отримували лерканідипін у дозі 10 мг двічі на добу. У подвійному сліпому, рандомізованому, плацебо контрольованому дослідженні у пацієнтів із ізольованою систолічною артеріальною гіпертензією на фоні прийому лерканідипіну систолічний артеріальний тиск ефективно знизився із середніх вихідних значень 172,6±5,6 мм рт. ст. до 140,2±8,7 мм рт. ст.отримували лерканідипін у дозі 10 мг двічі на добу. У подвійному сліпому, рандомізованому, плацебо контрольованому дослідженні у пацієнтів із ізольованою систолічною артеріальною гіпертензією на фоні прийому лерканідипіну систолічний артеріальний тиск ефективно знизився із середніх вихідних значень 172,6±5,6 мм рт. ст. до 140,2±8,7 мм рт. ст.отримували лерканідипін у дозі 10 мг двічі на добу. У подвійному сліпому, рандомізованому, плацебо контрольованому дослідженні у пацієнтів із ізольованою систолічною артеріальною гіпертензією на фоні прийому лерканідипіну систолічний артеріальний тиск ефективно знизився із середніх вихідних значень 172,6±5,6 мм рт. ст. до 140,2±8,7 мм рт. ст. Клінічних досліджень у педіатричній популяції не проводилося.Показання до застосуванняАртеріальна гіпертензія І-ІІ ступеня у дорослих пацієнтів.Протипоказання до застосуванняпідвищена чутливість до лерканідипіну, інших похідних дигідропіридинового ряду або до будь-якого компонента препарату; хронічна серцева недостатність у стадії декомпенсації; нестабільна стенокардія; обструкція тракту, що виносить лівого шлуночка; гострий інфаркт міокарда та протягом 1 місяця після перенесеного інфаркту міокарда; тяжка печінкова недостатність; тяжка ниркова недостатність (СКФ непереносимість лактози, дефіцит лактази, синдром глюкозо-галактозної мальабсорбції; вагітність та період грудного вигодовування; застосування у жінок дітородного віку, які не користуються надійними методами контрацепції; вік до 18 років (ефективність та безпека не вивчені); одночасне застосування з потужними інгібіторами CYP3A4 (кетоконазол, ітраконазол, еритроміцин, ритонавір, тролеандоміцин); із циклоспорином; одночасне застосування з грейпфрутом та грейпфрутовим соком. З обережністю синдром слабкості синусового вузла (без електрокардіостимулятора); дисфункція лівого шлуночка серця; ішемічна хвороба серця; порушення функції печінки середнього ступеня тяжкості; порушення функції нирок легкого та середнього ступеня тяжкості; перитонеальний діаліз; одночасне застосування з індукторами/субстратами ізоферменту CYP3A4, мідазоламом, метопрололом, дигоксином; хронічна серцева недостатність; літній вік.Вагітність та лактаціяВагітність Дані щодо застосування лерканідипіну у вагітних жінок відсутні. Дослідження у тварин не виявили тератогенних ефектів, але вони спостерігалися при застосуванні інших похідних дигідропіридинів. Застосування лерканідипіну протипоказане під час вагітності та у жінок дітородного віку без застосування контрацепції. Період грудного вигодовування Дані про екскрецію лерканідипіну/його метаболітів у материнське молоко у людини відсутні. Ризик для немовлят/немовлят не може бути виключений. Лерканідипін протипоказаний у період грудного вигодовування. Фертильність Клінічні дані щодо впливу лерканідипіну на репродуктивну функцію відсутні. На фоні застосування блокаторів «повільних» кальцієвих каналів у поодиноких пацієнтів було зареєстровано оборотні біохімічні зміни в головці сперматозоїдів, які можуть порушувати запліднення. У випадках, коли повторне екстракорпоральне запліднення безуспішне і коли неможливо знайти інше пояснення, як можлива причина слід розглянути застосування блокаторів «повільних» кальцієвих каналів.Побічна діяОгляд профілю безпеки Безпека лерканідипіну 10-20 мг один раз на добу оцінювалася у подвійних сліпих плацебо-контрольованих клінічних дослідженнях (груп лерканідипіну - 1200 пацієнтів, група плацебо - 603 пацієнти), а також у контрольованих та неконтрольованих тривалих клінічних дослідженнях з артеріальною гіпертензією. Найчастішими небажаними реакціями у клінічних дослідженнях та при узагальненні даних постмаркетингового досвіду застосування є наступні: периферичні набряки, головний біль, припливи, тахікардія та серцебиття. Табличне резюме небажаних реакцій У наведеній нижче таблиці небажані реакції, зареєстровані у клінічних дослідженнях та при узагальненні даних постмаркетингового досвіду застосування, для яких існує обґрунтований причинно-наслідковий зв'язок, перераховані відповідно до класифікації органів та систем органів MedDRA (Медичний словник термінології регуляторної діяльності) та частоти їх виникнення: дуже часто (≥1/10), часто (≥1/100 -< 1/10), нечасто (≥1/1000 -< 1/100), рідко (≥1/10000 -< 1/1000), дуже рідко (< 1/10000) та частота не встановлена (за наявними даними неможлива оцінка частоти виникнення). У кожній частотній групі небажані реакції представлені в порядку зменшення серйозності. Системно-органний клас MedDRA: Порушення імунної системи Рідко: Гіперчутливість Системно-органний клас MedDRA: Порушення з боку нервової системи Часто: Головний біль Нечасто: Запаморочення Рідко: Сонливість, Синкопальний стан Системно-органний клас MedDRA: Порушення з боку серця Часто: Тахікардія, Серцебиття Рідко: Стенокардія Частота невідома: інфаркт міокарда; Збільшення частоти, тривалості та тяжкості нападів у пацієнтів зі стенокардією Системно-органний клас MedDRA: Порушення з боку судин Часто: Припливи Нечасто: Артеріальна гіпотензія Системно-органний клас MedDRA: Шлунково-кишкові порушення Нечасто: Диспепсія, Нудота, Біль у верхній частині живота Рідко: Блювота, Діарея Частота невідома: Гіперплазія десен1, Мутний перитонеальний ексудат1 Системно-органний клас MedDRA: Порушення з боку печінки та жовчовивідних шляхів Частота невідома: Збільшення активності «печінкових» трансаміназ у сироватці крові1 Системно-органний клас MedDRA: Порушення з боку шкіри та підшкірних тканин Нечасто: Шкірний висип, Свербіж шкіри Рідко: Кропивниця Частота невідома: Ангіоневротичний набряк1 Системно-органний клас MedDRA: Порушення з боку м'язової, скелетної та сполучної тканини Нечасто: Міалгія Системно-органний клас MedDRA: Порушення з боку нирок та сечовивідних шляхів Нечасто: Поліурія Рідко: Участене сечовипускання Системно-органний клас MedDRA: Загальні порушення та реакції у місці введення Часто: Перифірні набряки Нечасто: Астенія, Підвищена стомлюваність Рідко: Біль у грудях 1небажані реакції зі спонтанних повідомлень у світовому постмаркетинговому досвіді Опис окремих небажаних реакцій У плацебо-контрольованих клінічних дослідженнях частота периферичних набряків склала 0,9% при прийомі лерканідипіну в дозі 10-20 мг та 0,83% при прийомі плацебо. Ця частота досягла 2% у загальній популяції пацієнтів, включених у клінічні дослідження, у т. ч. у довгострокові. Лерканідипін не впливає на концентрацію глюкози та ліпідів у плазмі крові.Взаємодія з лікарськими засобамиОдночасне застосування протипоказане Інгібітори СYP3A4 Відомо, що лерканідипін метаболізується за участю ізоферменту CYP3A4. Тому інгібітори цього ізоферменту при одночасному застосуванні можуть впливати на метаболізм та виведення лерканідипіну. Було показано, що одночасне застосування з інгібітором CYP3A4 кетоконазолом підвищує концентрацію лерканідипіну в плазмі крові (15-кратне збільшення AUC і 8-кратне збільшення Сmax для S-енантіомеру лерканідипіну). Протипоказано одночасне застосування лерканідипіну з інгібіторами CYP3A4 (наприклад, такими як кетоконазол, ітраконазол, ритонавір, еритроміцин, тролеандоміцин, кларитроміцин) (див. розділ "Протипоказання"). Циклоспорин Після одночасного застосування спостерігалися підвищені концентрації у плазмі крові як лерканідипіну, так і циклоспорину. Дослідження у молодих здорових добровольців показало, що при прийомі циклоспорину через 3 години після прийому лерканідипіну плазмові рівні лерканідипіну не змінювалися, тоді як AUC циклоспорину збільшилася на 27%. Однак одночасний прийом лерканідипіну з циклоспорином викликав 3-кратне збільшення концентрації лерканідипіну в плазмі крові та підвищення AUC циклоспорину на 21%. Циклоспорин та лерканідипін не слід застосовувати одночасно (див. розділ «Протипоказання»). Грейпфрут або грейпфрутовий сік Лерканідипін не слід приймати одночасно з грейпфрутом або грейпфрутовим соком, тому що одночасний прийом може призвести до збільшення системної біодоступності препарату та посилення антигіпертензивної дії (див. розділ «Протипоказання»). Одночасне застосування не рекомендується Індуктори CYP3A4 Лерканідипін слід з обережністю призначати одночасно з індукторами CYP3A4, такими як протисудомні засоби (фенітоїн, фенобарбітал, карбамазепін) та рифампіцин, оскільки можливе зниження антигіпертензивної дії препарату. У разі необхідності спільного застосування необхідний частіший, ніж зазвичай, контроль АТ (див. розділ «З обережністю»). Етанол (алкоголь) Етанол може потенціювати антигіпертензивну дію лерканідипіну. При прийомі судиннорозширювальних гіпотензивних препаратів слід уникати вживання алкоголю, оскільки він може посилювати їхню дію (див. розділ "З обережністю"). Одночасне застосування вимагає обережності (включаючи коригування дози) Субстрати CYP3A4 Слід бути обережними при одночасному застосуванні лерканідипіну з іншими субстратами CYP3A4, такими як терфенадин, астемізол, хінідин, антиаритмічні препарати класу III (аміодарон, соталол) (див. розділ «З обережністю»). Мідазолам При одночасному прийомі внутрішньо лерканідипіну в дозі 20 мг з мідазоламом (субстрат CYP3A4) у здорових добровольців похилого віку збільшується абсорбція лерканідипіну (приблизно на 40%) та уповільнюється швидкість абсорбції (збільшення TCmax з 1,75 год). Концентрація мідазоламу у крові при цьому не змінювалася. Метопролол При одночасному застосуванні лерканідипіну з метопрололом (бета-адреноблокатор, який в основному метаболізується в печінці [субстрат CYP2D6]), біодоступність метопрололу не змінювалася, тоді як біодоступність лерканідипіну зменшується на 50%. Цей ефект може бути пов'язаний із зменшенням печінкового кровотоку, спричиненим бета-адреноблокаторами, та може зустрічатися при одночасному застосуванні лерканідипіну з іншими препаратами цього класу. Тому лерканідипін можна безпечно застосовувати одночасно з бета-адреноблокаторами, проте при даній комбінації може знадобитися корекція дози лерканідипіну для досягнення терапевтичного ефекту. Дігоксин При одночасному застосуванні лерканідипіну в дозі 20 мг у пацієнтів, які постійно приймають бета-метилдигоксин, не було відзначено фармакокінетичної взаємодії, у той час як у здорових добровольців, яких лікували дигоксином, відзначалося збільшення Сmax (максимальна концентрація в плазмі крові) для дигоксину в середньому 33% після прийому 20 мг лерканідипіну натще, при цьому AUC та почений кліренс змінювалися незначно. Пацієнти, які одночасно приймають дигоксин і лерканідипін, повинні перебувати під наглядом на предмет ознак дигіталісної інтоксикації. Інші лікарські взаємодії Флуоксетин У дослідженні одночасне застосування лерканідипіну з флуоксетином (інгібітор CYP2D6 та CYP3A4) у добровольців похилого віку (середній вік 65±7 років) не призводило до клінічно значущих змін фармакокінетики лерканідипіну. Ціметідин Одночасне застосування лерканідипіну з циметидином (у дозі 800 мг на добу) не викликало значних змін концентрації лерканідипіну в плазмі (збільшення Сmax та AUC в середньому на 11%). Але при більш високих дозах циметидину необхідно бути обережними, оскільки можуть збільшуватися біодоступність і антигіпертензивна дія лерканідипіну. Симвастатин При повторному одночасному прийомі лерканідипіну в дозі 20 мг та симвастатину в дозі 40 мг AUC лерканідипіну істотно не змінювалася, тоді як AUC для симвастатину збільшувалася на 56%, а величина AUC для його активного метаболіту (β-гідроксикислоти) – на 28%. . Малоймовірно, що такі зміни мають клінічне значення. При прийомі препарату в різний час доби (Лерканідипін - вранці, симвастатин-ввечері) небажана взаємодія не очікується. Варфарін При одночасному застосуванні 20 мг лерканідипіну та варфарину у здорових добровольців змін фармакокінетики варфарину не спостерігалося. Діуретики та інгібітори АПФ Лерканідипін може застосовуватися одночасно з діуретиками та інгібіторами АПФ. Інші лікарські препарати, що впливають на артеріальний тиск Посилення антигіпертензивного ефекту може спостерігатись при одночасному прийомі лерканідипіну з альфа-адреноблокаторами, трициклічними антидепресантами, нейролептиками. Навпаки, зниження антигіпертензивного ефекту може спостерігатись при одночасному застосуванні з глюкокортикостероїдами.Спосіб застосування та дозиВсередину по 10 мг (1 таблетка Леркамену 10) 1 раз на добу не менше ніж за 15 хвилин до їди, переважно вранці, не розжовуючи, запиваючи достатньою кількістю води. Залежно від індивідуальної переносимості препарату пацієнтом доза може бути збільшена до 20 мг (2 таблетки Леркамену 10 або 1 таблетка Леркамену 20). Терапевтична доза підбирається поступово, оскільки максимальна антигіпертензивна дія розвивається приблизно через 2 тижні від початку прийому препарату. Оскільки дозозалежна крива має форму плато при призначенні від 20 до 30 мг лерканідипіну, малоймовірно, що ефективність препарату зростатиме з підвищенням дози, водночас збільшується ризик виникнення небажаних реакцій. Препарат Леркамен® 10 не слід приймати одночасно з грейпфрутом чи грейпфрутовим соком. При недостатній ефективності монотерапії препарат Леркамен® 10 можна приймати у комбінації з іншими гіпотензивними засобами, такими як бета-адреноблокатори (атенолол), діуретики (гідрохлортіазид) або інгібітори ангіотензинперетворюючого ферменту (каптоприл, еналаприл). Застосування у пацієнтів похилого віку Фармакокінетичний профіль та дані клінічних досліджень показують, що у літніх пацієнтів корекція дози препарату Леркамен® 10 не потрібна. Однак слід бути обережним на початковому етапі лікування препаратом Леркамен® 10 у літніх пацієнтів. Застосування у дітей Безпека та ефективність препарату Леркамен® 10 у дітей віком до 18 років не встановлена. Дані відсутні (див. розділ "Протипоказання"). Застосування у пацієнтів з порушеннями функції нирок або печінки При застосуванні препарату Леркамен® 10 у пацієнтів з нирковою та печінковою недостатністю легкого та середнього ступеня тяжкості слід дотримуватися обережності. Хоча зазвичай рекомендована доза 10 мг на добу добре переноситься в цих підгрупах, збільшення дози до 20 мг на добу слід проводити з обережністю. Антигіпертензивний ефект може посилюватися у пацієнтів з порушенням функції печінки та може знадобитися корекція (зниження) дози. При печінковій недостатності тяжкого ступеня тяжкості та ниркової недостатності тяжкого ступеня (СКФПередозуванняУ постмаркетинговому досвіді застосування лерканідипіну повідомлялося про випадки передозування в діапазоні від 30-40 до 800 мг, включаючи повідомлення про спробу самогубства. Симптоми Як і у випадку з іншими дигідропіридиновими блокаторами «повільних» кальцієвих каналів, передозування лерканідипіну призводить до надмірного розширення периферичних судин з вираженою артеріальною гіпотензією та рефлекторною тахікардією. Проте за дуже високих доз периферична селективність може бути втрачена, що супроводжується розвитком брадикардії та негативного інотропного ефекту. Найбільш поширеними небажаними реакціями, пов'язаними з випадками передозування лерканідипіну, були артеріальна гіпотензія, запаморочення, біль голови та серцебиття. Лікування Клінічно значуща артеріальна гіпотензія потребує активної підтримки серцево-судинної системи: моніторинг серцевої та дихальної функції, підйом нижніх кінцівок, контроль об'єму циркулюючої крові та діурезу. З огляду на тривалий фармакологічний ефект лерканідипіну важливо, щоб функції серцево-судинної системи пацієнта з артеріальною гіпотензією контролювалися як мінімум протягом 24 годин. Оскільки лерканідипін має високий ступінь зв'язування з білками, діаліз не є ефективним. Пацієнти з помірним або тяжким передозуванням повинні спостерігатися в умовах відділення інтенсивної терапії.Запобіжні заходи та особливі вказівкиСиндром слабкості синусового вузла З особливою обережністю слід застосовувати лерканідипін у пацієнтів із синдромом слабкості синусового вузла (без електорокардіостимулятора). Дисфункція лівого шлуночка Незважаючи на те, що контрольовані дослідження гемодинаміки не виявили порушень з боку функції лівого шлуночка, застосування БМКК у пацієнтів з ознаками дисфункції лівого шлуночка має здійснюватись з особливою обережністю. Ішемічна хвороба серця Існує думка, що пацієнти з ішемічною хворобою серця, які отримують короткодіючі БМКК – похідні дигідропіридину, є групою високого ризику розвитку ускладнень з боку серцево-судинної системи. Хоча лерканідипін є препаратом пролонгованої дії, при його застосуванні у пацієнтів з ішемічною хворобою серця слід бути обережним. У поодиноких випадках деякі дигідропіридини можуть викликати прекардіальний біль або стенокардію. У поодиноких випадках у пацієнтів зі стенокардією при застосуванні блокаторів «повільних» кальцієвих каналів відзначалося збільшення частоти, тривалості та/або тяжкості нападів стенокардії, а також – у поодиноких випадках – розвиток інфаркту міокарда. Аортальний стеноз/мітральний стеноз/гіпертрофічна обструктивна кардіоміопатія Як і інші лікарські засоби, що мають вазодилатуючу дію, лерканідипін слід особливо обережно застосовувати у пацієнтів з аортальним стенозом, мітральним стенозом або гіпертрофічною обструктивною кардіоміопатією. У пацієнтів з гемодинамічно значущою обструкцією лівого шлуночка, що виносить (наприклад, при тяжкому аортальному стенозі) застосування лерканідипіну протипоказане. Хронічна серцева недостатність У пацієнтів із хронічною серцевою недостатністю лерканідипін слід застосовувати з особливою обережністю. До початку застосування препарату необхідно досягти компенсації хронічної серцевої недостатності. Нестабільна стенокардія/інфаркт міокарда Досвід клінічного застосування лерканідипіну при гострому інфаркті міокарда та нестабільної стенокардії відсутній, у зв'язку з чим застосування препарату при зазначених захворюваннях протипоказане. Порушення функції нирок або печінки Слід дотримуватись особливої обережності при початку лікування у пацієнтів з порушенням функції нирок легкого або середнього ступеня тяжкості. Хоча звичайна доза, що рекомендується, 10 мг на добу, як правило, добре переноситься пацієнтами, до збільшення добової дози лерканідіину до 20 мг слід підходити з обережністю. У пацієнтів з печінковою недостатністю середнього ступеня можливе посилення антигіпертензивної дії, у зв'язку з чим слід бути обережним і розглянути необхідність корекції дозування лерканідипіну. Лерканідипін протипоказаний пацієнтам з тяжкою печінковою недостатністю або тяжкою нирковою недостатністю. Перитонеальний діаліз У пацієнтів, які проходять перитонеальний діаліз, може спостерігатися помутніння перитонеального ексудату, що зумовлено підвищеною концентрацією в ексудаті тригліцеридів. Хоча механізм невідомий, помутніння ексудату має тенденцію вирішуватися невдовзі після відміни лерканідипіну. Це важливо пам'ятати, тому що каламутний перитонеальний ексудат може бути помилково розцінений як один із симптомів інфекційного перитоніту з подальшою невиправданою госпіталізацією та емпіричним призначенням антибіотиків. Індуктори CYP3A4 Індуктори CYP3A4, такі як протисудомні препарати (наприклад, фенітоїн, карбамазепін) та рифампіцин, можуть знижувати концентрацію лерканідипіну у плазмі крові; отже, ефективність лерканідипіну може бути знижена. Алкоголь Слід уникати вживання алкоголю, оскільки він може посилювати дію судиннорозширювальних гіпотензивних препаратів. Допоміжні речовини Препарат містить лактози моногідрат, тому його застосування у пацієнтів з рідкісною спадковою непереносимістю лактози, дефіцитом лактази або синдромом глюкозо-галактозної мальабсорбції протипоказано. Умови зберігання За температури не вище 30°С. Х поранити у недоступному для дітей місці! Вплив на здатність до керування транспортними засобами та іншими механізмами Лерканідипін незначно впливає на здатність до керування транспортними засобами та іншими механізмами. Оскільки в період лікування препаратом можливі такі побічні ефекти як запаморочення, астенія, втома і, в окремих випадках, сонливість, слід бути обережним при керуванні транспортними засобами, іншими механізмами та заняттями потенційно небезпечними видами діяльності, що вимагають підвищеної концентрації уваги та швидкості психомоторних реакцій. Умови зберігання: Зберігати при температурі не вище 30 °С.Умови зберіганняПри кімнатній температуріУмови відпустки з аптекЗа рецептомВідео на цю тему